需要订阅 JoVE 才能查看此. 登录或开始免费试用。
Method Article
肾皮质细胞外基质衍生水凝胶的制备
摘要
在这里, 我们提出一个协议, 制造一个肾脏皮层胞外基质衍生的水凝胶保留原生肾脏细胞外基质 (ECM) 结构和生化成分。介绍了制造工艺及其应用。最后, 讨论了利用该水凝胶支持肾脏特异细胞和组织再生和生物工程的观点。
摘要
细胞外基质 (ECM) 提供重要的生物物理和生化线索, 以维持组织稳态。目前的合成水凝胶为体外细胞培养提供了强有力的机械支撑, 但缺乏必要的蛋白质和配体成分, 从而引起细胞的生理行为。本手稿描述了一种肾脏皮质 ECM 衍生的水凝胶的制备方法, 具有适当的机械鲁棒性和辅助生化成分。水凝胶是由机械均匀化和增溶脱细胞人肾皮质 ECM 制备而成。基质保留了原生肾皮质 ECM 蛋白比值, 同时也使凝胶化对生理机械刚度。水凝胶作为基质, 可在生理条件下维持肾脏皮层衍生细胞。此外 , 水凝胶的组成可以纵 , 以建立一个病态的环境 , 使未来的肾脏疾病的研究。
引言
细胞外基质 (ECM) 提供重要的生物物理和生化线索, 以维持组织稳态。复杂的分子组成调节组织的结构和功能性质。结构蛋白为细胞提供了空间意识, 并允许粘附和迁移1。束缚配体与细胞表面受体相互作用以控制细胞行为2。肾脏 ECM 含有大量的分子, 其组成和结构根据解剖位置、发育阶段和疾病状态3,4而变化。综述的复杂性是研究肾源性细胞体外的一个关键方面。
以往复制 ECM 微环境的尝试都专注于 decellularizing 整个组织, 以创建能够 recellularization 的支架。去细胞已使用化学洗涤剂, 如烷基硫酸钠 (SDS) 或非离子洗涤剂进行, 它利用整个器官灌注或浸泡和搅拌方法5,6,7 ,8,9,10,11,12,13。这里提供的支架保存在本组织 ECM 中发现的结构和生化线索;此外, 与捐助者特定细胞的 recellularization 在重建手术中具有临床意义14、15、16、17、18、 19. 然而, 这些脚手架缺乏结构灵活性, 因此与用于体外研究的许多现有设备不相容。为了克服这一局限性, 许多集团已进一步处理脱细胞 ECM 到水凝胶20,21,22,23,24。这些水凝胶与注射成型和 bioink 兼容, 可绕过脱细胞支架放置在细胞上的微米尺度空间约束。此外, 在原生 ECM 中发现的分子组成和比值保持3,25。在这里, 我们演示了一种制备从肾脏皮层 ECM (kECM) 的水凝胶的方法。
本议定书的目的是产生一个水凝胶, 复制肾脏皮质区的微环境。肾皮质组织在 1% SDS 溶液中脱细胞, 在恒定搅动下去除细胞物质。SDS 通常用于 decellularize 组织, 因为它能够快速去除免疫细胞材料6,7,9,26。然后 kECM 的机械均质化和冻干5、6、9、11、26。在强酸与胃蛋白酶的增溶导致最终的水凝胶库存溶液20,27。对结构支持和信号传导非常重要的原生 kECM 蛋白保留3、25。水凝胶也可以在原生人肾皮质28、29、30的一级范围内胶体。该基质提供了一种生理环境, 用于维持肾脏特定细胞的平静与其他基质蛋白的水凝胶相比。此外 , 矩阵组合物可以纵 , 例如 , 通过添加胶原 I , 模型疾病环境的研究肾脏纤维化和其他肾脏疾病31,32。
研究方案
在器官采购组织协会制定的道德准则的指导下, 贝洛奥里藏特西北隔离了人类肾脏。本议定书遵循华盛顿大学所概述的动物保育和细胞培养指南。
1. 人体肾脏组织的制备
- 去细胞溶液的制备
- 消毒5000毫升烧杯和 70 x 10 毫米搅拌棒。
- 混合 1:1000 (重量: 体积) 烷基硫酸钠 (SDS) 在蒸压去离子水在烧杯中。将溶液放在搅拌板上, 大约 200 rpm, 24 h 或直到 SDS 完全溶解。
注意: 通常, 2500 毫升 1% SDS 溶液足以 decellularize 单个人肾脏。 - 将溶液转移至500毫升无菌真空过滤器, 并将其过滤成灭菌密封容器。
- 肾脏组织的处理
- 清洗和高压灭菌一对镊子, 两个止血钳, 一副一般服务级剪刀, 两个手术刀刀柄, 一个1000毫升的烧杯覆盖铝箔, 和一个 36 x 9 毫米搅拌棒。
- 与垫的组织培养罩线。将烧杯、无菌组织培养皿 (150 x 25 毫米) 和整个肾脏器官放入遮光罩。用500毫升 1% SDS 溶液填充烧杯。
注意: 人类肾脏是从贝洛奥里藏特西北的冰上得到的。 - 将肾脏放在无菌组织培养皿中 (图 1A)。用手术刀在肾囊周围轻轻剃须去除所有肾周脂肪 (图 1B)。
- 用手术刀做一个浅8-10 厘米的切口, 只要深到足以打破肾囊, 而不损害基础皮层组织, 在肾脏的上级端。用两个止血夹将其从皮质组织剥离出来, 取出肾囊 (图 1C)。
- 通过在肾脏的侧边使用手术刀 (图 1D) 沿冠状平面一分为二肾脏。使用手术刀 (图 1E) 将骨髓区域与解剖刀分开, 将皮层组织分离开来, 并将皮质组织切成0.5 厘米3片 (图 1F)。取出任何大型可见容器。
- 细胞外基质的分离
- 在组织培养罩中, 用500毫升的 1% SDS 溶液填充1000毫升烧杯。将皮质切片组织和搅拌棒放入含有 SDS 溶液的烧杯中。用蒸压铝箔盖住烧杯, 将其放在搅拌板上, 在组织培养罩外约 400 rpm。
- 皮层组织在搅拌板上24小时后, 将烧杯带入组织培养罩, 并添加一个40µm 无菌细胞过滤器制成的尼龙网格。用200毫升漂白剂填充一个单独的1000毫升烧杯, 并将其放入组织培养罩中。
- 通过细胞过滤器将 SDS 溶液移出到含有漂白剂的烧杯中。移出所有 SDS 溶液, 直到只有脱细胞组织和细胞过滤器留在烧杯中。
注: 细胞过滤器应防止在溶液吸入过程中去除任何组织。 - 将细胞过滤器留在烧杯中, 用500毫升新鲜 SDS 溶液填充。用相同的铝箔盖住烧杯, 放在搅拌盘上, 速度与以前相同。
- 重复步骤 1.3. 1-1. 3.3 每24小时使用新鲜 SDS 解决方案共五天。
- 按照步骤 1.3. 1-1. 3.3 所述的技术, 每24小时用蒸压水冲洗脱细胞组织, 总共3天。
- 按照步骤 1.3. 1-1. 3.3 所述的技术, 每24小时冲洗一次细胞培养级水的脱细胞组织2天。
- 重复步骤 1.3. 1-1. 3.2。将脱细胞组织 (称为 kECM 从这一点上) 转移到一个30毫升自站立锥形管, 并填充它与细胞培养级水, 直到所有的组织被淹没。
2. 水凝胶库存溶液的制备
- 脱细胞组织的机械加工
- 在组织培养罩中, 用组织匀质机在锥形管内均匀地匀 kECM 2 分钟。
注意: 匀质 kECM 应类似于不透明的解决方案, 没有可见的 ECM。 - 将含有 kECM 的锥形管浸入液氮中, 直到管子周围的沸腾不再持续。将 kECM 存储在-4 ˚C 过夜。
- 在组织培养罩中, 用组织匀质机在锥形管内均匀地匀 kECM 2 分钟。
- 冷冻脱细胞组织的冻干
- 稍微松开锥形管帽, 以允许气体交换并将管放入干燥机中。Lyophilize kECM 三天, 或直到它类似于细白色粉末。存储在-4 ˚C。
- 凝胶的化学消解和增溶
- 热压罐一个20毫升闪烁的小瓶和盖子, 一个 15.9 x 7.9 毫米搅拌棒, 和一双细尖钳。
- 称量冻干 kECM, 计算溶解 kECM 到 3% (30 毫克/毫升) 溶液的盐酸和胃蛋白酶的体积, 其中m胃蛋白酶是胃蛋白酶的质量, m组织是质量的冻干组织和V盐酸是 0.01 N 盐酸的体积:
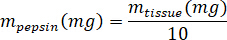
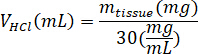
- 在组织培养罩, 添加猪胃胃蛋白酶, 0.01 N 盐酸, 和搅拌棒的闪烁小瓶, 并把它放在搅拌板约 500 rpm, 直到所有的胃蛋白酶溶解。将冻干 kECM 转移到闪烁小瓶, 并将溶液放在搅拌板上, 约 500 rpm, 三天。
3. 水凝胶凝胶
- 肾脏 ECM 凝胶制备
- 将 kECM 水凝胶库存溶液与 1 N 氢氧化钠、10x 培养基补充剂 (M199) 和细胞培养培养基混合, 凝胶水凝胶体。把所有的解决方案都放在冰上。
注: 最终凝胶浓度为7.5 毫克/毫升, 用于细胞培养。1毫升 kECM 凝胶是足够的细胞培养实验提出。 - 使用以下公式确定所需的有效 kECM 凝胶的体积和库存 kECM 水凝胶的体积, 其中v最终是凝胶的体积, vkECM 是 kECM 水凝胶所需的库存量,c股票 kECM 是 kECM 水凝胶的浓度, 而c最终是最终凝胶的浓度:
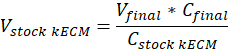
- 使用以下方程式确定所需中和试剂的体积, 其中v氢氧化钠是 1 N 氢氧化钠的体积, v10X 是 M199 10X 介质补充剂的体积, v1X 是细胞培养基体积:
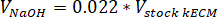
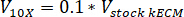
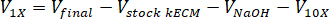
- 在组织培养罩中, 将中和试剂 (氢氧化钠、M199 和细胞培养培养基) 移入无菌30毫升自站立锥形管中。将中和试剂溶液与 microspatula 混合。
- 使用无菌1毫升注射器将适当体积的库存 kECM 水凝胶转移到中和试剂溶液中。使用 microspatula 轻轻混合溶液, 直至获得均匀的色水凝胶溶液。
注意: 避免通过缓慢而轻柔的搅拌来引入气泡。 - 要将细胞并入 kECM 水凝胶中, 请从步骤3.1.1.3 中的中和溶液体积计算中减去10µL 细胞培养培养基 (V1X)。
- 将细胞悬浮成细胞培养培养基的10µL。使用以下公式确定要挂起的单元格数, 其中 #单元格表示要挂起的单元格数, Vfinal是创建的凝胶体积:
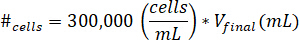
注: 30万细胞/毫升是 kECM 凝胶中使用的细胞浓度。 - 在 kECM 库存溶液与中和试剂溶液混合后, 将10µL 的细胞悬浮液移入最终 kECM 凝胶中。用 microspatula 搅拌溶液, 直到细胞均匀分布。
- 将细胞悬浮成细胞培养培养基的10µL。使用以下公式确定要挂起的单元格数, 其中 #单元格表示要挂起的单元格数, Vfinal是创建的凝胶体积:
- 将 kECM 水凝胶库存溶液与 1 N 氢氧化钠、10x 培养基补充剂 (M199) 和细胞培养培养基混合, 凝胶水凝胶体。把所有的解决方案都放在冰上。
- 使用1毫升注射器, 用 kECM 水凝胶填充所需的细胞培养装置。
- 在转移或电镀细胞之前, 允许凝胶在37˚C 1 小时。
结果
kECM 水凝胶为肾脏细胞培养提供了基质, 其化学成分与原生肾脏微环境相似。为了制造水凝胶, 肾脏皮层组织与整个肾脏器官和切块 (图 1) 机械隔离。去细胞使用化学洗涤剂 (图 2A1-3), 然后用水冲洗去除洗涤剂颗粒 (图 2A. 4-6) 产生孤立的肾脏皮质 ECM。组织学评估证实了典型的基底层...
讨论
矩阵提供了控制细胞行为的重要机械和化学线索。合成水凝胶能够支持复杂的3维图形, 但未能提供生理基质微环境中发现的各种细胞外线索。源自原生 ECM 的水凝胶是体内和体外研究的理想材料。以前的研究使用脱细胞 ECM 水凝胶涂层合成生物材料, 以防止宿主免疫反应33,34, 区分干细胞35,36,
披露声明
作者没有什么可透露的。
致谢
作者希望在干细胞与再生医学研究所和西北贝洛奥里藏特的加维成像实验室获得认可。他们还要承认国家卫生补助金研究所、UH2/UH3 TR000504 (h·) 和 DP2DK102258 (Y.Z.)、NIH T32 培训补助金 DK0007467 (R.J.N.) 的财政支助, 以及西北肾脏中心不受限制的礼物。肾脏研究所。
材料
| Name | Company | Catalog Number | Comments |
| Preparation of Kidney Tissue | |||
| 5000 mL Beaker | Sigma-Aldrich | Z740589 | |
| Sodium Dodecyl Sulfate (SDS) | Sigma-Aldrich | 436143 | |
| Sterile H2O | Autoclaved DI H2O | ||
| Stir Bar (70 x 10 mm) | Fisher Science | 14-512-128 | |
| 500 mL Vacuum Filter | VWR | 97066-202 | |
| Stir Plate | Sigma-Aldrich | CLS6795420D | |
| 1000 mL Beaker | Sigma-Aldrich | CLS10031L | |
| Forceps | Sigma-Aldrich | F4642 | Any similar forceps may be used |
| Scissor-Handle Hemostat Clamp | Sigma-Aldrich | Z168866 | |
| Dissecting Scissors | Sigma-Aldrich | Z265977 | |
| Scalpel Handle, No. 4 | VWR | 25859-000 | Any similar scalpel handle may be used |
| Scalpel Blade, No. 20 | VWR | 25860-020 | Any similar scalpel blade may be used |
| Stir Bar (38.1 x 9.5 mm) | Fisher Science | 14-513-52 | |
| Absorbent Underpad | VWR | 82020-845 | |
| Petri Dish (150 x 25 mm) | Corning | 430597 | |
| Autoclavable Biohazard Bag | VWR | 14220-026 | |
| Sterile Cell Strainer (40 um) | Fisher Science | 22-363-547 | |
| Cell Culture Grade Water | HyClone | SH30529.03 | |
| 30 mL Freestanding Tube | VWR | 89012-778 | |
| Fabrication of ECM Gel | |||
| Tissue Homogenizer Machine | Polytron | PCU-20110 | |
| Freeze Dryer | Labconco | 7670520 | |
| 20 mL Glass Scintillation Vials and Cap | Sigma-Aldrich | V7130 | |
| Stir Bar (15.9 x 8 mm) | Fisher Science | 14-513-62 | |
| Pepsin from Porcine Gastric Mucosa | Sigma-Aldrich | P7012 | |
| 0.01 N HCl | Sigma-Aldrich | 320331 | Dilute to 0.01 N HCl with cell culuture water |
| Kidney ECM Gelation | |||
| 1 N NaOH (Sterile) | Sigma-Aldrich | 415413 | Dilute to 1 N in cell culture grade water |
| Medium 199 | Sigma-Aldrich | M4530 | |
| 15 mL Conical Tube | ThermoFisher | 339651 | |
| Cell Culture Media | ThermoFisher | 11330.032 | Dulbecco's Modified Eagle Medium: Nutrient Mixture F-12 (DMEM/F12) |
| Fetal Bovine Serum (FBS) | Gibco | 10082147 | |
| Antibiotic-Antimycotic 100X | Life Technologies | 15240-062 | |
| Insulin, Transferrin, Selenium, Sodium Pyruvate Solution (ITS-A) 100X | Life Technologies | 51300-044 | |
| 1 mL Syringe | Sigma-Aldrich | Z192325 | |
| Microspatula | Sigma-Aldrich | Z193208 |
参考文献
- Lelongt, B., Ronco, P. Role of extracellular matrix in kidney development and repair. Pediatric Nephrology. 18 (8), 731-742 (2003).
- Yue, B. Biology of the Extracellular Matrix: An Overview. Journal of Glaucoma. 23, S20-S23 (2014).
- Miner, J. H. Renal basement membrane components. Kidney International. 56 (6), 2016-2024 (1999).
- Petrosyan, A., et al. Decellularized Renal Matrix and Regenerative Medicine of the Kidney: A Different Point of View. Tissue Engineering Part B. 22 (3), 183-192 (2016).
- Caralt, M., et al. Optimization and Critical Evaluation of Decellularization Strategies to Develop Renal Extracellular Matrix Scaffolds as Biological Templates for Organ Engineering and Transplantation. American Journal of Transplantation. 15 (1), 64-75 (2015).
- Nakayama, K. H., Batchelder, C. A., Lee, C. I., Tarantal, A. F. Decellularized rhesus monkey kidney as a three-dimensional scaffold for renal tissue engineering. Tissue Engineering Part A. 16 (7), 2207-2216 (2010).
- Nakayama, K. H., Lee, C. C. I., Batchelder, C. A., Tarantal, A. F. Tissue Specificity of Decellularized Rhesus Monkey Kidney and Lung Scaffolds. Public Library of Science ONE. 8 (5), (2013).
- Orlando, G., et al. Production and implantation of renal extracellular matrix scaffolds from porcine kidneys as a platform for renal bioengineering investigations. Annals of Surgery. 256 (2), 363-370 (2012).
- Sullivan, D. C., et al. Decellularization methods of porcine kidneys for whole organ engineering using a high-throughput system. Biomaterials. 33 (31), 7756-7764 (2012).
- Choi, S. H., et al. Development of a porcine renal extracellular matrix scaffold as a platform for kidney regeneration. Journal of Biomedical Materials Research Part A. 103 (4), 1391-1403 (2015).
- Ross, E. A., et al. Mouse stem cells seeded into decellularized rat kidney scaffolds endothelialize and remodel basement membranes. Organogenesis. 8 (2), 49-55 (2012).
- Nagao, R. J., et al. Decellularized Human Kidney Cortex Hydrogels Enhance Kidney Microvascular Endothelial Cell Maturation and Quiescence. Tissue Engineering Part A. 22 (19-20), 1140-1150 (2016).
- Gupta, S. K., Mishra, N. C., Dhasmana, A. Decellularization Methods for Scaffold Fabrication. Methods in Molecular Biology. , 1-10 (2017).
- Hudson, T., et al. Optimized Acellular Nerve Graft is Immunologically Tolerated and Supports Regeneration. Tissue Engineering. 10 (11), 1641-1651 (2004).
- Atala, A., Bauer, S. B., Soker, S., Yoo, J. J., Retik, A. B. Tissue-engineered autologous bladders for patients needing cystoplasty. Lancet. 367 (9518), 1241-1246 (2006).
- Ott, H. C., et al. Perfusion-decellularized matrix: using nature's platform to engineer a bioartificial heart. Nature Medicine. 14 (2), 213-221 (2008).
- Uygun, B., et al. Organ reengineering through development of a transplantable recellularied liver graft using decellularized liver matrix. Nature Medicine. 16 (7), 814-820 (2010).
- Nagao, R. J., et al. Preservation of Capillary-beds in Rat Lung Tissue Using Optimized Chemical Decellularization. Journal of Materials Chemistry B. 1 (37), 4801-4808 (2013).
- Song, J. J., et al. Regeneration and experimental orthotopic transplantation of a bioengineered kidney. Nature Medicine. 19 (5), 646-651 (2013).
- Freytes, D. O., Martin, J., Velankar, S. S., Lee, A. S., Badylak, S. F. Preparation and rheological characterization of a gel form of the porcine urinary bladder matrix. Biomaterials. 29 (11), 1630-1637 (2008).
- Wolf, M. T., et al. A hydrogel derived from decellularized dermal extracellular matrix. Biomaterials. 33 (29), 7028-7038 (2012).
- Fisher, M. B., et al. Potential of healing a transected anterior cruciate ligament with genetically modified extracellular matrix bioscaffolds in a goat model. Knee Surgery, Sports Traumatology, Arthroscopy. 20 (7), 1357-1365 (2012).
- Ghuman, H., et al. ECM hydrogel for the treatment of stroke: Characterization of the host cell infiltrate. Biomaterials. 91, 166-181 (2016).
- Rijal, G. The decellularized extracellular matrix in regenerative medicine. Regenerative Medicine. 12 (5), 475-477 (2017).
- Lennon, R., et al. Global Analysis Reveals the Complexity of the Human Glomerular Extracellular Matrix. Journal of the American Society of Nephrology. 25 (5), 939-951 (2014).
- Bonandrini, B., et al. Recellularization of Well-Preserved Acellular Kidney Scaffold Using Embryonic Stem Cells. Tissue Engineering Part A. 20 (9-10), 1486-1498 (2014).
- O'Neill, J. D., Freytes, D. O., Anandappa, A. J., Oliver, J. A., Vunjak-Novakovic, G. V. The regulation of growth and metabolism of kidney stem cells with regional specificity using extracellular matrix derived from kidney. Biomaterials. 34 (38), 9830-9841 (2013).
- Streitberger, K. -. J., et al. High-resolution mechanical imaging of the kidney. Journal of Biomechanics. 47 (3), 639-644 (2014).
- Bensamoun, S. F., et al. Stiffness imaging of the kidney and adjacent abdominal tissues measured simultaneously using magnetic resonance elastography. Clinical Imaging. 35 (4), 284-287 (2011).
- Moon, S. K., et al. Quantification of Kidney Fibrosis Using Ultrasonic Shear Wave Elastography. Journal of Ultrasound in Medicine. 34, 869-877 (2015).
- Genovese, F., Manresa, A. A., Leeming, D. J., Karsdal, M. A., Boor, P. The extracellular matrix in the kidney: a source of novel non-invasive biomarkers of kidney fibrosis?. Fibrogenesis & Tissue Repair. 7 (1), (2014).
- Hewitson, T. D. Fibrosis in the kidney: is a problem shared a problem halved?. Fibrogenes & Tissue Repair. 5 (1), S14 (2012).
- Wolf, M. T., et al. Polypropylene surgical mesh coated with extracellular matrix mitigates the host foreign body response. Journal of Biomedical Materials Research Part A. 102 (1), 234-246 (2014).
- Faulk, D. M., et al. ECM hydrogel coating mitigates the chronic inflammatory response to polypropylene mesh. Biomaterials. 35 (30), 8585-8595 (2014).
- Jeffords, M. E., Wu, J., Shah, M., Hong, Y., Zhang, G. Tailoring Material Properties of Cardiac Matrix Hydrogels To Induce Endothelial Differentiation of Human Mesenchymal Stem Cells. ACS Applied Materials & Interfaces. 7 (20), 11053-11061 (2015).
- Kim, M. -. S., et al. Differential Expression of Extracellular Matrix and Adhesion Molecules in Fetal-Origin Amniotic Epithelial Cells of Preeclamptic Pregnancy. Public Library of Science ONE. 11 (5), e0156038 (2016).
- Paduano, F., Marrelli, M., White, L. J., Shakesheff, K. M., Tatullo, M. Odontogenic Differentiation of Human Dental Pulp Stem Cells on Hydrogel Scaffolds Derived from Decellularized Bone Extracellular Matrix and Collagen Type I. Public Library of Science ONE. 11 (2), e0148225 (2016).
- Viswanath, A., et al. Extracellular matrix-derived hydrogels for dental stem cell delivery. Journal of Biomedical Materials Research Part A. 105 (1), 319-328 (2017).
- Uriel, S., et al. Extraction and Assembly of Tissue-Derived Gels for Cell Culture and Tissue Engineering. Tissue Engineering Part C Methods. 15 (3), 309-321 (2009).
- Saldin, L. T., Cramer, M. C., Velankar, S. S., White, L. J., Badylak, S. F. Extracellular matrix hydrogels from decellularized tissues: Structure and function. Acta Biomaterialia. 49, 1-15 (2017).
- Faust, A., et al. Urinary bladder extracellular matrix hydrogels and matrix-bound vesicles differentially regulate central nervous system neuron viability and axon growth and branching. Journal of Biomaterials Applications. 31 (9), 1277-1295 (2017).
- Pouliot, R. A., et al. Development and characterization of a naturally derived lung extracellular matrix hydrogel. Journal of Biomedical Materials Research Part A. 104 (8), 1922-1935 (2016).
- Pati, F., et al. Printing three-dimensional tissue analogues with decellularized extracellular matrix bioink. Nature Communications. 5, 3935 (2014).
- Pati, F., et al. Biomimetic 3D tissue printing for soft tissue regeneration. Biomaterials. 62, 164-175 (2015).
- Wang, R. M., Christman, K. L. Decellularized myocardial matrix hydrogels: In basic research and preclinical studies. Advanced Drug Delivery Reviews. 96, 77-82 (2016).
- Jang, J., et al. 3D printed complex tissue construct using stem cell-laden decellularized extracellular matrix bioinks for cardiac repair. Biomaterials. 112, 264-274 (2017).
- Frantz, C., Stewart, K. M., Weaver, V. M. The extracellular matrix at a glance. Journal of Cell Science. 123 (Pt 24), 4195-4200 (2010).
- Mouw, J. K., Ou, G., Weaver, V. M. Extracellular matrix assembly: a multiscale deconstruction. Nature Reviews Molecular Cell Biology. 15 (12), 771-785 (2014).
- Bonnans, C., Chou, J., Werb, Z. Remodelling the extracellular matrix in development and disease. Nature Reviews Molecular Cell Biology. 15 (12), 786-801 (2014).
- Hinderer, S., Layland, S. L., Schenke-Layland, K. ECM and ECM-like materials - Biomaterials for applications in regenerative medicine and cancer therapy. Advanced Drug Delivery Reviews. 97, 260-269 (2016).
- Uriel, S., et al. The role of adipose protein derived hydrogels in adipogenesis. Biomaterials. 29 (27), 3712-3719 (2008).
- Singelyn, J. M., et al. Naturally derived myocardial matrix as an injectable scaffold for cardiac tissue engineering. Biomaterials. 30 (29), 5409-5416 (2009).
- Medberry, C. J., et al. Hydrogels derived from central nervous system extracellular matrix. Biomaterials. 34 (4), 1033-1040 (2013).
- Loneker, A. E., Faulk, D. M., Hussey, G. S., D'Amore, A., Badylak, S. F. Solubilized liver extracellular matrix maintains primary rat hepatocyte phenotype in-vitro. Journal of Biomedical Materials Research Part A. 104 (4), 957-965 (2016).
- Hill, R. C., Calle, E. A., Dzieciatkowska, M., Niklason, L. E., Hansen, K. C. Quantification of extracellular matrix proteins from a rat lung scaffold to provide a molecular readout for tissue engineering. Molecular & Cellular Proteomics. 14 (4), 961-973 (2015).
- Li, Q., et al. Proteomic analysis of naturally-sourced biological scaffolds. Biomaterials. 75, 37-46 (2016).
- Tanaka, T., Yada, R. Y. N-terminal portion acts as an initiator of the inactivation of pepsin at neutral pH. Protein Engineering. 14 (9), 669-674 (2001).
- Ligresti, G., et al. A Novel Three-Dimensional Human Peritubular Microvascular System. Journal of the American Society of Nephrology. 27 (8), 2370-2381 (2016).
- Mozes, M. M., Böttinger, E. P., Jacot, T. A., Kopp, J. B. Renal expression of fibrotic matrix proteins and of transforming growth factor-beta (TGF-beta) isoforms in TGF-beta transgenic mice. Journal of the American Society of Nephrology. 10 (2), 271-280 (1999).
- Romanowicz, L., Galewska, Z. Extracellular matrix remodeling of the umbilical cord in pre-eclampsia as a risk factor for fetal hypertension. Journal of Pregnancy. 2011, 542695 (2011).
转载和许可
请求许可使用此 JoVE 文章的文本或图形
请求许可探索更多文章
This article has been published
Video Coming Soon
版权所属 © 2025 MyJoVE 公司版权所有,本公司不涉及任何医疗业务和医疗服务。