A subscription to JoVE is required to view this content. Sign in or start your free trial.
Method Article
שיטה מתוקנת למדידה של קינסתזיה מרפק
In This Article
Summary
כאן, אנו מציגים שיטה מתוקנת למדידה של קינתזיה פסיבית מרפק באמצעות הסף לזיהוי תנועה פסיבית (TDPM) המתאימה להגדרת מחקר.
Abstract
Proprioception הוא מרכיב חשוב של תנועה מבוקרת. הסף לזיהוי תנועה פסיבית (TDPM) הוא שיטה נפוצה לכמת את תת-מודליות ההנעה של קינתזיה בהגדרות מחקר. הפרדיגמה של TDPM נמצאה כתקפה ואמינה; עם זאת, הציוד והשיטות המשמשים ל- TDPM משתנים בין מחקרים. בפרט, מכשירי מעבדת המחקר לייצור תנועה פסיבית של גפיים הם לעתים קרובות מותאמים אישית על ידי מעבדות בודדות או נגיש בשל עלות גבוהה. יש צורך בשיטה מתוקמת, חוקית ואמינה למדידת TDPM באמצעות ציוד זמין. מטרת פרוטוקול זה היא לספק שיטה מתוקנה למדידת TDPM במרפק חסכוני, קל לניהול, ומייצרת תוצאות כמותיות למטרות מדידה בהגדרות מבוססות מחקר. שיטה זו נבדקה על 20 מבוגרים בריאים ללא ליקוי נוירולוגי, ושמונה מבוגרים עם שבץ כרוני. התוצאות שהתקבלו מצביעות על כך ששיטה זו היא דרך אמינה לכמת את המרפק TDPM אצל מבוגרים בריאים, ומספקת תמיכה ראשונית בתקפות. חוקרים המחפשים איזון בין ציוד affordability ודיוק מדידה נוטים ביותר למצוא פרוטוקול זה של תועלת.
Introduction
מידע פרופריוסקטיבי הוא תורם חשוב לשליטה בתנועה האנושית. ליקויים פרופריו-ceptive ללוות מגוון רחב של מצבים נוירולוגיים כגוןשבץ 1,,2,,3,,4,,5,,6,מחלתפרקינסון 7, ונוירופתיותחושיות 8. פציעות אורתופדיות כגון רצועה וקרעים שרירים הראו גם להפחית את תפקוד proprioceptive9. המבנה של proprioception נבדק לעתים קרובות באמצעים תוצאה קלינית באמצעות זיהוי של שינויים קטנים מוחל על ידי ספק בעמדה אצבע או בהון10,11,12,13,14. אמצעים כאלה מייצרים מדידות גסות יחסית: "נעדר", "לקוי", "נורמלי"12. בעוד מספיק לזיהוי ליקויים proprioceptive ברוטו, שיטות בדיקה מכנית מעבדה נדרשים כדי למדוד במדויק ליקויים proprioceptiveעדין 14,,15,16.
חוקרים ורופאים לעתים קרובות לחלק proprioception לתוך תתמודים למדידה. תת-מודלים הנחקרים הנפוצים ביותר של proprioception הם חוש מיקום משותף (JPS) וkinesthesia, המוגדר בדרך כללכתחושת תנועה 3,,16,17. חוש מיקום משותף נבדק לעתים קרובות באמצעות משימות תואמות פעילות, שבו אנשים לשכפלזווית משותפת הפניה 18,19. Kinesthesia נמדדת בדרך כלל באמצעות הסף לזיהוי תנועה פסיבית (TDPM), לפיה איבר של משתתף נע באופן פסיבי לאט, כאשר המשתתף מציין את הנקודה שבה התנועהמזוהה לראשונה 16,17,19. מדידה של TDPM דורשת בדרך כלל שימוש בציוד מיוחד כדי לספק תנועה פסיבית איטית ולציין את נקודת הגילוי17.
תוצאות תקפות ואמינה נמצאו במפרקים שונים באמצעות שיטות TDPM9,16,19,20,21,22. עם זאת, קיימת שונות ניכרת בציוד ובשיטות TDPM, מה שיוצר אתגר להשוואה בין ממצאיםעל פני מחקרים 16,17. מעבדות מפתחות לעתים קרובות את תנועת הגפיים והתקני המדידה שלהן, או משתמשות במכשירים מסחריים יקרים ובתוכנה16. גם מהירויות התנועה הפסיביות משתנות; מהירות תנועה ידועה כמשפיעה על סףזיהוי 7,16,23. נדרשת שיטה מתוקוננת, קלה לשחזור המסוגלת לכמת את TDPM במגוון רמות ליקויים. מכיוון שהאנטומיה והפיזיולוגיה של כל מפרק שונה, הפרוטוקולים צריכים להיות ספציפיים משותפים19. הפרוטוקול המתואר כאן הוא ספציפי למפרק המרפק. עם זאת, השיטות של פרוטוקול זה עשויות להיות שימושיות כדי ליצור פרוטוקולים עבור מפרקים אחרים.
כדי להגדיל את הכללות במעבדות מחקר sensorimotor, ההתאמה המועדפת על מתן תנועה פסיבית לבדיקת TDPM מרפק יהיה זמין מסחרית במחיר סביר. כך נבחרה מכונת תנועה פסיבית רציפה (CPM) (טווח מהירות זמין 0.23°/s – 2.83°/s) כדי לייצר את התנועה הממונעת והעקבית. מכונות CPM נמצאות בדרך כלל בבתי חולים שיקומיים וחנויות אספקה רפואית ותוכלות לשכור או לשאול כדי להפחית את עלויות המחקר. דרישות ציוד נוספות כוללות פריטים הנפוצים במעבדות sensorimotor (כלומר, חיישני אלקטרוגוניומטר ואלקטרומיוגרפיה (EMG) וחנויות חומרה (לדוגמה, צינור PVC, מחרוזת וקלטת).
שתי קבוצות שונות נבדקו כדי לחקור את מאפייני המדידה של פרוטוקול TDPM זה: מבוגרים בריאים ומבוגרים עם שבץ כרוני. עבור מבוגרים עם שבץ כרוני, הזרוע ipsilesional (כלומר, פחות מושפע) זרוע נבדקה. חוש קינסתטי במרפק ipsilesional אצל מבוגרים עם שבץ כרוני עשוי להיראות נורמלי עם בדיקות קליניות, אבל לקוי כאשר מוערך באמצעות שיטותמעבדהכמותית 5,15. דוגמה זו ממחישה את החשיבות של פיתוח ושימוש באמצעים רגישים ומדויקים של פגיעה somatosensory והופך את זה אוכלוסייה שימושית למטרות בדיקה. לאימות פרוטוקול זה, השתמשנו בשיטה24של קבוצות מוכרות . השווינו את TDPM למדד כמותי נוסף של קינתזיה, מבחן קינתזיה קצרה (BKT). BKT כבר הראה להיות רגיש לליקוי איפסינלי בגפיים העליונות לאחר שבץ25. הגרסה מבוססת מחשב הלוח (tBKT) שימש במחקר זה כי זה אותו מבחן כמו BKT, מנוהל על לוח עם ניסויים נוספים. TBKT כבר הראו להיות יציב במדידה מבחן-בדיקה מחדש של שבוע אחד ורגיש לנוק-דאון proprioceptive26. זה היה שיער כי המרפק TDPM ו tBKT תוצאות יהיה בקורלציה כמו בקרת sensorimotor של המרפק תורם ביצועי BKT26.
מטרת נייר זה היא מתאר שיטה מתוקבת למדידת TDPM מרפק כי הוא לשחזור באמצעות ציוד משותף. נתונים מוצגים לגבי אמינות ובדיקות תוקף ראשוני של השיטה, כמו גם היתכנות של שימוש עבור אנשים ללא פתולוגיה ידועה, ואלה שהיו שיערו שיש ליקוי somatosensory מתון.
Protocol
ועדת הביקורת המוסדית במכללה של סנט Scholastica אישרה את המחקר שבתחתיו פרוטוקול זה פותח ונבדק.
1. ייצור המסך החזותי
- חותכים את צינור PVC בקוטר 3/4 אינץ' (1.9 ס"מ) לאורכים שונים: שני חלקים בגודל 30 אינץ' (76.2 ס"מ) (בסיס מסך); שתי 8 אינץ' (20.3 ס"מ) חתיכות (בסיס מסך); חתיכה אחת בגודל 44 אינץ' (111.8 ס"מ) (תמיכה במסך אנכי); ופיסה אחת בגודל 32 אינץ' (81.3 ס"מ) (מחזיק בד מסך).
- מניחים מכסה קצה בקצה אחד של כל חתיכת 30 אינץ' (76.2 ס"מ) ומרפק PVC של 90° בקצה השני. הכנס 8 אינץ' (20.3 ס"מ) חתיכות לקצוות הפתוחים הנותרים של שני המרפקים. חבר קצוות פתוחים של שני החלקים בגודל 8 אינץ' (20.3 ס"מ) עם טי-וי-סי כדי ליצור בסיס מסך.
- הכנס את פיסת PVC בגודל 44 אינץ' (111.8 ס"מ) לחלק האנכי של טי-וי-סי PVC כדי ליצור תמיכה אנכית למסך. מקם את מרפק PVC 45° בקצה הפתוח של 44 אינץ ' (111.8 ס"מ) חתיכת. הכנס את החתיכה בגודל 32 אינץ' (81.3 ס"מ) לקצה הפתוח של מרפק PVC ב-45° כדי ליצור מחזיק בד מסך. מניחים מכסה קצה בקצה הפתוח של חתיכת 32 אינץ' (81.3 ס"מ).
- מניחים מגבות כלים זה על גבי זה כדי להבטיח אטימות בד. מאובטח לחתיכה בגודל 32 אינץ' (81.3 ס"מ) עם סרט הדבקה אתלטי. ניתן לראות את המסך המורכב במלואו באות 1.
2. הכנת ציוד הבדיקה
- כיול חיישני אלקטרוגוניומטר ואלקטרומיוגרפיה (EMG) בהתאם להוראות היצרנים.
- הפעל את מחשב התנועה הפסיבית הרציפה (CPM) והפעל את מצב הרחבה/כיפוף. תכנת את מכונת ה-CPM כך שתעבור 90° עד 130° של הרחבת מרפק במהירות של 0.23°s.
3. הכנת המשתתף לבדיקת TDPM
- הישיבו את המשתתף בכיסא גובה סטנדרטי (45.7 ס"מ/18 אינץ'), והבטיחו ישיבה עם גב ישר וכפות רגליים שטוחות על הרצפה.
- הכן מילולית את המשתתף לחיישן ה-EMG ולמיקום האלקטרוגוניומטר באמצעות תסריט מתוקננת: "כדי להתחיל, אני הולך להכין את העור שלך לציריף חיישנים. הם יעזרו להקליט תנועה ולהבטיח השרירים שלך רגועים במהלך הבדיקה. אני הולך לסמן ציוני דרך על הזרוע שלך ולהתחיל לחבר את החיישנים, כך שאתה יכול פשוט להירגע בעמדה אני שם אותך ב."
- חבר את שרירי שרירי brachii ואת שרירי שרירי brachii EMG חיישנים.
- התנגדות ידנית כיפוף מרפק כדי לאתר את שרירי שרירי הבטן שרירים ולסמן את הנקודה המרכזית של בטן השריר עם נקודה קטנה של סמן לשטיפה כדי לציין את המיקום עבור מיקום חיישן EMG. הכן את העור על-ידי הסרת תאי העור המתים ולאחר מכן קרצוף עם דגימת אלכוהול, ולאחר מכן חבר את חיישן EMG.
- התנגדות ידנית להארכת המרפק כדי לאתר את בטן השריר של הראש השוליים של שרירי הירך האחורי ולסמן את הנקודה המרכזית בבטן השריר עם נקודה קטנה של סמן לשטיפה כדי לציין את המיקום עבור מיקום חיישן EMG. הכן את העור על-ידי הסרת תאי עור מתים ולאחר מכן קרצוף עם דגימת אלכוהול, ולאחר מכן חבר את חיישן ה-EMG.
- לבדוק את הפונקציה EMG על ידי העלאת התכווצות שרירי איזומטרי brachii, ואחריו התכווצות שריריות איזומטרית brachii, והתבוננות עבור הפעלת EMG.
- חבר את האלקטרוגוניומטר למשתתף.
- לקבוע את נקודת האמצע של ההיבט הגב של פרק כף היד ולסמן עם סמן לשטיפה.
- תפשף את ההיבט הבולט ביותר של האפיקדונדל לרוחב וסמן עם סמן הניתן לשטיפה.
- תטכל את הפקפק הגדולה יותר של עצם הזרוע וסמן עם סמן הניתן לשטיפה. ודא את מיקום הפקת הגדולה יותר על-ידי הזזת זרוע הבדיקה באופן פסיבי באמצעות סיבוב פנימי וחיצוני של עצם הזרוע לפי הצורך.
- חבר קצה אחד של המחרוזת לסימון האפיקדיל לסוף באמצעות סרט נייר. משוך בחוט מתוח, מחבר אותו עם סימן אמצע פרק כף היד הגב.
- עקוב אחר קו לאורך הזרוע הפרוקסימלית בקו אחד עם המחרוזת באמצעות סמן הניתן לשטיפה.
- הזז את הקצה החופשי של המחרוזת לסימן הפקת הגדול יותר ומשוך בחוט מתוח.
- עקוב אחר קו לאורך עצם הזרוע הדיסטלית בקו אחד עם המחרוזת באמצעות סמן הניתן לשטיפה ולאחר מכן הסר את המחרוזת.
- מקם את ההנעה הדיסטלית של האלקטרוגוניומטר לאורך הנתיב של הקו העקב, 1.5 אינץ' (3.8 ס"מ) במיקום הרוחבי.
- מקם את ההנעה הפרוקסימלית של אלקטרוגוניומטר לאורך הנתיב של הקו העקב, 1.5 אינץ' (3.8 ס"מ) פרוקסימלית מסימן האפיקונדיל לרוחב. אבטחו את שאר הרכיבים של האלקטרוגוניומטר לעור באמצעות נייר דבק.
- מקם את הגפיים העליונות של המשתתף בנוחות במכונת ה-CPM.
- כוונן את הגובה והכיוון של מכונת ה-CPM כדי להגיע למיקום של כיפוף כתף של 90° של מישור קשת, כיפוף מרפקים של 90° ו בזרוע נייטרלית. יישר את האפיקדיל לסוף של המשתתף עם הציר הסיבובי של מכונת ה- CPM.
- התאם את תמיכת היד של מכונת ה-CPM כך שתתאים בנוחות לכף היד של המשתתף ואבטחו את הזרוע באמצעות רצועת פרק כף היד. איור 1 מציג את כיוונון המשתתף הסופי לבדיקת TDPM.
4. ניהול בדיקת TDPM
- הודע למשתתף על הליך הבדיקה עם המידע המילולי הסטנדרטי הבא: "במהלך בדיקה זו, המכונה הולכת לנוע לאט מאוד כדי ליישר או לכופף את המרפק שלך. אנחנו נגיד "להתחיל" בתחילת כל משפט, יהיו שמונה ניסויים. כשאני אומר להתחיל, המכונה יכולה או לא יכולה להזיז את היד שלך. אנא לחץ על הלחצן ברגע שתרגיש את הזרוע שלך זזה, אבל רק כאשר אתה מרגיש תנועה. אם אתה לא מרגיש תנועה, אנחנו נעצור את המשפט לאחר תקופה של זמן; נסה לשים לב עד שנעצור את המשפט. זה הכפתור שתשתמש בו. אנא לחץ על הכפתור עכשיו כדי לבדוק אותו."
- תן למשתתף את מתג ההדק של סימון אירוע האלקטרוגוניומטר ובדוק את המתג.
- הודע למשתתף על היבטים נוספים של ההליך: "בין כל ניסוי, בין אם הזרוע שלך זזה או לא, אנחנו נעיף את היד שלך מהמכונה וניישר אותה, ואז נשיב אותה בחזרה למכונה. אנא הישארו רגועים. יש לך שאלות בנוגע למבחן? אנו נשתמש בווילון זה כדי לחסום את הראייה שלך במהלך בדיקה זו ולמקם את הגנת השמיעה הזו על האוזניים שלך כדי למזער את כל הצלילים שאתה עלול לשמוע במהלך הבדיקה."
- חסום קלט חזותי על-ידי חסימת תצוגת הזרוע שנבדקה ואת מכונת ה-CPM באמצעות מסך חזותי. וילונות חומר מסך בכתף של המשתתף כדי למנוע קלט חושי במהלך תנועת הזרוע. הפחת את הקלט השמיעתי על-ידי הצבת אוזניות מבטלות רעשים במשתתף (ראה איור 1).
- ציין בקול רם "התחל", והמתן את משך הזמן המתאים לכל ניסיון לפני תחילת התנועה של מכונת ה-CPM כדי להקטין את המנחשים של המשתתפיםמתי תתחיל התנועה 19. זמני השהיה מתוקנים מוצגים בטבלה 1.
| מספר ניסיון | 1 | 2 | 3 | 4 | 5 | 6 | 7 | 8 |
| השהיה (ים) | 1 | לתפוס | 3 | 1 | 2 | לתפוס | 3 | 1 |
טבלה 1: עיכובים בזמן מתוקן ומיקומים לניסיון. עיכובים מגוונים בזמן ניסיון כלולים כדי למנוע ניסיונות של המשתתפים לנחש מתי תתחיל התנועה. ניסויי Catch כלולים כדי לבדוק אם המשתתף הוא למעשה זיהוי תנועה19,31.
- Observe for activation of biceps brachii and triceps brachii muscles by monitoring EMG sensor feedback readings to ensure that the participant does not attempt to use active movement to assist in movement detection.
- אם ידוע על הפעלת שרירים, הפסק את הניסוי והשתמש בתסריט הסטנדרטי הבא: "השרירים שלך מופעלים. אנא נסו לשמור על היד רגועה במהלך הבדיקה." יש ל ציין ניסוי זה עבור אי-הכללה מניתוח נתונים, כאשר החוקר ממשיך באיפוס המשתתף וה- CPM כדי להתחיל בניסוי הבא (פרוטוקול שלב 4.7).
- בין כל ניסיון, הסר את זרוע הבדיקה של המשתתף ממכונה ה- CPM והחזר את מכונת ה-CPM למיקום התחלה של 90°. הזז את המרפק של המשתתף באופן פסיבי דרך הרחבה מלאה ולאחר מכן חזרה ל- 90° כיפוף כדי לתמלן את היסטוריית תנועת צירהשרירים 27,28. הזמן את הזרוע בחזרה במכונת ה-CPM לניסיון הבא.
- השלם שמונה ניסויים, כולל שני ניסויים "לתפוס" שבו זרועו של המשתתף אינו זז19. סיים כל ניסיון (מלכוד ולא לתפוס) כאשר המשתתף מדכא את מתג ההדק, או לאחר 15 שניות אם מתג ההדק אינו מדוכא.
- אם במהלך ניסוי תפיסה משתתף מדווח בעל פה שהוא לא יכול להרגיש תנועה, או מדכא את מתג ההדק, השתמש בתגובה הסטנדרטית הבאה: "הזרוע שלך לא באמת זזה במהלך משפט זה. אני יודע שקשה להרגיש, המכונה נעה לאט מאוד; נסה להתרכז וללחוץ על הכפתור ברגע שתרגיש את הזרוע שלך זזה או שתנוד היד שלך השתנה."
5. חישוב ציון TDPM של המשתתף
- באמצעות מעקב אלקטרוגוניומטר, זהה את מדידת זווית האלקטרוגוניומטר עבור הנקודה שבה החלה תנועת מכונת ה-CPM, ולנודה שבה המשתתף דיכא את מתג ההדק המצביע על התנועה. ראה איור 2 לקבלת דוגמה מייצגת.
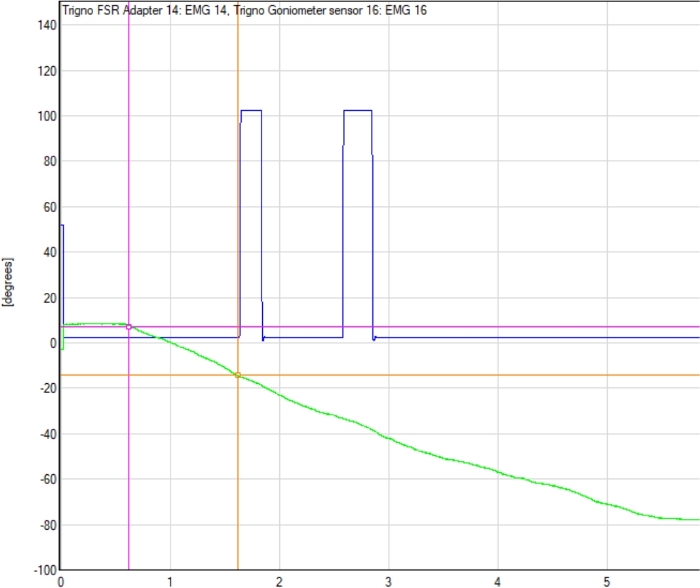
איור 2: מעקב אלקטרוגוניומטר לדוגמה עם נקודת זיהוי. מעקב קו אלקטרוגוניומטר (קו ירוק), נקודת ההתחלה של תנועת מכונת התנועה הפסיבית הרציפה (CPM) והנוקוד שבו זוהתה התנועה של המשתתף (הפסגה הכחולה הראשונה) מוצגים. ההבדל בין קריאות אלקטרוגוניומטר בתחילת הניסוי (עיגול ורוד) לבין נקודת זיהוי (עיגול כתום) קובע את ערך ה- TDPM עבור ניסוי זה. לחץ כאן כדי להציג גירסה גדולה יותר של נתון זה.
- הפחת את זווית ההתחלה מהזווית הסופית, ובכך זיהה את מספר התארים שה- CPM הזיז; זהו ערך TDPM המרפק של המשתתף עבור ניסיון זה.
- כדי לקבוע את ציון TDPM הכולל של המשתתף, הסר את ערכי ה- TDPM הקטנים והגדולים ביותר מששת הניסויים שאינם תופסים ולאחר מכן ציון ממוצע של ארבעת תוצאותהניסיון הנותרות 29.
תוצאות
המשתתפים:
באמצעות הפרוטוקול המוצג כאן, TDPM מרפק נמדד במעבדת מחקר אקדמית עבור שתי קבוצות שונות של אנשים: 20 מבוגרים בריאים, ושמונה מבוגרים עם שבץ כרוני. המשתתפים בשתי הקבוצות גויסו מהקהילה באמצעות פליירים, מיילים מפה לאוזן. המבוגרים הבריאים (14 נקבות, שישה זכרים; גיל ממוצע (SD) = 28 (7.9) ש?...
Discussion
הפרוטוקול המוצג מתאר כיצד למדוד את המרפק TDPM באופן מתוקן באמצעות מכונת CPM משותפת כדי לספק את התנועה הפסיבית. על פני 20 משתתפים בריאים מדידת TDPM המרפק הממוצע נמצא דומה לערך הממוצע שזוהה במחקרים קודמים באמצעות הגדרות מדידה TDPMאחרות 7,19,32, והניב ?...
Disclosures
המחברים מצהירים שאין להם אינטרסים כלכליים מתחרים.
Acknowledgements
המחברים רוצים להודות לד"ר ג'ון נלסון על התמיכה הטכנית של EMG וציוד אלקטרוגוניומטר המשמשים כאן.
Materials
| Name | Company | Catalog Number | Comments |
| 3/4 inch diameter PVC pipe | Charlotte Pipe | Pipe to be cut into lengths of: 30 inches/76.2 cm (x2); 8 inches/20.3 cm (x2); 44 inches/111.8 cm (x1); 32 inches/81.3 cm (x1). | |
| 3/4 inch diameter PVC pipe end caps (x3) | Charlotte Pipe | ||
| 45° PVC elbow (x1) | Charlotte Pipe | ||
| 90° PVC elbows (x2) | Charlotte Pipe | ||
| Athletic tape | 3M | ||
| Delsys acquisition software (EMGworks) | Delsys | ||
| Double-sided tape | 3M | ||
| Duct tape | 3M | Used to assist in removal of dead skin cells on participant's skin prior to EMG sensor placement. | |
| Elbow Continuous Passive Motion (CPM) Machine | Artromot | Chattanooga Artromot E2 Compact Elbow CPM; Model 2038 | |
| Electrogoniometer | Biometrics, Ltd | ||
| Flour sack dishcloths (x2) | Room Essentials | Fabric used for creation of visual screen. | |
| Handheld external trigger switch | Qualisys | Trigger switch used for electrogoniometer event marking. | |
| Hearing occlusion headphones | Coby | ||
| Isopropyl alcohol | Mountain Falls | ||
| Paper tape | 3M | ||
| Ruler with inch markings | Westcott | ||
| Standard height chair | KI | ||
| String | Quality Park | Approximately 15 inches of string needed. String used for standardization of electrogoniometer placement. | |
| Trigno Goniometer Adapter | Delsys | ||
| Trigno Wireless Electromyography Sensors | Delsys | ||
| Washable marker | Crayola | ||
| Washcloth | Aramark | Used in combination with isopropyl alcohol for cleaning participant's skin prior to EMG sensor placement. |
References
- Coderre, A. M., et al. Assessment of upper-limb sensorimotor function of subacute stroke patients using visually guided reaching. Neurorehabilitation and Neural Repair. 24 (6), 528-541 (2010).
- Dukelow, S. P., et al. Quantitative assessment of limb position sense following stroke. Neurorehabilitation and Neural Repair. 24 (2), 178-187 (2010).
- Semrau, J. A., Herter, T. M., Scott, S. H., Dukelow, S. P. Robotic identification of kinesthetic deficits after stroke. Stroke. 44 (12), 3414-3421 (2013).
- Meyer, S., Karttunen, A. H., Thijs, V., Feys, H., Verheyden, G. How do somatosensory deficits in the arm and hand relate to upper limb impairment, activity, and participation problems after stroke? A systematic review. Physical Therapy. 94 (9), 1220-1231 (2014).
- Desrosiers, J., Bourbonnais, D., Bravo, G., Roy, P. M., Guay, M. Performance of the 'unaffected' upper extremity of elderly stroke patients. Stroke. 27 (9), 1564-1570 (1996).
- Carey, L. M., Matyas, T. A. Frequency of discriminative sensory loss in the hand after stroke in a rehabilitation setting. Journal of Rehabilitation Medicine. 43 (3), 257-263 (2011).
- Konczak, J., Krawczewski, K., Tuite, P., Maschke, M. The perception of passive motion in Parkinson's disease. Journal of Neurology. 254 (5), 655 (2007).
- Van Deursen, R. W. M., Simoneau, G. G. Foot and ankle sensory neuropathy, proprioception, and postural stability. Journal of Orthopaedic & Sports Physical Therapy. 29 (12), 718-726 (1999).
- Reider, B., et al. Proprioception of the knee before and after anterior cruciate ligament reconstruction. Arthroscopy: The Journal of Arthroscopic & Related Surgery. 19 (1), 2-12 (2003).
- Hizli Sayar, G., Unubol, H. Assessing Proprioception. The Journal of Neurobehavioral Sciences. 4 (1), 31-35 (2017).
- Fugl-Meyer, A. R., Jääskö, L., Leyman, I., Olsson, S., Steglind, S. The post-stroke hemiplegic patient. 1. a method for evaluation of physical performance. Scandinavian journal of Rehabilitation Medicine. 7 (1), 13-31 (1975).
- Stolk-Hornsveld, F., Crow, J. L., Hendriks, E., Van Der Baan, R., Harmeling-van Der Wel, B. The Erasmus MC modifications to the (revised) Nottingham Sensory Assessment: a reliable somatosensory assessment measure for patients with intracranial disorders. Clinical Rehabilitation. 20 (2), 160-172 (2006).
- Winward, C. E., Halligan, P. W., Wade, D. T. The Rivermead Assessment of Somatosensory Performance (RASP): standardization and reliability data. Clinical Rehabilitation. 16 (5), 523-533 (2002).
- Lincoln, N. B., et al. The unreliability of sensory assessments. Clinical rehabilitation. 5 (4), 273-282 (1991).
- Sartor-Glittenberg, C. Quantitative measurement of kinesthesia following cerebral vascular accident. Physiotherapy Canada. 45, 179-186 (1993).
- Hillier, S., Immink, M., Thewlis, D. Assessing proprioception: a systematic review of possibilities. Neurorehabilitation and Neural Repair. 29 (10), 933-949 (2015).
- Han, J., Waddington, G., Adams, R., Anson, J., Liu, Y. Assessing proprioception: a critical review of methods. Journal of Sport and Health Science. 5 (1), 80-90 (2016).
- Goble, D. J. Proprioceptive acuity assessment via joint position matching: from basic science to general practice. Physical Therapy. 90 (8), 1176-1184 (2010).
- Juul-Kristensen, B., et al. Test-retest reliability of joint position and kinesthetic sense in the elbow of healthy subjects. Physiotherapy Theory and Practice. 24 (1), 65-72 (2008).
- Deshpande, N., Connelly, D. M., Culham, E. G., Costigan, P. A. Reliability and validity of ankle proprioceptive measures. Archives of Physical Medicine and Rehabilitation. 84 (6), 883-889 (2003).
- Boerboom, A., et al. Validation of a method to measure the proprioception of the knee. Gait & Posture. 28 (4), 610-614 (2008).
- Nagai, T., Sell, T. C., Abt, J. P., Lephart, S. M. Reliability, precision, and gender differences in knee internal/external rotation proprioception measurements. Physical Therapy in Sport. 13 (4), 233-237 (2012).
- Refshauge, K. M., Chan, R., Taylor, J. L., McCloskey, D. Detection of movements imposed on human hip, knee, ankle and toe joints. The Journal of Physiology. 488 (1), 231-241 (1995).
- Portney, L. G., Watkins, M. P. . Foundations of Clinical Research: Applications to Practice. 892, (2009).
- Borstad, A., Nichols-Larsen, D. S. The Brief Kinesthesia test is feasible and sensitive: a study in stroke. Brazilian Journal of Physical Therapy. 20 (1), 81-86 (2016).
- Vernoski, J. L. J., Bjorkland, J. R., Kramer, T. J., Oczak, S. T., Borstad, A. L. A Simple Non-invasive Method for Temporary Knockdown of Upper Limb Proprioception. Journal of Visualized Experiments. (133), e57218 (2018).
- Proske, U., Tsay, A., Allen, T. Muscle thixotropy as a tool in the study of proprioception. Experimental Brain Research. 232 (11), 3397-3412 (2014).
- Wise, A. K., Gregory, J. E., Proske, U. Detection of movements of the human forearm during and after co-contractions of muscles acting at the elbow joint. The Journal of Physiology. 508, 325 (1998).
- Wilcox, R. R., Granger, D. A., Clark, F. Modern robust statistical methods: Basics with illustrations using psychobiological data. Universal Journal of Psychology. 1 (2), 21-31 (2013).
- Oldfield, R. C. The assessment and analysis of handedness: the Edinburgh inventory. Neuropsychologia. 9 (1), 97-113 (1971).
- Piriyaprasarth, P., Morris, M. E., Delany, C., Winter, A., Finch, S. Trials needed to assess knee proprioception following stroke. Physiotherapy Research International. 14 (1), 6-16 (2009).
- Juul-Kristensen, B., et al. Poorer elbow proprioception in patients with lateral epicondylitis than in healthy controls: a cross-sectional study. Journal of Shoulder and Elbow Surgery. 17 (1), 72-81 (2008).
- Skinner, H. B., Barrack, R. L., Cook, S. D. Age-related decline in proprioception. Clinical Orthopaedics and Related Research. (184), 208-211 (1984).
- Pai, Y. C., Rymer, W. Z., Chang, R. W., Sharma, L. Effect of age and osteoarthritis on knee proprioception. Arthritis & Rheumatism. 40 (12), 2260-2265 (1997).
- Dunn, W., et al. Measuring change in somatosensation across the lifespan. American Journal of Occupational Therapy. 69 (3), (2015).
- Alghadir, A., Zafar, H., Iqbal, Z., Al-Eisa, E. Effect of sitting postures and shoulder position on the cervicocephalic kinesthesia in healthy young males. Somatosensory & Motor Research. 33 (2), 93-98 (2016).
Reprints and Permissions
Request permission to reuse the text or figures of this JoVE article
Request PermissionExplore More Articles
This article has been published
Video Coming Soon
Copyright © 2025 MyJoVE Corporation. All rights reserved