Method Article
Uso de Células-tronco humanas perivasculares para Regeneração Óssea
* Estes autores contribuíram igualmente
Neste Artigo
Resumo
As células-tronco perivascular (PSC) é um romance classe de células-tronco para a regeneração do tecido ósseo semelhante a células-tronco mesenquimais (MSCs). PSCs pode ser isolado por FACS (classificação de células activadas por fluorescência) a partir de tecido adiposo adquiridos durante procedimentos padrão lipoaspiração, então combinada com um andaime osteoindutora para alcançar a formação de osso In vivo.
Resumo
Células estaminais perivascular (PSC) pode ser isolado em números suficientes de tecidos múltiplas para fins de esquelético de engenharia de tecidos 1-3. CPPs são uma população FACS-classificada de "pericitos" (CD146 + CD34-CD45-) e de células adventícias '(CD146-CD34 + CD45-), cada qual temos anteriormente relatados para ter propriedades de células-tronco mesenquimais. PSCs, como MSCs, são capazes de sofrer diferenciação osteogénico, bem como secretam pró-osteogénico 1,2 citocinas. No presente protocolo, demonstramos a osteogenicity de PSCs em diversos modelos animais, incluindo uma bolsa de implantação muscular em SCID (Severe Combined imunodeficientes) camundongos SCID, um rato de defeito ósseo craniano e um defeito femoral segmentar (FSD) em ratos atímicos. O modelo de bolsa muscular na coxa é utilizado para avaliar a formação óssea ectópica. Defeitos de calvárias estão centradas no osso parietal e são standardly 4 mm de diâmetro (tamanho crítico) 8. FSDs são bicortical e são estabilizados comuma barra de polietileno e K-fios 4. O FSD descrita é também um defeito de tamanho crítico, o que não significativamente curar a si própria 4. Em contraste, se as células estaminais ou factores de crescimento são adicionados ao local do defeito, a regeneração óssea significativa pode ser apreciada. O objectivo geral do xeno-enxerto PSC é demonstrar a capacidade osteogénico deste tipo de célula em modelos de regeneração tanto ectópicos e ortotópico ósseas.
Protocolo
1. Isolamento de células-tronco perivascular
Isto é descrito em detalhes no artigo adjacente "Purificação de Células-Tronco perivasculares do tecido adiposo humano Branco", de M. Corselli et al.
2. Andaime Criação
- Os andaimes são feitos sob medida por protocolo publicado anteriormente a partir de poli (ácido láctico-co-ácido glicólico) (PLGA, Burmingham Polymer) com revestimento de hidroxiapatita 4-6. Andaimes apatite revestidos são fabricados a partir de PLGA 85/15 PLGA por evaporação de solvente e um processo de lixiviação em partículas. Andaimes são criados em uma forma esférica (2 mm de diâmetro) para implantação músculo bolsa, uma forma discóide (4 mm de diâmetro) para implantação calvária, ou cilíndrica (4 mm de diâmetro, 6 mm de comprimento) para femorais defeitos segmentais.
- Resumidamente, PLGA / clorofórmio soluções misturadas com sacarose (polímero / rácio de sacarose 5/95, w / w) são expressos em um 200-300 mícrons de diâmetro de molde de Teflon para criar as desvantagens feitos por medidatruct. Após liofilização durante a noite, andaimes são removidos a partir do molde de Teflon e imerso em ddH2O para dissolver a sacarose. Andaimes são desinfectados por imersão em etanol a 70% durante 30 min, seguido de três lavagens da DDQ 2 O.
- Para o revestimento de apatite, um corpo simulado solução de fluido (SBF) é preparado por dissolução de sequencialmente CaCl2, MgCl2 • 6H 2 O, NaHCO3, e K 2 HPO 4 • 3H 2 O na DDQ 2 O. O pH da solução é reduzido para 6 pela adição de ácido clorídrico 1M para aumentar a solubilidade. Na2SC @ 4, KCl, e NaCl são adicionados eo pH final é ajustado para 6,5 (SBF 1).
- Mg2 + e HCO 3 - livre SBF (SBF 2) é preparado por adição de CaCl2 e K 2 HPO 4 • 3H 2 O na ddH2O e pH é reduzido para 6. KCl e NaCl são adicionados eo pH final é ajustado a 6,8. Todas as soluções são estéreis filtrada através de um Membr iM 0,22 PESane (Nalgene). Imediatamente antes do processo de revestimento, os suportes de PLGA secas são submetidos a descarga luminescente de árgon plasma condicionamento (Harrick Scientific) para melhorar a molhagem e uniformidade de revestimento.
- Andaimes causticado são então incubadas em SBF 1 para 12 h, e alterada para Mg2 + e HCO 3 - SBF livre 2 para um outro h 12 a 37 ° C sob agitação suave. Andaimes revestidas são lavadas com ddH2O para remover o excesso de iões e liofilizado antes para estudos posteriores.
3. A implantação do modelo muscular Bolsa
- 100 ul de uma suspensão PSC em PBS (solução salina tamponada com fosfato) são suavemente cair sobre o implante de PLGA-Based esférica imediatamente antes da implantação. Células foram pré-rotulados por inserção lentiviral de luciferase do pirilampo, de modo a permitir in vivo após a implantação de seguimento. A densidade celular é de 2,5 x 10 5 por implante.
- SCID (grave imunodeficiente combinado) ratinhos são utilizados com 6 semanas de idade. Os animais são anestesiadosthetized por inalação de isoflurano e pré-medicados com buprenorfina (Bedford Labs). Após a preparação Betadine padrão, incisões bilaterais nos membros posteriores são feitas (longitudinal e 2 mm de comprimento).
- Bolsos são cortados nos músculos bíceps femoral por dissecção romba paralela ao eixo da fibra muscular longo. Para cada rato, o implante de PLGA-baseada com PSCs é inserido, e no painel frontal que cobre o músculo é suturada com 5-0 Vicryl (Ethicon).
- A pele é fechada com 5-0 próxima Vicryl num padrão subcuticular. Os animais são tratados com buprenorfina no pós-operatório, durante 48 horas e TMP / SMX (Trimetoprim / sulfametoxazol; Qualitest) durante 10 dias.
4. A implantação do modelo calvária Defeito
- Após anestesia com isoflurano de ratinhos SCID (12-14 semanas de idade), o cabelo é cortado ea pele desinfectada com betadine por protocolo.
- A incisão na pele de 8 mm é feita ao longo da sutura médio-sagital da calota mouse. Em seguida, o calvarial periósteo é gentilmente removido por Q-tip aplicação.
- Em seguida, usando bits de diamante revestidos trefina em uma broca de alta velocidade dental, uma 4-milímetros defeito osso parietal é criado. O defeito é espessura total - no entanto o cuidado é tomado para não lesar a dura-máter subjacente.
- O feito por medida do implante de PLGA-baseada com PSCs enxertados é então colocado suavemente no local do defeito. A densidade celular é de 2,5 x 10 5 por implante. Finalmente, a pele é suturada com 6-0 Vicryl. Os animais são tratados com buprenorfina no pós-operatório, durante 48 horas e TMP / SMX durante 10 dias.
5. A implantação do modelo Femoral segmentar Defeito
- Ratos atímicos (12-14 semanas de idade) são anestesiados sob inalação de isoflurano. O fêmur é limpo e preparado por protocolo padrão com betadine (Figura 1).
- Uma incisão de 27-30 mm longitudinal é feita sobre o aspecto ântero-lateral do fêmur. O eixo femoral é, então, exposta através da separação da lat vastuseralis e bíceps femoral (Figura 2).
- Para maximizar a consistência de regeneração óssea, o periósteo sobrejacente o defeito femoral é completamente removido com o segmento ressecado femoral.
- Uma placa de polietileno (comprimento, 23 mm, largura, 4 mm, altura, 4 mm) é colocado sobre a superfície anterolateral do fémur. A placa contém seis orifícios pré-perfurados para acomodar 0,9 mm de diâmetro fios roscados Kirschner (Zimmer). Tomando a placa como um modelo, seis fios roscados Kirschner são perfurados através da placa e ambos os córtices (Figura 3).
- Em seguida, com uma lâmina de serra oscilante pequena (Stryker, MI), um 6-milímetros defeito meados de diafisária é criado. Defeitos segmentais são então tratados através da inserção de implantes de PLGA base que tenham sido carregados com células como por protocolo (Figura 4).
- O músculo sobrejacente e fáscia são fechados com Vicryl 4-0 suturas absorvíveis para fixar o implante no lugar, ea pele é suturada.
6. Testes in vivo
- Avaliações radiográficas são realizadas de forma longitudinal, tanto de alta resolução e alta resolução XR μCT (micro tomografia computadorizada) análise. Para μCT análise (SkyScan 1172F), as imagens são digitalizadas com uma resolução de 19.73 mM (100 kV e 100 mA fonte de radiação, usando um filtro de alumínio 0,5 milímetros). As imagens são analisadas utilizando DataViewer, Recon, CTAN, e softwares CTVol.
- Imagiologia bioluminescência é também feito de uma forma de série para avaliar células enxerto, a viabilidade de proliferação, e não incluem a migração para fora do local do implante. Imagiologia bioluminescência é realizada utilizando um dispositivo de IVIS Lumina II (Caliper Life Sciences). Saídas de luz são quantificados utilizando software imagem viva (Xenogen). Saída total de luz é registrada em fótons por segundo / cm ² / esterradiano.
- A análise histológica e histomorfométrica é feita pós-morte. Colorações de rotina empregados incluem tricrômico de Masson, azul de anilina, pentachrome, e Picrosirius vermelho. A análise histomorfométrica é realizada facilmente com qualquer anilina azul ou manchas pentachrome, em que aparece osteóide azul escuro e amarelo, respectivamente. Pixels por campo de alta potência são calculadas usando a ferramenta varinha mágica no Adobe Photoshop.
7. Os resultados representativos
Como ambos os defeitos calvária e femoral são críticos porte, não há cura significativa deve-se esperar sem o tratamento com fatores de crescimento ou de células-tronco exógenas.
Em termos de manobras cirúrgicas, a dissecção bolsa muscular deve ser ao longo dos planos fasciais e, portanto, sangramento mínimo deve ser encontrado. Mesmo que o modelo de bolsa muscular é realizada bilateralmente, o rato deveria estar andando com facilidade no dia pós-operatório 1. Para o defeito calvária, sangramento é encontrado, mas pode ser embebido com um Q-ponta. Extremo cuidado deve ser tomado para não lesar a dura-máter subjacente - como isso irá interferircom cura normal. Para o modelo de FSD, toma-se cuidado para não ferir os vasos sanguíneos principais de modo a não causar sangramento excessivo ou o nervo femoral para evitar danos neurológicos. Os fios de Kirschner são perfurados com uma ligeira pressão de modo a não danificar o osso cortical no processo.

Figura 1. Preparo pré-operatório para defeito segmentar Femoral (FSD) em ratos atímicos. Ratos machos (12-14 semanas de idade) são anestesiados sob inalação de isoflurano. O fêmur é limpo e preparado por protocolo padrão com betadine.

Figura 2. Exposição cirúrgica para Femoral segmentar Defeito criação (FSD). Uma incisão longitudinal 27-30 milímetros é feita sobre o aspecto ântero-lateral do fêmur. O aspecto lateral do eixo femoral é, então, exposta através da separação da vasto laterale bíceps femoral.
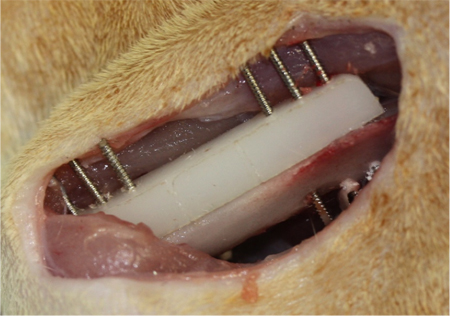
Figura 3. Fixação Femoral para segmentar Defeito criação (FSD). Uma placa de polietileno (comprimento, 23 mm, largura, 4 mm, altura, 4 mm) é colocado sobre a superfície anterolateral do fémur. A placa contém seis orifícios pré-perfurados para acomodar 0,9 mm de diâmetro fios roscados Kirschner. Tomando a placa como um modelo, seis fios roscados Kirschner são perfurados através da placa e ambos os córtices. Em seguida, um defeito 6 mid-diafisária milímetros é criado. Uma vez que esta é realizada, um andaime feito por medida, que está directamente inserido exactamente se encaixa no local do defeito (não mostrado).

Figura 4. Exemplo de defeito ósseo craniano pós-operatória. A 4 mm, defeito circular calvária é criado no osso parietal direito em ratinhos atímicos. Imaged aqui é um local do defeito implantados comPSCs em 8 semanas pós-operatórias. Note-se a presença de osso novo dentro do local do defeito.
Discussão
O isolamento de PSCs é bem descrito em outro lugar 1-3, incluindo uma publicação JOVE separadamente submetidos especificamente endereçamento protocolos de isolamento PSC e métodos. O objetivo específico deste artigo é descrever e demonstrar 3 protocolos para PSC in vivo pedido de formação óssea / regeneração. A bolsa muscular SCID mouse é um modelo comumente descrito para a formação óssea ectópica humana 7. Existem diferenças importantes entre ectópicos e ortotópico (defeito) modelos para osso, incluindo a interacção com parácrina hospedeiras células formadoras de osso 8, bem como uma abundância de factores osteogénicos sinalização presentes no microambiente defeito esquelético. Dois defeitos são apresentados aqui, um defect8 calvária e defeito segmentar femoral 4. Ambos estão bem documentados para ser crítico empresas (ou seja, não vai curar a sua própria).
Diferenças interessantes entre existem defeitos de calvárias e femoral. Primeiro, ocelular: interação celular entre PSCs xenografted e células endógenas é muito diferente. Em termos de um defeito calvária, PSCs interagir com a dura-máter subjacente (a camada mais externa das meninges), bem como os osteoblastos e células periosteais circunscrevem o local do defeito. Importante, a interacção entre as células implantadas e osteoblastos circundantes 8, ou células implantadas e dura subjacente (Levi et ai., No prelo) são críticos para células estaminais normais mediada osteogénese para prosseguir. Em termos do defeito femoral segmentar (FSD), PSCs xenografted são expostos a uma célula muito diferente e ambiente de citoquinas. Por exemplo, o local de FSD é composto da medula e que acompanha as células estaminais mesenquimais, bem como o endósteo, periósteo e de ossos longos osteoblastos. Teoricamente, cada célula tem sua própria reação à injúria, e cada um pode ter celular: interações celulares com xenoenxertos PSC.
Outras diferenças claras entre calváriae defeitos femorais. Os ossos calvárias inicialmente formar através de ossificação intramembranosa, enquanto que os ossos longos formar através de um intermediário de cartilagem (ossificação endocondral). Além disso, o processo de reparação pós-lesão também imita estas origens de desenvolvimento. Pós-FSD, cartilagem formação de calo é observada, ao passo que nenhum intermediário cartilagem é formado dentro de um defeito do osso parietal. Finalmente, a origem embrionária do crânio podem diferir do que a dos ossos longos. A maioria do crânio (incluindo células perivasculares - pericitos - em toda a região da cabeça) é derivado a partir da crista neural (mesectoderm), enquanto o esqueleto apendicular é de derivação mesoderme paraxial 9. Todas essas diferenças podem resultar em diferenças significativas em termos de PSC-mediada reparação óssea.
A utilização de PSCs tem várias vantagens sobre tradicionais derivadas de tecido adiposo células do estroma (ASC). PSCs não requerem cultura e são uma população purificada de células which não inclui outras células do estroma que não participam - e pode até mesmo regular negativamente - a diferenciação osteogênica, como as células endoteliais 10. Em contraste, por exemplo, análises clonais de ASC mostram que apenas uma subpopulação são capazes de sofrer diferenciação in vitro osteogénico 11. Em última análise, os esforços de engenharia de tecidos esqueléticos provavelmente incorporar um células estaminais osteocompetent (tais como PSCs) com factores de crescimento exógenos e um andaime osteocondutor (tais como HA-PLGA utilizado nos presentes métodos) de modo a melhor curar defeitos do esqueleto.
Divulgações
KT, BP e CS são inventores de perivasculares de células-tronco relacionadas com patentes depositadas pela UCLA. Drs. KT, e CS são fundadores da Scarless Laboratories Inc. que sublicenças perivasculares de células-tronco relacionadas com patentes da UC Regents. Dr. Chia Soo também seja um diretor de Scarless Laboratories, Inc.
Agradecimentos
Este trabalho foi financiado pelo Prêmio de Pesquisa Translacional CIRM precoce II TR2-01821, NIH / NIDCR (subvenções R21 DE0177711 e RO1 DE01607), UC Discovery Grant 07-10677, AWJ e RKS têm T32 bolsas de formação prêmios (5T32DE007296-14), JNZ tem uma bolsa de formação CIRM (TG2-01169).
Referências
- Crisan, M. A perivascular origin for mesenchymal stem cells in multiple human organs. Cell Stem Cell. 3, 01-13 (2008).
- Chen, C. W. Perivascular multi-lineage progenitor cells in human organs: regenerative units, cytokine sources or both. Cytokine Growth Factor Rev. 20, 429-434 (2009).
- Corselli, M., Chen, C. W., Crisan, M., Lazzari, L., Peault, B. Perivascular ancestors of adult multipotent stem cells. Arterioscler. Thromb Vasc. Biol. 30, 1104-1104 (2010).
- Zara, J. Nell-1 enhances bone regeneration in a rat critical sized femoral segmental defect model. Plast. Reconstr. Surg. , Forthcoming (2010).
- James, A. W. Deleterious Effects of Freezing on Osteogenic Differentiation of Human Adipose-Derived Stromal Cells In Vitro and In Vivo. Stem Cells Dev. 20, 427-439 (2011).
- Lee, M., Chen, T. T., Iruela-Arispeb, M. L., Wu, B. M., Dunn, J. C. Y. Modulation of protein delivery from modular polymer scaffolds. Biomaterials. 28, 1862-1870 (2007).
- Aghaloo, T. A study of the role of nell-1 gene modified goat bone marrow stromal cells in promoting new bone formation. Mol. Ther. 15, 1872-1880 (2007).
- Levi, B. Human Adipose-Derived Stromal Cells Stimulate Autogenous Skeletal Repair via Paracrine Hedgehog Signaling with Calvarial Osteoblasts. Stem Cells Dev. 20, 243-257 (2011).
- Leucht, P. Embryonic origin and Hox status determine progenitor cell fate during adult bone regeneration. Development. 135, 2845-2854 (2008).
- Rajashekhar, G. IFATS collection: Adipose stromal cell differentiation is reduced by endothelial cell contact and paracrine communication: role of canonical Wnt signaling. Stem Cells. 26, 2674-2681 (2008).
- Zuk, P. A. Human adipose tissue is a source of multipotent stem cells. Mol Biol Cell. 13, 4279-4295 (2002).
Reimpressões e Permissões
Solicitar permissão para reutilizar o texto ou figuras deste artigo JoVE
Solicitar PermissãoThis article has been published
Video Coming Soon
Copyright © 2025 MyJoVE Corporation. Todos os direitos reservados