È necessario avere un abbonamento a JoVE per visualizzare questo. Accedi o inizia la tua prova gratuita.
Method Article
Isolamento di cellule umane endoteliali linfatico da Multi-parametro fluorescenza-attivato cell sorting
In questo articolo
Riepilogo
L'obiettivo di questo protocollo è quello di isolare le cellule endoteliali linfatiche rivestono i vasi cisti-come malformazione linfatica umani e prepuzi utilizzando cellule fluorescenza attivate (FACS). Coltura delle cellule e successiva espansione di queste cellule permette un nuovo livello di sofisticazione sperimentale per studi genetici, proteomica, funzionali e differenziazione cellulare.
Abstract
Disturbi del sistema linfatico, come linfedema primario, malformazioni linfatiche e tumori linfatici sono condizioni rare che causano una significativa morbidità, ma poco si sa sulla loro biologia. Isolando cellule altamente puri umane endoteliali linfatiche (LECs) dal tessuto malato e sano faciliterebbe studi dell'endotelio linfatico a livello genetico, molecolare e cellulare. Si prevede che queste indagini possono rivelare bersagli per nuove terapie che possono cambiare la gestione clinica di queste condizioni. Un protocollo che descrive l'isolamento di umana prepuzio LEC e malformazioni linfatiche linfatici cellule endoteliali (LM LECs) è presentato. Per ottenere un unico tessuto sospensione cellulare è stata tritata e enzimaticamente trattati con dispasi II e collagenasi II. La sospensione risultante singola cellula fu poi etichettata con anticorpi anti-cluster di differenziazione (CD) marker CD34, CD31, Vascular Endothelial Growth Factor-3 (VEGFR-3) e PODOPLANIN. Staicellule vitali ned state ordinate su un cell sorter fluorescente attivate (FACS) per separare la popolazione CD34 Basso CD31 Pos VEGFR-3 Pos PODOPLANIN Pos LM LEC da altre cellule endoteliali e non endoteliali. I LM LEC ordinati erano colti e ampliato su palloni fibronectina rivestite per uso ulteriore sperimentale.
Introduzione
Una delle principali funzioni del sistema vascolare linfatico è di assorbire la linfa, un fluido interstiziale eccesso contenente lipidi, proteine e componenti cellulari, e condurre al sistema venoso del sangue. Una rete di capillari linfatici dirige linfa ai linfonodi dove viene proiettato per la presenza di antigeni estranei, un processo importante nella sorveglianza e la diffusione delle cellule bianche del sangue per neutralizzare antigeni estranei immunitario.
Il sistema linfatico unidirezionale inizia nei tessuti con capillare linfatica iniziale, una struttura unica con un singolo strato discontinuo di cellule endoteliali piatte a parete sottile con giunzioni di cellule specializzate che consentono entrata linfatico 1,2. Questi capillari sono attaccati alla matrice del tessuto connettivo vicina Via ancoraggio filamenti per prevenire il collasso nave in presenza di un aumento della pressione interstiziale 3. I capillari linfatici iniziali vuoti nella raccolta capillari linfaticiche fondersi in vasi linfatici o vene più grandi. Rispetto alla prima vasi capillari linfatici, raccogliendo i vasi linfatici hanno pareti dei vasi più spessi, valvole linfatiche appaiati e sono racchiusi da una membrana basale discontinua in cui alcune cellule muscolari lisce sono incorporati 4. Apertura coordinata e chiusura delle valvole linfatiche e di contrazione delle cellule muscolari lisce facilita flusso della linfa 3. Negli esseri umani, le vene linfatiche provenienti da varie regioni del corpo si uniscono per formare tronchi linfatici che si fondono per formare due dotti linfatici: il dotto toracico e il diritto dotto linfatico. Il dotto toracico drena la linfa dal lato sinistro del corpo e dalla destra sotto il petto mentre la destra linfatica drena condotto linfa braccio destro e sul lato destro della testa, collo e torace. Entrambi i condotti conducono linfa nelle vene succlavia nel collo 5.
Disturbi del sistema linfatico sono ampiamente raggruppate in acquisito unand congenite (Tabella 1). Esempi di condizioni acquisite sono linfangite e linfedema secondario. Linfangite è un'infiammazione di un vaso linfatico a causa di un'infezione batterica. I vasi linfatici colpiti si dilatano e si riempiono di essudato contenente cellule polimorfonucleati. In pelle, questi vasi linfatici sono visibili come rosso, striature sottocutaneo doloroso spesso accompagnata da allargamento nodo associato drenante linfatico (linfadenite) 6. Linfedema secondario nasce come conseguenza di un danno o ostruzione al linfatica nave o linfonodo ostruzione. Questo porta a gonfiore cronica progressiva a causa di accumulo di linfa distale al danno o ostruzione. Nei paesi sviluppati, linfedema secondario è più comunemente associato con malignità dove i tumori metastatizzanti ostruiscono i vasi linfatici o linfonodi regionali, o come conseguenza di una terapia anti-cancro dopo la rimozione chirurgica dei linfonodi, la fibrosi post-irradiazione e Throm post-infiammatorieBosis e cicatrici 7. In altre parti del mondo, linfedema secondario può essere secondaria ad ostruzione linfatica causata da vermi parassiti come Wuchereria bancrofti 6.
| Disturbi del sistema linfatico vascolare | |||
| Acquisita | Congenito | ||
| Linfadenite Linfedema secondario | Linfedema primario 10 | Sporadici linfatiche Malformazioni 13 | Linfatico malformazioni associate con Sindromi 13 |
| ad esempio, Sindrome di Milroy Sindrome di Meige | Semplice: Malformazioni linfatiche | ad esempio, Sindrome di Klippel-Tranaunay Sindrome Weber Parchi Sindrome di Sturge-Weber | |
| Combinato: Malformazioni capillari-linfatica Malformazione capillare-linfatica-venosa Malformazione capillare-linfatica-arterovenose Capillare-linfatica malformazione venosa-arterovenose | |||
Tabella 1. Panoramica dei disturbi del sistema vascolare linfatico.
Disturbi congeniti del sistema linfatico sono primaria (idiopatica) linfedema pensato per essere causata da mutazioni genetiche, linfangectasia e anomalie del 8,9 sistema linfatico. Linfedema primario può essere sporadica presumibilmente causata da mutazioni de novo o ereditato. Disturbi linfatico può anche essere isolate o comprendere parte di una sindrome più generalizzata 10. Nella popolazione pediatrica, il 97% della linfaedema è sporadica con anomalie nella struttura dei vasi linfatici che compromettono linfa regionale drenaggio 11. Malattia Milroy è un esempio di linfedema primario causata dalla mutazione nel VEGFR-3 gene evidente alla nascita o subito dopo il 12. Sebbene stato per lo più familiare, la malattia Milroy può anche essere identificata nei bambini senza storia familiare di malattia Milroy 32. La gravità di qualsiasi linfedema dipende dalla quantità di produzione di linfa e capacità di trasporto linfatico ritorna circolazione venosa 6.
Sulla base di presentazione clinica e in situ proliferazione delle cellule endoteliali, anomalie del sistema linfatico sono classificati come tumori linfatici o malformazioni linfatiche 13. Kaposiforme linfangiomatosi è un esempio di un tumore LEC 14. Malformazioni linfatiche sono pensati per sorgere durante lo sviluppo embrionale e crescere in proporzione al bambino 15,16. Raramente regredisce, ma può Remain asintomatica fino traumi o infezioni precipitati rapida crescita che porta a complicazioni cliniche. La struttura ordinata di rete linfatica e la conduzione della linfa dal tessuto di circolazione venosa sopra descritto è perturbato in malformazioni linfatiche che consistono in raccolte localizzate di strutture cistiche anormali pieni di liquido linfatico. Mentre non vi è alcuna evidenza clinica o sperimentale che questi vasi cistiche sono connessi alla circolazione linfatica o che contengono valvole linfatici funzionali, la loro identità linfatico è confermato dalla espressione di serie di marcatori di cellule linfatiche, come PODOPLANIN, CD31, linfatico Vaso endoteliale Receptor 1 (LYVE-1), Prospero homeobox proteina 1 (PROX-1) e VEGFR-3 15,17,18. Queste strutture cistiche possono essere sia piccole (microcistica) o grande (macrocistiche), ma la maggior parte malformazioni linfatiche contenere sia microcistica e componenti macrocistiche (Figura 1) 16. Dopo l'intervento chirurgico, injection scleroterapia e / o ablazione con radiofrequenza delle malformazioni linfatiche spesso ripresentarsi.
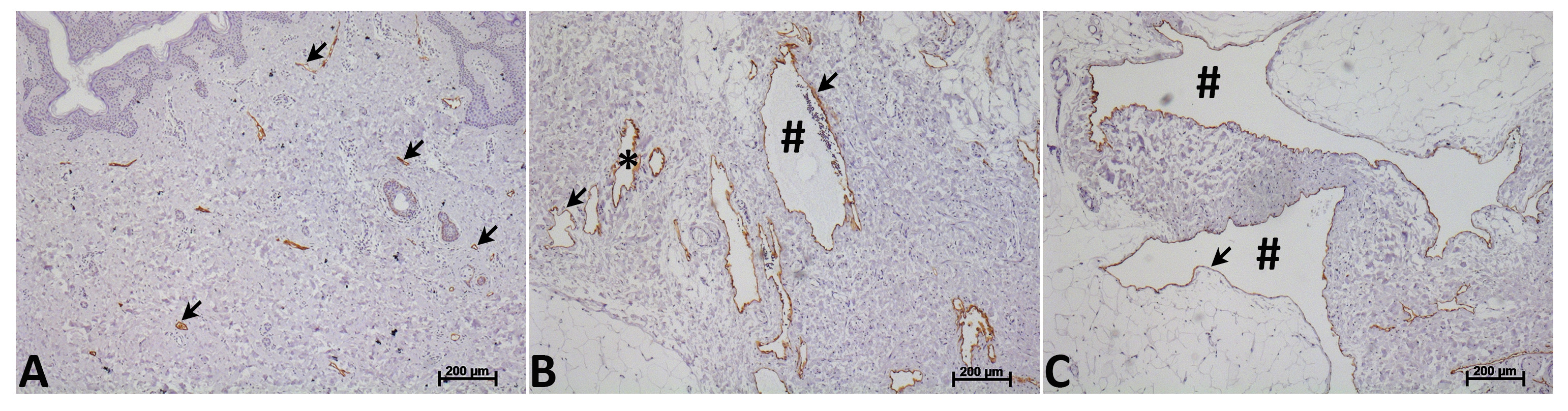
Figura 1. Morfologia dei vasi linfatici umani e delle malformazioni linfatiche. Normale linfatico umano (A) e vasi linfatici malformative (B e C) etichettati con anticorpi anti PODOPLANIN (etichetta marrone, freccia). Vasi linfatici malformazione umani sono caratterizzati da una marcata dilatazione e notevoli variazioni in termini di dimensioni del lume. Queste strutture cistiche anomalie localizzate possono essere sia piccole (microcistica, *) (B) o grande (macrocistiche, #) (C). La maggior parte delle malformazioni linfatiche contengono sia componenti microcistiche e macrocistiche. Cliccate qui per vedere una versione più grande della figura.
Alcuni ricercatori hanno suggerito che malformazioni linfatiche rappresentano un disturbo dello sviluppo dei vasi linfatici in cui le LEC non hanno un potenziale di crescita anormale, ma invece non sono riusciti a collegarsi alla normale circolazione 19. Tuttavia, abbiamo trovato che i LEC LM proliferano più velocemente e sono più resistenti all'apoptosi di prepuzio LEC 15 suggerendo che vi è un difetto primario nella LM LEC. Quando LM LEC vengono impiantate in un modello murino di xenotrapianto, formano strutture che ricordano malformazioni linfatiche 15. Questo supporta l'ipotesi che malformazioni linfatiche possono essere causati da una o più mutazioni somatiche derivanti LM LEC durante lo sviluppo fetale. Infatti, recenti studi hanno identificato un tale mutazione nel subunità catalitica p110α di (PIK3CA) gene 20-Kinase Phosphoinositide-3.
Dati i progressi nella tecnologia di sequenziamento del DNA, mutazioni rilevanti cOuld essere più facilmente identificati in isolate LM LEC, guidando gli studi futuri di queste condizioni. L'isolamento di LEC vitali faciliterebbe il confronto tra LEC anormali e normali test quali la migrazione, la proliferazione, la capacità di formatura tubi e la sopravvivenza in risposta alla ridotta disponibilità di nutrienti o agenti pro-apoptotici 15. Isolati LEC avrebbero ulteriormente ci permettono di eseguire l'espressione genica specifica delle cellule e studi di proteomica, per delineare nuove sottopopolazioni LEC e scoprire nuovi agenti farmacologici adatti per la gestione clinica delle malformazioni linfatiche.
Abbiamo già pubblicato un metodo di isolamento LEC basata sulla separazione magnetica tallone di LEC da prepuzio neonatale e malformazioni linfatiche 15. Abbiamo segnalato una strategia di separare LEC normali e malati da cellule endoteliali vascolari basate sulla mancanza di espressione CD34, seguita sottoponendo frazione di cellule CD34 Neg alla selezione positiva per CD31.Tuttavia, questo metodo è stato ostacolato dalla presenza di cellule non endoteliali residue. Questo era indipendente dalla rimozione dell'epidermide prima successiva digestione tessuto connettivo. Questi contaminanti generalmente proliferavano più rapidamente e quindi alla fine overgrew colture cellulari endoteliali, nonostante i successivi tentativi di ripetere l'isolamento LEC. Infatti, una contaminazione iniziale di cellule non endoteliali a partire da 2% al 5% è sufficiente a sopraffare la popolazione LEC 15. Questo ci ha spinto ad esplorare metodo delle celle di ordinamento fluorescenza attivata come opzione per migliorare la resa delle cellule LEC e purezza. Inoltre, abbiamo utilizzato multiparametrico smistamento per valorizzare le specificità delle popolazioni LEC, l'aggiunta di VEGFR-3 e PODOPLANIN per i marcatori di selezione per identificare CD34 Basso CD31 Pos VEGFR-3 Pos PODOPLANIN Pos LEC.
Il razionale per la selezione di questi indicatori si è basata sulle relazioni che, mentre LEC e vascolare endoteliale nel sangue cells hanno molti marcatori di superficie delle cellule in comune, come CD31, LEC mostrare variazione fenotipica nella loro espressione di CD34, PODOPLANIN e VEGFR-3 celle marcatore di superficie rispetto al sangue vascolare cellule endoteliali 21-23. CD31 è una glicoproteina transmembrana di 130 kDa noto anche come piastrine molecola di adesione delle cellule endoteliali 1 (PECAM-1). Si è considerato un marcatore di cellule pan-endoteliale poiché è espresso su tutti i tipi di vasi sanguigni e linfatici 21,24,25. CD34 è di 110-kDa transmembrana glicoproteina presente sulla progenitore più ematopoietiche e le cellule staminali, le cellule endoteliali vascolari e alcuni vasi linfatici 26.
VEGFR-3, il recettore per la crescita endoteliale vascolare fattori C e D, è inizialmente presente sulle vene del mouse embrione in via di sviluppo, ma a seguito di specifiche linfatico regolato dalla trascrizione SRY legati HMG-box Fattori (SOX) -18, c hicken o valbumin u pstream p romoter t ranscription f attore 2 (COUPTF-II) e PROX-1, VEGFR-3 espressione venosa è perso e si restringe a embrionale LEC 25,27. PODOPLANIN, un kDa membrana 38 mucoprotein, va osservato, innanzitutto sui vasi linfatici a circa embrionali giorno 11 (~ E11.0) di topo sviluppo embrionale 28 e, mentre è fortemente espressa da microvascolari vasi linfatici, espressione PODOPLANIN da macrocistiche endotelio linfatico malformazioni linfatiche è più variabile 15. Citometria a flusso esperimenti suggeriscono che almeno alcune cellule endoteliali CD34 alta CD31 Pos esprimono il marcatore linfatico PODOPLANIN 29. Anche se una valutazione sistematica delle LYVE-1 e PODOPLANIN colorazione in malformazioni linfatiche umani ha dimostrato che entrambi sono efficaci a macchiare linfatica malformazione endotelio 30, nei tessuti normali, LYVE-1 è stato segnalato per essere fortemente presente nella linfatico inizialeendotelio capillare ma ridotti, o addirittura assente nella raccolta di endotelio linfatico 31. Poiché il nostro obiettivo è quello di isolare sia le cellule endoteliali linfatiche iniziali e di raccolta che abbiamo scelto di non usare LYVE-1 come parte della nostra strategia di selezione delle cellule. Infine, la decisione di impiegare questi marcatori era basata sulla disponibilità di anticorpi che vengono utilizzati diagnosticamente per etichettare i vasi linfatici per l'imaging microscopico, una caratteristica che permetta correlazione tra citofluorimetria e studi di immunofluorescenza.
Questo articolo descrive il metodo di digestione dei tessuti, la colorazione delle cellule e le impostazioni necessarie per il successo FACS isolamento di CD34 Basso CD31 Pos VEGFR-3 Pos PODOPLANIN Pos LEC così come le cellule endoteliali CD34 alta CD31 Pos VEGFR-3 Pos PODOPLANIN Pos dal prepuzio e malformazione linfatica tissue.
Protocollo
Etica dichiarazione: approvazione etica per la raccolta di malformazione e prepuzio tessuti linfatici sono state ottenute dai Comitati Etici di Ricerca Umane presso l'ospedale pediatrico di Reale, Melbourne, Australia. Firmato accordo è stato ricevuto dai genitori dei pazienti prima di un intervento chirurgico. I campioni di tessuto sono stati prelevati da pazienti con diagnosi di LM sottoposti a procedure chirurgiche come parte della loro gestione clinica e pazienti sottoposti a circoncisione elettivo. Tutti gli esperimenti sono stati eseguiti in conformità con le linee guida del National Health and Medical Research Council, Australia.
1. Preparazione di sospensione cellulare da prepuzio e linfatico malformazione tessuti
- Tamponi e preparazione Media.
- Preparare completo supporto delle cellule endoteliali utilizzando disponibili in commercio EGM-2 MV Kit pallottola riscaldando EGM-2 media e delicatamente lo scongelamento dei componenti del kit a 37 ° C bagnomaria. In classe II biosicurezza cabinet, in modo asetticoaggiungere ogni componente per i EGM-2 media. Una volta che tutti i componenti sono aggiunti ai media, si riferiscono a questo media come 'mezzi delle cellule endoteliali completo'. Utilizzare sterile 50 ml pipetta per mescolare il contenuto prima dell'uso.
Nota: Tutti i passi relativi a colture cellulari vengono eseguite in un armadio rischio biologico di classe II. Tutte le soluzioni vengono conservati a 4 ° C secondo le istruzioni del costruttore e vengono riscaldati a temperatura ambiente prima dell'uso. I mezzi completi endoteliali cellulari, tamponi di coltura cellulare e soluzioni enzimatiche sono riscaldati a 37 ° C per 20 minuti prima dell'uso. - Supplemento completo supporto delle cellule endoteliali con 50 ng / ml VEGF-C. Aliquota i mezzi di comunicazione delle cellule endoteliali completato in 50 ml provette sterili e conservare a 4 ° C fino al momento dell'uso. Il supporto è stabile per almeno 4 settimane se conservato a 4 ° C.
- Preparare calcio e magnesio libero tamponata con fosfato salino (PBS) sciogliendo 8,752 g di NaCl, 1.416 g Na 2 HPO 4 .2H 2 O e0.395 g KH 2 PO 4 in 1000 ml di acqua. Regolare il pH a 7,4. Filtro sterilizzare PBS con 0,22 micron filtro e conservare a 4 ° C. Prima dell'uso aggiungere soluzione antibiotica / antimicotico (usato a 1: 100).
- Per preparare fibronectina umana, sciogliere 1 mg di fibronectina in 10 ml di acqua sterile. Conservare soluzione ricostituita in aliquote di 100 microlitri a -20 ° C. Il giorno di utilizzo aggiungere 10 ml di PBS sterile per 100 ml di fibronectina aliquota (per ottenere una concentrazione finale di lavoro di 10 mg / ml).
- Per i media enzimatici, preparare una soluzione contenente 0,04% dispasi II, 0,25% Collagenase II e 0,01% DNase I in PBS sterile. Innanzitutto, pesare dispasi e collagenasi, posto in una provetta sterile da 50 ml, aggiungere il volume di PBS e incubare per 30 minuti con agitazione a 37 ° C per sciogliere. Una volta sciolto, sterilizzare filtro (0,22 micron filtro) soluzione dispasi / collagenasi in cappa di biosicurezza. Asetticamente aggiungere la DNasi I. Conservare la soluzione enzimatica a 37 ° C fino autilizzare.
NOTA: DNase I è un reagente grado di coltura cellulare commerciale disponibile sotto forma di polvere liofilizzata sterile.
- Preparare completo supporto delle cellule endoteliali utilizzando disponibili in commercio EGM-2 MV Kit pallottola riscaldando EGM-2 media e delicatamente lo scongelamento dei componenti del kit a 37 ° C bagnomaria. In classe II biosicurezza cabinet, in modo asetticoaggiungere ogni componente per i EGM-2 media. Una volta che tutti i componenti sono aggiunti ai media, si riferiscono a questo media come 'mezzi delle cellule endoteliali completo'. Utilizzare sterile 50 ml pipetta per mescolare il contenuto prima dell'uso.
2. Preparazione di sospensione cellulare da prepuzio e linfatiche Malformazioni
- Pesare un tubo da 50 ml contenente 10 ml di / 2% soluzione antimicotico antibiotico DMEM. Questo tubo verrà utilizzato per la raccolta dei tessuti.
- Dopo la rimozione chirurgica della malformazione linfatica e tessuti prepuzio, aggiungere asetticamente campione di tessuto al tubo e trasferimento su ghiaccio al laboratorio di coltura cellulare.
- Pesare il tubo contenente il tessuto e calcolare il peso dei tessuti. Utilizzare questo peso per calcolare il volume di soluzione enzimatica necessario per digerire il tessuto.
- In un armadio biosicurezza di classe II, utilizzare pinzetta sterile per trasferire il tessuto e dei media in un piatto di coltura di tessuti a 100 mm. Usare le forbici sterili per tritare finemente il tessuto in ~ 1 mm 3 pezzi.
- Tessuto tritato Transfer mescolato con i media into un tubo da 50 ml contenente ulteriori 10 ml di soluzione sterile DMEM / 2% di soluzione antimicotico antibiotico. Miscelare per inversione di risospendere il tessuto. Centrifugare il campione a 300 xg per 5 min.
- Rimuovere il surnatante. Sulla base del peso del tessuto, aggiungere 1 ml di pre-riscaldato (37 ° C) collagenasi II / soluzione di digestione DNasi I / dispasi II per 100 mg di tessuto tritato. Generalmente, utilizzare 10 ml di soluzione enzimatica per circa 1 g di tessuto tritato.
- Incubare il tessuto in un 37 ° C incubatore per 20-90 minuti con costante agitazione a 200 rpm. Alla fine di questo periodo, assicurarsi che quasi tutto il tessuto viene digerito in frammenti sottili.
NOTA: esposizione delle cellule alla collagenasi e dispasi al momento di isolamento dal primario tessuti influenze sopravvivenza cellulare. Abbiamo scoperto che la maggior parte dei campioni empiricamente prepuzio neonatale ottimale richiedono 20-30 min di digestione, mentre i campioni fibrotiche malformazioni linfatiche possono richiedere 60-90 min di digestione. LM resa LECs sono influenzati dalla quantità di fibrosi presente, più tessuto fibroso cedevole meno cellule, forse a causa di effetti deleteri di una prolungata esposizione a collagenasi II e dispasi II. - Dopo la digestione, trasferire il tubo per la biosicurezza e passare la soluzione del tessuto digerito attraverso un colino 70 micron inserito in una provetta sterile da 50 ml. Utilizzando 3 ml della siringa a pistone con pistone di gomma, macinare il tessuto rimanente prima sono osservate solo piccole tracce di matrice extracellulare.
- Lavare il filtro cella con un volume di cellule endoteliali supporto equivalente al volume di dissociare mezzo dell'enzima di recuperare cellule incollati al setaccio e per disattivare gli enzimi. Ad esempio, per 2 ml di dissociare medio enzima per digerire il tessuto tritato, aggiungere 2 ml di mezzo di cellule endoteliali per inattivare gli enzimi.
- Centrifugare la soluzione di cellule a 300 xg per 5 minuti e aspirare il surnatante. R> e-sospendere le cellule in 10 ml di PBS. Cellule centrifugare a 300 xgper 5 minuti, rimuovere il surnatante quindi ripetere lavaggio cella due volte. > Risospendere il pellet cellulare in 20 ml di terreno cellule endoteliali. Contare le cellule utilizzando trypan blue poi seme 2 x 10> 6 cellule in 150 centimetri> 2 beuta pre-rivestite con fibronectina in un volume finale di 20 ml di mezzo di cellule endoteliali. Coltura a 37 ° C in 5% CO> 2 in incubatore umidificato dell'aria.>
NOTA: Si prevede che il 75% -90% delle cellule nucleate sopravvivere digestione tessuto come stimato dalla trypan blue. La conta delle cellule iniziale riflette tutte le cellule nucleate della sospensione cellulare (cioè cheratinociti, leucociti, macrofagi, cellule del tessuto connettivo e le cellule dei vasi sanguigni). La conta delle cellule di 5-7 giorni riflette le cellule che hanno attaccato, sopravvissuti e proliferato durante coltura cellulare. Rivestimento tessuto fiasche di coltura con fibronectina migliora anche la successiva LEC e la sopravvivenza LM LEC. - Dopo incubazione durante la notte, lavare le cellule via non legato a tre lavaggi con PSoluzione BS / 1% antibiotico-antimicotico e aggiungere mezzo delle cellule endoteliali fresco. Effettuare tre lavaggi per rimuovere efficacemente le cellule non legato e globuli rossi presenti nel pallone. Modificare i media ogni due giorni. Le cellule saranno ~ 80% confluenti dopo 5-7 giorni.
3. Anticorpo colorazione delle cellule endoteliali per linfatico marcatori di cellule superficiali per Citometria a Flusso
- Dopo che le cellule hanno raggiunto l'80% di confluenza, medio aspirare e cellule risciacquo con PBS.
- Staccare cellule aderenti incubando le cellule con 7 ml di soluzione di distacco cellulare come Accutase ogni 150 cm 2 beuta per 5-7 minuti a 37 ° C.
- Celle di raccolta indipendente, inattivano la soluzione distacco cellulare aggiungendo 3 volumi di medie cellule endoteliali e trasferire la sospensione cellulare in una nuova provetta sterile.
- Centrifugare le cellule a 300 xg per 5 min.
- Aspirare il surnatante e risospendere le cellule in 5 ml di PBS. Cellule centrifugare a 300 xg per 5 minuti, togliere la supernatant quindi ripetere lavaggio delle cellule. Risospendere le cellule in 5 ml di PBS.
- Contare il numero di cellule vitali. Miscelare 10 ml di sospensione cellulare con 90 ml di 0,4% trypan blu. Trasferire 10 ml di questa sospensione per emocitometro per il conteggio.
NOTA: La quantità di cellule finale dipenderà dalle dimensioni campione trattato. La quantità di cellule usuale per 150 gamme cm 2 boccetta da 7 x 10 5-1,2 x 10 6 di cellule vitali. - Preparare le soluzioni di anticorpi per la colorazione delle cellule.
NOTA: Le seguenti diluizioni sono stati titolati per la colorazione 1 x 10 6 in un volume di 100 microlitri di colorazione.- Diluire PE topo coniugato anti- umano VEGFR-3 (01:50); PE-Cy7 topo coniugato contro CD34 umano coniugato (1: 200); APC-coniugato topo CD31 anticorpi umani (1: 100) e Alexa rat 488-coniugato anticorpi umani PODOPLANIN (1: 200) in volume totale di 100 microlitri sterile 5% FBS soluzione / PBS per campione di tessuto. Dopo la preparazione disoluzione di anticorpi, di tenere in ghiaccio fino al momento dell'uso. Allo stesso modo preparare miscela di anticorpi controllo isotipico diluito per facilitare l'impostazione di citometria a flusso cancelli.
- Per ridurre i legami non specifici degli anticorpi, le cellule centrifugare a 300 xg per 2 minuti, rimuovere il surnatante quindi sospendere le cellule in 100 microlitri sterile 5% FBS / soluzione PBS per campione da colorare. Incubare le cellule in ghiaccio per 20 min a 4 ° C.
- Cellule centrifugare a 300 xg per 5 minuti, rimuovere il surnatante quindi risospendere cellule del cocktail anticorpo coniugato. Macchiare Anche una piccola aliquota di cellule (1 x 10 5) in 100 microlitri miscela di anticorpi controllo isotipico. Incubare le cellule in ghiaccio per 20 min.
- Per rimuovere l'anticorpo non legato, aggiungere 2 ml di 2% FBS soluzione / PBS e centrifugare le cellule a 300 xg per 5 min. Aspirare il surnatante e ripetere il lavaggio.
- Risospendere il pellet di cellule per il controllo isotipico e il campione anticorpo macchiato da ordinare in 300 ml di 0,5 mg / ml di propidio ioDide / 2% soluzione FBS / PBS. Mettere tubi sul ghiaccio fino ordinamento.
4. cella Ordinamento
- Utilizzare i seguenti materiali per impostare lo strumento; perle di allineamento come particelle disponibili in commercio fluorescenti, salino basato liquido guaina tampone fosfato e perline di ritardo goccia, come perline fluorescenti Accudrop.
- Isolare i LEC umane purificate su uno strumento di fluorescenza-attivato multiparametrico separazione delle cellule. Impostare lo strumento e allineare secondo le raccomandazioni del fabbricante. Inoltre, eseguire singoli comandi compensazione macchia con ogni sorta per generare la matrice di compensazione ed eliminare così sostanziale spurgo attraverso dell'emissione di fluorocromi quale PE nel canale PE-Cy.
NOTA: una percentuale maggiore dei FACS cellule ordinati sopravvivere all'isolamento se viene utilizzato un ugello 100 micron e le cellule sono allineati in mezzo delle cellule endoteliali.
5. Colture Cellulari Posta FACS Ordinaing
- Dopo smistamento, cellule centrifugare a 300 xg per 5 min. Aspirare il surnatante e risospendere le cellule in 5-10 ml di supporti (a seconda del pallone utilizzato per inseminare la cella). Se meno di 50.000 cellule sono ordinati, le cellule sono coltivate in fibronectina rivestite a 25 cm2 pallone.
- Altrimenti coltura le cellule nel 75 cm 2 beuta fibronectina rivestite a 37 ° C in un CO 2, aria incubatore umidificato 5%. Cambiare media dopo 2 giorni.
NOTA: supporti cellulare viene cambiato ogni secondo giorno perché prolungando il tempo tra le modifiche di supporto sembra favorire la sopravvivenza delle cellule non endoteliali. Abbiamo convalidare la linfatica fenotipo delle cellule endoteliali con rilevazione immunoistochimica di marcatori: PROX-1, VEGFR-3, Podoplanin, CD34 e CD31 quando le cellule sono di prima divisione per un'ulteriore espansione 15.
Risultati
Dopo la digestione del tessuto iniziale, dopo 24 ore di coltura di campioni non frazionate, distinte colonie di cellule endoteliali può essere osservato (Figura 2A) unitamente a cellule fibroblasto-simili e le cellule muscolari lisce. A seguito di selezione e dopo 24 ore di coltura cellulare, le CD34 Bassa CD31 Pos VEGFR-3 celle Pos Podoplanin Pos attaccare e mostra morfologia tipica di ciottoli (Figura 2B e C). Utilizzando i...
Discussione
LEC svolgono un ruolo importante nel mantenimento dell'omeostasi fluido, risposta immunitaria agli antigeni estranei e l'assorbimento e il trasporto di alcuni nutrienti. Omeostasi LEC può essere influenzata da processi di malattia, come le infezioni batteriche e metastasi tumorali, ma LEC può anche sviluppare mutazioni somatiche che provocano la formazione di vasi linfatici disfunzionali e una significativa morbidità nei pazienti affetti. Per ottenere una maggiore comprensione di linfatica malformazione eziol...
Divulgazioni
The authors have nothing to disclose.
Riconoscimenti
Gli autori desiderano ringraziare la Fondazione Baker e 'Women in Science Fellowship' Fondazione dei bambini di reale sostegno Zerina Lokmic. Andrew G. Elefanty e Edouard G. Stanley sono NHMRC anziani borsisti di ricerca. Il lavoro nei loro laboratori è stata sostenuta da NHMRC e cellule staminali in Australia.
Materiali
| Name | Company | Catalog Number | Comments |
| DMEM | Life Technologies (Gibco) | 11965-092 | Used to collect tissue samples from the operating theatre. |
| EGM-2 MV Bullet Kit | Lonza | CC-3202 | EGM-2 MV Bullet Kit contains 500 ml of EBM-2 media and human EGF, hydrocortisone, gentamycin (GA-1000), fetal bovine serum (FBS), VEGF, human FGF-b, R3-IGF-1 and ascorbic acid. |
| VEGF-C | R&D Systems | 2179-VC-025 | Complete endothelial cell media is supplemented with 50 ng/ml VEGF-C |
| Antibiotic-antimycotic solution (100x) | Life Technologies (Gibco) | 15240-062 | This solution contains 10,000 U/ml of penicillin, 10,000 mg/ml of streptomycin and 25 mg/ml of Fungizone antimycotic. Use at 1:100 dilution. |
| Fibronectin from human plasma | Sigma-Aldrich | F2006 | Used at 10 mg/ml concentrations. It can be re-used for up to 1 month if kept at 4 °C and maintained sterile. Use 7 ml to coat 150 cm2 flask. |
| StemPro Accutase Cell dissociation reagent | Life Technologies (Gibco) | A11105-01 | StemPro®Accutase® is used at 0.05 ml per cm2 to cover the entire surface area of the flask. Using lesser volumes may result in incomplete cell detachment. |
| 0.4% Trypan Blue dye | Life Technologies (Gibco) | 15250-061 | Used as a viability stain. |
| Dispase II | Roche Applied Biosciences | 4942078001 | Used at 0.04% |
| Collagenase II | Worthington Lab | 4176 | Used at 0.25% |
| DNase I | Roche Applied Biosciences | 11284932001 | Used at 0.01% |
| 70 mm nylon cell strainers | BD Falcon | 352350 | |
| [header] | |||
| PE-conjugated VEGFR-3 clone 9D9F9, clone WM59 | BioLegend | 356204 | Used at 1:50 dilution |
| PE-Cy7-conjugated CD34, clone 581 | BioLegend | 343516 | Used at 1:200 dilution |
| APC-conjugated mouse anti human CD31, clone WM59 | BioLegend | 303116, | Used at 1:100 dilution |
| Alexa 488-conjugated rat anti human Podoplanin, clone NC-80. | BioLegend | 337006 | Used at 1:200 dilution |
| PE-conjugated mouse IgG1, k isotype, clone MOPC-21 | BioLegend | 400112 | Used at 1:50 dilution |
| PE-Cy7-conjugated mouse IgG1, k isotype, clone MOPC-21 | BioLegend | 400126 | Used at 1:200 dilution |
| APC-conjugated mouse IgG1, k isotype, clone MOPC-21 | BioLegend | 400120 | Used at 1:100 dilution |
| Alexa 488-conjugated mouse IgG2a, k isotype, clone RATK2758 | BioLegend | 400525 | Used at 1:200 dilution |
Riferimenti
- Baluk, P., et al. Functionally specialized junctions between endothelial cells of lymphatic vessels. J Exp Med. 204 (10), 2349-2362 (2007).
- Yao, L. C., Baluk, P., Srinivasan, R. S., Oliver, G., McDonald, D. M. Plasticity of button-like junctions in the endothelium of airway lymphatics in development and inflammation. Am J Pathol. 180 (6), 2561-2575 (2012).
- Zawieja, D. C. Contractile physiology of lymphatics. Lymphat Res Biol. 7 (2), 87-96 (2009).
- Witte, M. H., et al. Structure function relationships in the lymphatic system and implications for cancer biology. Cancer Metastasis Rev. 25 (2), 159-184 (2006).
- Andrade, M., Jacomo, A. Anatomy of the human lymphatic system. Cancer Treat Res. 135, 55-77 (2007).
- Kumar, V., Abbas, A. K., Aster, J. C., Ch Fausto, N. . Cotran Pathologic Basis of Disease. 43-78. 2, (2009).
- Shayan, R., Achen, M. G., Stacker, S. A. Lymphatic vessels in cancer metastasis: bridging the gaps. Carcinogenesis. 27 (9), 1729-1738 (2006).
- . . Mulliken & Young's Vascular Anomalies Hemangiomas and. , 1059-1076 (2013).
- . . Mulliken & Young's Vascular Anomalies Hemangiomas. 14, 562-594 (2013).
- Bellini, C., Hennekam, R. C. Clinical disorders of primary malfunctioning of the lymphatic system. Adv Anat Embryol Cell Biol. 214, 187-204 (2014).
- Schook, C. C., et al. Primary lymphedema: clinical features and management in 138 pediatric patients. Plast Reconstr Surg. 127 (6), 2419-2431 (2011).
- Brouillard, P., Boon, L., Vikkula, M. Genetics of lymphatic anomalies. J Clin Invest. 124 (3), 898-904 (2014).
- . for the Study of Vascular Anomalies (ISSVA) classification. Available from: http://www.issva.org/classification.com. , (2014).
- Croteau, S. E., et al. Kaposiform lymphangiomatosis: a distinct aggressive lymphatic anomaly. J Pediatr. 164 (2), 383-388 (2014).
- Lokmic, Z., et al. Isolation of human lymphatic malformation endothelial cells, their in vitro characterization and in vivo survival in a mouse xenograft model. Angiogenesis. 17 (1), 1-15 (2014).
- Smith, R. J. Lymphatic malformations. Lymphat Res Biol. 2 (1), 25-31 (2004).
- Chen, E. Y., et al. Similar histologic features and immunohistochemical staining in microcystic and macrocystic lymphatic malformations. Lymphat Res Biol. 7 (2), 75-80 (2009).
- Norgall, S., et al. Elevated expression of VEGFR-3 in lymphatic endothelial cells from lymphangiomas. BMC cancer. 7 (2), 75-80 (2007).
- Garzon, M. C., Huang, J. T., Enjolras, O., Frieden, I. J. Vascular malformations. Part I. J Am Acad Dermatol. 56 (3), 353-370 (2007).
- Osborn, A., Dickie, P., Adams, D., Dickie, B. . 20th International workshop on Vascular Anomalies. ISSVA. , (2014).
- Baluk, P., McDonald, D. M. Markers for microscopic imaging of lymphangiogenesis and angiogenesis. Ann N Y Acad Sci. 1131, 1-12 (2008).
- Lokmic, Z., Mitchell, G. M. Engineering the microcirculation. Tissue engineering. Part B, Reviews. 14 (1), 87-103 (2008).
- Lokmic, Z., Mitchell, G. M. Visualisation and stereological assessment of blood and lymphatic vessels. Histol Histopathol. 26 (6), 781-796 (2011).
- Hagerling, R., et al. A novel multistep mechanism for initial lymphangiogenesis in mouse embryos based on ultramicroscopy. EMBO J. 32 (5), 629-644 (2013).
- Pollmann, C., Hagerling, R., Kiefer, F. Visualization of lymphatic vessel development, growth, and function. Adv Anat Embryol Cell Biol. 214, 167-186 (2014).
- Breiteneder-Geleff, S., et al. Angiosarcomas express mixed endothelial phenotypes of blood and lymphatic capillaries: podoplanin as a specific marker for lymphatic endothelium. Am J Pathol. 154 (2), 385-394 (1999).
- Kaipainen, A., et al. Expression of the fms-like tyrosine kinase 4 gene becomes restricted to lymphatic endothelium during development. Proc Natl Acad Sci U S A. 92 (8), 3566-3570 (1995).
- Schacht, V., et al. T1alpha/podoplanin deficiency disrupts normal lymphatic vasculature formation and causes lymphedema. EMBO J. 22 (14), 3546-3556 (2003).
- Kriehuber, E., et al. Isolation and characterization of dermal lymphatic and blood endothelial cells reveal stable and functionally specialized cell lineages. J Exp Med. 194 (6), 797-808 (2001).
- Florez-Vargas, A., et al. Comparative analysis of D2-40 and LYVE-1 immunostaiing in lymphatic malformations. Lymphology. 41 (3), 103-110 (2008).
- Makinen, T., et al. PDZ interaction site in ephrinB2 is required for the remodeling of lymphatic vasculature. Genes Dev. 19 (3), 397-410 (2005).
- Connell, F. C., et al. Analysis of coding regions of VEGFR3 and VEGFRC in Milroy disese and other primary lymphoedemas. Hum Genet. 124 (6), 625-631 (2009).
Ristampe e Autorizzazioni
Richiedi autorizzazione per utilizzare il testo o le figure di questo articolo JoVE
Richiedi AutorizzazioneThis article has been published
Video Coming Soon