Method Article
Intervenções terapêuticas para amputados de membros superiores submetidos a transferências seletivas de nervos
Neste Artigo
Resumo
Este trabalho apresenta um protocolo para melhorar a função protética após cirurgia seletiva de transferência de nervo. As intervenções de reabilitação incluem informações e seleção do paciente, suporte à cicatrização de feridas, reativação cortical de áreas sensoriais-motoras do membro superior, treinamento de ativação muscular seletiva, manuseio de próteses no dia a dia e avaliações regulares de acompanhamento.
Resumo
A Reinnervação Muscular Direcionada (TMR) melhora a interface de controle biológico para próteses mioelétricas após amputação acima do cotovelo. A ativação seletiva de unidades musculares é possível por reencamas cirúrgicas nervosas, produzindo um alto número de sinais independentes de controle mioelétrico. No entanto, essa intervenção requer uma seleção cuidadosa do paciente e terapia de reabilitação específica. Aqui é apresentado um protocolo de reabilitação para amputados de membros superiores de alto nível submetidos à RMM, com base em um estudo especializado de Delphi. As intervenções antes da cirurgia incluem avaliação detalhada do paciente e medidas gerais para controle da dor, resistência muscular e força, equilíbrio e amplitude de movimento das articulações restantes. Após a cirurgia, intervenções terapêuticas adicionais se concentram no controle de edema e tratamento de cicatrizes e na ativação seletiva de áreas corticais responsáveis pelo controle do membro superior. Após a reinervação bem sucedida dos músculos alvo, o biofeedback eletromiográfico de superfície (sEMG) é usado para treinar a ativação das novas unidades musculares. Mais tarde, uma prótese de mesa pode proporcionar a primeira experiência de controle protético. Após a montagem da prótese real, o treinamento inclui brocas repetitivas sem objetos, manipulação de objetos e, finalmente, atividades de vida diária. Em última análise, consultas regulares de pacientes e avaliações funcionais permitem rastrear a função protética e permitir intervenções precoces se houver mau funcionamento.
Introdução
Amputações elevadas do membro superior fornecem um desafio para a substituição protética1. Além da função articular do cotovelo, os sistemas protéticos ativos devem incluir abertura/fechamento da mão protética e, idealmente, também pronação/supinação e/ou extensão/flexão do pulso. No entanto, o controle dos dispositivos mioelétricos padrão geralmente depende dos sinais de entrada de dois músculos apenas2. Estes são tradicionalmente os músculos bíceps e tríceps após amputações transhumerais e os músculos latissimus dorsi e peitoral principais após amputações glenohumeral3. Para controlar todas as articulações protéticas, os amputados precisam alternar entre as articulações ativas (por exemplo, usando uma co-contração dos dois músculos)1. Embora isso forneça um paradigma de controle estável, uma restrição significativa segue com o controle lento e intuitivo resultante, que não permite movimentos simultâneos de duas ou mais articulações protéticas4. Isso limita a funcionalidade da prótese e é uma das razões para altas taxas de abandono protético após amputações acima do cotovelo5.
Para superar o controle limitado e intuitivo para esses tipos de encaixes protéticos, podem ser utilizadas transferências seletivas de nervos. Esta abordagem, também conhecida como Reinnervação Muscular Direcionada (RMR), consiste em estabelecer cirurgicamente sinais de miocontrolamento por nervos redirecionados que inicialmente serviram a mão e o braço amputados para diferentes músculos alvo dentro do membro residual 6,7. Após a reinervação bem sucedida, torna-se possíveluma ativação mais seletiva das unidades musculares reinervadas. A atividade eletromiográfica resultante (EMG) pode então ser usada para controle protético e pode produzir até seis sinais de controle.
Embora exista um amplo acordo de que a TMR pode melhorar significativamente a função protética9, a ativação seletiva e o controle adequado de múltiplos músculos no toco representam um desafio para os pacientes, especialmente no início do período pós-operatório. Esta complexidade aprimorada do controle protético emparelhado com o feedback multissensorial reduzido após a amputação requer uma reabilitação específica para se beneficiar totalmente do procedimento cirúrgico. Aqui, uma diretriz passo-a-passo para as intervenções terapêuticas é fornecida com base em recomendações recentes10. Uma visão geral das intervenções e o tempo estimado que elas levam em um cenário ideal podem ser encontradas na Figura 1.
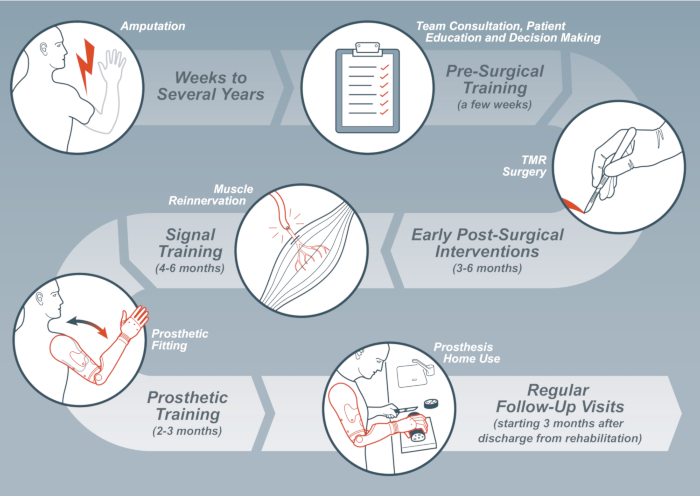
Figura 1: Visão geral das etapas dentro do processo de reabilitação, incluindo os marcos que marcam o início de uma nova etapa. Clique aqui para ver uma versão maior desta figura.
Protocolo
O protocolo foi desenvolvido dentro de um estudo europeu de Delfos10. A avaliação de sua aplicação sobre os pacientes foi aprovada pelo comitê local de ética em pesquisa da Universidade Médica de Viena e realizada de acordo com a Declaração de Helsinque. Se não for mencionado o contrário, as etapas aqui descritas devem ser realizadas por um terapeuta ocupacional ou um fisioterapeuta.
1. Intervenções pré-cirúrgicas
- Consulte o paciente para uma consulta multidisciplinar.
NOTA: A equipe do núcleo médico deve incluir um cirurgião, um terapeuta ocupacional e/ou fisioterapeuta, um prótese e um psicólogo. - Recolham o histórico do paciente (razão e data de amputação, intervenções médicas/terapêuticas anteriores após amputação, co-morbidades, histórico médico geral, satisfação protética) e pergunte sobre expectativas de reabilitação protética e demandas por um sistema protético no cotidiano.
- Verifique se há critérios relevantes de inclusão e exclusão.
- Considere o paciente para TMR se preencher os seguintes critérios: amputação acima do cotovelo, boa saúde geral, desejo pessoal por boa função protética, disposição para participar da terapia pós-cirúrgica por até 15 meses.
- Exclua pacientes que tenham qualquer co-morbidade psicológica não tratada.
- Realizar um exame físico do membro residual, com foco em problemas de pele e tecidos moles, neuromas, amplitude de movimento e possíveis lesões nervosas adicionais.
NOTA: Se forem necessárias intervenções cirúrgicas para o membro residual (por exemplo, correções de tecidos moles), o cirurgião as aborda durante a cirurgia de RMR. - Avalie a aptidão geral do paciente em relação à possibilidade de carregar uma prótese mioelétrica após a TMR (~3 kg) e determine novas intervenções que eles possam precisar durante a reabilitação (como fortalecimento do membro, exercícios de resistência ou estabilidade do tronco). Se o paciente tiver uma prótese, avalie sua função, preferencialmente com instrumentos de avaliação padronizados.
- Avaliar o bem-estar mental do paciente e reconhecer doenças psiquiátricas, como depressão ou transtorno de estresse pós-traumático (psicólogo). Se a avaliação mostrar a necessidade de tratamento, garanta como equipe que o paciente o receba.
- Com base nas necessidades do paciente, histórico do paciente e exame, discuta as opções protéticas disponíveis com o paciente. Certifique-se de que o paciente entenda que a RMR envolve uma reabilitação prolongada, onde o envolvimento ativo é necessário.
- Determine se a TMR é a melhor opção para o paciente. Fornecer ao paciente tempo suficiente para considerar diferentes opções e/ou discuti-las com amigos e familiares.
- Consulte o paciente novamente (seja em plena equipe interdisciplinar ou como profissional de reabilitação com o cirurgião) para planejar o procedimento, a menos que o paciente já tivesse decidido sobre ARM durante a consulta inicial.
- Se a equipe médica e o paciente concordarem que a TMR deve ser realizada, garanta que o reembolso financeiro de todo o processo seja garantido e que a reabilitação e a montagem protética sejam organizadas.
- Consulte o paciente para sessões de terapia antes da cirurgia. De acordo com a necessidade do paciente, incluem exercícios para tratamento da dor, resistência, simetria corporal, estabilidade do tronco, fortalecimento do membro e postura, e tarefas de imagens motoras.
- Além disso, treine atividades com uma mão e apoie o paciente com dispositivos assistivos, o que pode ser útil para apoiar a independência nas atividades de vida diária.
NOTA: Pelo menos uma sessão de terapia pré-cirúrgica é recomendada. Mais pode ser necessário para resolver problemas específicos. Se apenas um curto período de tempo antes da cirurgia estiver disponível, inclua intervenções particulares na terapia pós-cirúrgica.
- Além disso, treine atividades com uma mão e apoie o paciente com dispositivos assistivos, o que pode ser útil para apoiar a independência nas atividades de vida diária.
- Realizar a cirurgia de TMR (cirurgião)9.
2. Intervenções pós-cirúrgicas precoces
- Nos primeiros dias após a cirurgia, mobilize o paciente e garanta que ele recupere sua forma física. Mais uma vez, lembre o paciente que a reinervação pode levar ~ 3-6 meses.
NOTA: As intervenções pós-cirúrgicas precoces devem acontecer uma ou duas vezes por dia enquanto o paciente está internado. Se o paciente pode realizar as intervenções abaixo da lista por si mesmo após explicações iniciais, uma sessão de terapia uma vez por mês é suficiente e também pode acontecer como teleterapia em um ambiente online. Caso contrário, é recomendado consultar o paciente duas vezes por semana por 30-60 min. - Trate possíveis edemas na área da cirurgia por bandagem, utilizando forros feitos sob medida, promovendo o membro residual e/ou oferecendo drenagem linfática. Certifique-se de que o paciente receba medicação adequada para dor.
- Comece com o tratamento da cicatriz (aplicação de creme de cicatriz e massagem de cicatrizes) quando as feridas estiverem totalmente fechadas. Melhore a amplitude de movimento na articulação do ombro para amputações transhumerais movendo passivamente o braço e instruindo o paciente a realizar exercícios ativos usando toda a amplitude de movimento.
NOTA: Os pacientes devem usar o creme de cicatriz disponível para eles; nada específico é recomendado.- Comunique todas as intervenções com o cirurgião e/ou consulte o paciente com o cirurgião pelo menos uma vez.
- Se o paciente teve um encaixe protético antes da cirurgia, avalie se ele pode ser reejustado. Se necessário, peça a um prosthetist para trocar o soquete ou substitua os eletrodos em um encaixe mioelétrico.
NOTA: Em alguns casos, uma remontagem do soquete pode não ser viável. - Facilitar o processo de reinervação em nível cortical com métodos como terapia espelhada11,12, movimentos imaginados13, ou treinamento de lateralização14 (ou seguir a estrutura do Fírio MotorIzado, que inclui essas intervenções15) para ativar as áreas do córtex sensorial-motor responsável pelo membro superior.
NOTA: Isso permite que o paciente ative os músculos reinnervados de forma mais eficiente em um ponto posterior da terapia.- Para terapia espelhada, coloque um espelho na frente do paciente e peça-lhes para esconder o membro residual atrás do espelho. Instrua-os a realizar diferentes movimentos com a mão saudável enquanto observa seu reflexo no espelho.
- Peça ao paciente para imaginar diferentes movimentos da mão e braço amputados enquanto mantém os olhos fechados. Se for útil, certifique-se de que o paciente possa fazer isso em um ambiente tranquilo e tranquilo.
- Para o treinamento de lateralização, presentee o paciente com cartões que mostram mãos e braços esquerdos ou direito. Peça ao paciente para nomear o lado e dar ao paciente feedback sobre sua escolha.
NOTA: Se o paciente preferir novas tecnologias, introduza o paciente a programas de computador ou aplicativos que forneçam a mesma função.
- Continue qualquer intervenção pré-cirúrgica dependendo das necessidades do paciente.
3. Treinamento de sinal
- Estude o relatório cirúrgico para entender quais partes musculares são reinervadas e quais nervos foram transferidos. Entenda que o nervo transferido determina o movimento(s) que o paciente precisa para tentar ativar os músculos reinnervados (por exemplo, qualquer músculo inervado pelo nervo ulnar pode ser ativado por imagem de fechamento da mão ou flexão do pulso após a reinervação bem sucedida).
NOTA: Se algo não estiver claro, encontre o cirurgião para discutir as transferências nervosas e o plano de reabilitação. - Três meses após a cirurgia, comece a testar as primeiras contrações volicionais dos músculos reinervados. Se uma atividade puder ser encontrada, continue com as etapas abaixo e procure ver o paciente para sessões de terapia semanais ou quinzenais até que o controle emg de superfície (sEMG) seja dominado. Se nenhuma atividade for encontrada, continue com as intervenções pós-cirúrgicas precoces e realize outro teste algumas semanas depois.
- Para avaliar a atividade muscular volicional, configure um sistema para biofeedback sEMG.
NOTA: Aqui, é preferido um sistema que pode exibir até seis sinais EMG e permitir uma amplificação individual de cada canal. - Prepare a pele do paciente para reduzir a impedância removendo o excesso de pelos do corpo, flocos de pele mortos, óleo ou cremede pele 16. Explique o objetivo da avaliação e a funcionalidade do sistema para o paciente.
NOTA: Planeje sessões de terapia para 30 min ou menos nesta fase. Caso contrário, os músculos podem ficar facilmente cansados, e o paciente pode perder o foco necessário. Se não for possível sessões curtas, misture diferentes intervenções terapêuticas (EMG e treinamento de postura) para evitar a fadiga. A Figura 2 exibe uma configuração padrão para treinamento de biofeedback EMG.
- Para avaliar a atividade muscular volicional, configure um sistema para biofeedback sEMG.
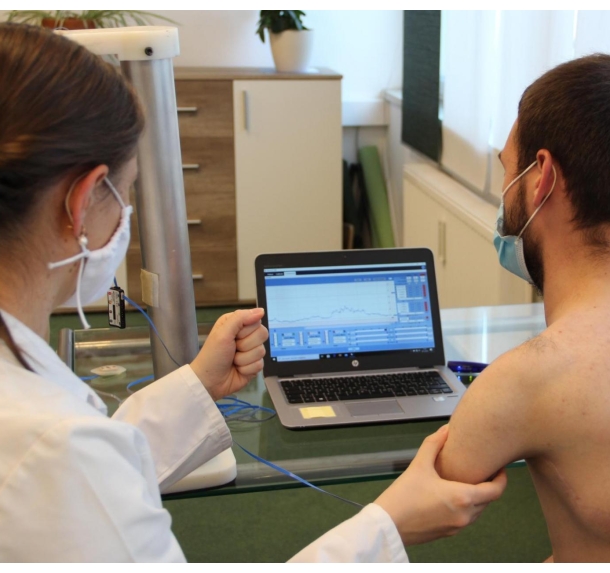
Figura 2: Configuração para biofeedback EMG de superfície. O terapeuta coloca um eletrodo na pele do paciente onde o sinal EMG é esperado enquanto explica a sugestão de movimento necessária (fazer um punho). O paciente e o terapeuta podem ver a atividade muscular do paciente (EMG) na tela do computador e usar este feedback para encontrar a melhor posição de eletrodo e sugestão de movimento. Clique aqui para ver uma versão maior desta figura.
- Instrua o paciente a realizar movimentos manuais e de braço, dependendo da função original dos nervos do doador (por exemplo, fechamento da mão se o nervo ulnar foi usado) e tente palpar o músculo.
- Coloque um eletrodo EMG superficial sobre a pele acima do músculo. Considere a reinervação para ser bem sucedida se a amplitude do sinal durante a ativação for 2-3 vezes maior do que durante o relaxamento17.
- Se tal ativação não for possível, instrua outros movimentos ligados ao nervo do doador (por exemplo, flexão do pulso ou dedo mindinho, se o nervo ulnar for o doador) e mova o eletrodo ligeiramente acima do músculo do receptor.
- Repita a avaliação para ativação volicional com todos os nervos baseados nos relatórios da cirurgia e note quais músculos podem ser ativados e com qual comando motor. Peça ao paciente para treinar os comandos do motor em casa.
- Treine a ativação seletiva dos músculos reinervados.
- Use o biofeedback EMG para exibir a atividade de um músculo. Peça ao paciente para pensar nos padrões de movimento previamente avaliados e use um eletrodo sEMG (ver Tabela de Materiais) para captar os sinais musculares do receptor.
- Use as notas da avaliação anterior. Se for mais fácil para o paciente, peça-lhe para realizar os movimentos desejados bilateralmente.
- Assim que o paciente puder ativar repetidamente o músculo, treine o relaxamento muscular também.
NOTA: O relaxamento muscular corresponde às amplitudes EMG próximas de zero e às vezes é difícil de alcançar. - Peça ao paciente para ativar o músculo e relaxá-lo repetidamente. Certifique-se de que há 5-10 s de quebra entre as ativações.
- Instrua o paciente a realizar diferentes movimentos e variar as posições de eletrodos para encontrar a combinação que leva à maior amplitude (hotspot). Tire uma foto da melhor posição ou marque-a na pele.
- Se mais músculos já puderem ser ativados, treine a ativação e relaxamento de cada músculo individualmente.
- Depois que um controle razoável dos músculos únicos é possível, mostre a atividade de dois músculos. Comece com músculos/movimentos antagônicos, como abertura e fechamento de mãos. Instrua o paciente a ativar um músculo, enquanto o outro deve ser o mais relaxado possível.
- Tente diferentes sinais de movimento para ambos os músculos se tal ativação seletiva não for possível. Explique ao paciente que a seletividade precisa de algum treinamento e dê tempo suficiente para esta etapa.
- Assim que a ativação seletiva de dois músculos for alcançada, adicione um terceiro músculo e repita os passos anteriores. Da mesma forma, adicione um músculo de cada vez até que o paciente possa ativar seletivamente cada um. Planeje várias sessões de terapia para treinar isso.
NOTA: Para permitir o controle direto simultâneo da prótese em um estágio posterior, o paciente precisa da capacidade de ativar repetidamente cada músculo, mantendo a ativação não/muito pequena de todas as outras. A Figura 3 mostra um desenho esquemático da excelente separação de seis sinais diferentes em um sistema de biofeedback EMG.
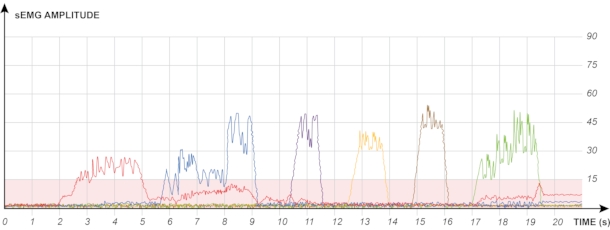
Figura 3: Desenho esquemático dos sinais EMG exibidos via biofeedback. Cada canal (com uma cor diferente) é mapeado para uma parte muscular específica e, posteriormente, será responsável por um determinado movimento protético. Uma boa separação, como descrito aqui, garante que a prótese só executa os movimentos pretendidos. Clique aqui para ver uma versão maior desta figura.
- Uma vez estabelecida a ativação seletiva de todos os sinais, introduza uma prótese de topo de tabela, como mostrado na Figura 4.
NOTA: Alguns sistemas permitem exibir sinais EMG enquanto movem a prótese simultaneamente. Esses sistemas são preferidos para o treinamento, pois permitem feedbacks mais precisos.

Figura 4: Paciente controlando uma prótese de mesa com eletrodos de superfície montados em seu membro residual. Clique aqui para ver uma versão maior desta figura.
- Primeiro, apenas habilite uma articulação protética, por exemplo, a mão, e peça ao paciente para controlá-la enquanto observa cuidadosamente a prótese. Se o hardware protético permitir, explique ao paciente que uma amplitude EMG baixa corresponde a movimento lento enquanto o movimento rápido é alcançado através de um sinal alto. Deixe-os testar velocidades de movimento diferentes.
- Altere a articulação protética ativa (por exemplo, articulação do cotovelo ou pulso) e deixe o paciente controlar esses níveis com seus sinais EMG.
- Uma vez que um bom controle dos níveis únicos seja possível, ligue todas as articulações protéticas e habilite o controle simultâneo. Instrua os pacientes que movimentos protéticos indesejados são normais neste estágio inicial de controle protético.
NOTA: Uma ativação leve de seus músculos pode suportar o controle seletivo de juntas protéticas únicas. - Quando isso for dominado, dê ao paciente uma primeira impressão de agarrar com um dispositivo protético (a prótese de mesa) segurando objetos (pequenas bolas, tubos de garrafas) perto da mão protética aberta e pedindo-lhes para fechar.
- Se eles quiserem, deixe o paciente brincar com apreensão e liberação de objetos que eles seguram com sua mão não afetada (para amputações unilaterais). Deixe o paciente saber que às vezes não compreender ou liberar objetos é normal, mas deve melhorar com o treinamento.
- Certifique-se de que um prostésico certificado forneça um ajuste de teste com todos os eletrodos para controle mioelétrico colocados no soquete corretamente.
- Para suportar a colocação correta do eletrodo na tomada, marque os pontos quentes EMG na pele do paciente e observe os movimentos protéticos para cada ponto de acesso.
- Se possível, consulte o paciente com o prosthetist para o fundição de gesso e responda a quaisquer perguntas que o prosthetist possa ter sobre a colocação do eletrodo.
- Quando o primeiro soquete (teste)estiver pronto, verifique se está encaixado com o prosthetist. Peça ao paciente para usá-lo e relatar quaisquer problemas com o encaixe (como muita pressão em pontos específicos). Verifique as posições do eletrodo conectando os eletrodos na tomada a um sistema de biofeedback EMG ou a uma prótese de mesa e pedindo ao paciente para controlá-lo.
- Se não for possível um controle suficiente da prótese de mesa ao usar o soquete enquanto pode ser feito com eletrodos montados na pele, re avalie as posições do eletrodo no soquete com o prosthetist e troque-as (e/ou a tomada) se necessário.
4. Treinamento protético
- Uma vez que o soquete (teste-)se encaixe bem e o paciente possa controlar uma prótese de mesa com os eletrodos incorporados na tomada, peça ao prostésico para montar o encaixe protético completo.
- Veja o paciente com sua nova prótese encaixe junto com o prosthetist e cirurgião. Verifique o ajuste da prótese, discuta com a equipe se as mudanças são necessárias e responda a quaisquer perguntas que o paciente possa ter.
- Explique a funcionalidade básica da prótese ao paciente, como graus de liberdade, como funciona a troca entre as articulações ativas (se necessário). Além disso, explique se a prótese é impermeável e como deve ser limpa.
- Treinar donning e doffing da prótese.
NOTA: A duração e a frequência do treinamento protético dependem da complexidade do encaixe protético, da experiência do terapeuta e da capacidade de aprendizagem motora do paciente. As mudanças necessárias na tomada (por exemplo, para posições de eletrodos) podem atrasar o treinamento. Em ambientes ideais, o paciente frequenta a terapia duas vezes por semana durante 30-60 min nas primeiras semanas e tem a opção de usar o ajuste de teste para treinamento domiciliar no meio. - Treine movimentos protéticos sem objetos externos.
- Peça ao paciente para realizar movimentos fáceis da prótese, como abertura/fechamento da mão. Se possível, conecte a prótese via Bluetooth ao seu software para exibir sinais EMG.
NOTA: Se a prótese não reagir aos comandos motores do paciente ou realizar movimentos não intencionais, use o biofeedback EMG para descobrir a razão disso. Se o problema for relacionado ao hardware (ajuste de soquete ou colocação de eletrodo), entre em contato com o prostérde para resolver isso. Caso contrário, tente adaptar as configurações do software e/ou instrua o paciente a ajustar seus comandos motores (por exemplo, contração mais leve). - Continue treinando movimentos únicos de todas as articulações protéticas descritas na etapa 3. Se a prótese permitir diferentes velocidades de movimento, instrua o paciente a variar a velocidade de movimento. Certifique-se de que o paciente está precisamente fazendo o que pretende fazer.
- Para adicionar mais complexidade, peça ao paciente para controlar a prótese em diferentes posições (em pé, sentado ou com posições variadas do ombro para amputados transhumerais) e combine mais graus de liberdade simultaneamente (por exemplo, fechando a mão flexionando o cotovelo ao mesmo tempo).
- Peça ao paciente para realizar movimentos fáceis da prótese, como abertura/fechamento da mão. Se possível, conecte a prótese via Bluetooth ao seu software para exibir sinais EMG.
- Manipulação de objetos de trem
- Forneça ao paciente diferentes objetos, como bolas de estresse ou blocos de madeira. Explique que a manipulação de objetos adiciona outra camada de complexidade.
NOTA: Normalmente, o paciente precisa treinar por um tempo para ter controle completo sobre a prótese enquanto trabalha com objetos externos. - Peça ao paciente que use sua mão saudável (para amputados unilaterais) para colocar o objeto na mão protética. Em seguida, instrua a fechar a mão protética, mova o cotovelo protético e/ou a articulação do pulso e, finalmente, solte o objeto.
- Como próximo passo, coloque os objetos na mesa/prateleira/etc. Peça ao paciente para pegá-los com a mão protética e colocá-los em outro lugar.
- Finalmente, tarefas que requerem mais precisão, como empilhar blocos de madeira ou agarrar uma bola rolando sobre uma mesa, podem ser treinadas.
- Forneça ao paciente diferentes objetos, como bolas de estresse ou blocos de madeira. Explique que a manipulação de objetos adiciona outra camada de complexidade.
- Treinar atividades da vida diária
- Pergunte ao paciente quais atividades comuns (como carregar uma sacola, lavar a roupa, cozinhar, vestir, comer com talheres, abrir/fechar uma porta, etc.) que fazem regularmente em seu dia a dia. Priorize alguns deles e treine-os na terapia.
NOTA: Discuta que a prótese não pode ser usada para banho e banho. - Para treinar atividades diárias, sugiro realizá-las com a prótese com base na experiência (por exemplo, com algumas mãos protéticas, é mais fácil pegar objetos pequenos se a mão estiver em uma posição máxima). Deixe o paciente executar as tarefas com base nas sugestões fornecidas. Se eles têm outras ideias sobre como realizá-las, deixe o paciente tentar sua abordagem e incentivá-lo a tentar muitas estratégias e ser criativo.
NOTA: É essencial explicar aos pacientes que o treinamento de próteses leva tempo e paciência. - Dê ao paciente um feedback sobre o desempenho durante a conclusão da tarefa. O feedback deve ser baseado em movimentos compensatórios (pouco ou nenhum é preferido) e no tempo do paciente para realizar a tarefa. Se você ou o paciente estiverem insatisfeitos com a forma como a tarefa pode ser concluída, tente diferentes estratégias.
- Pergunte ao paciente quais atividades mais específicas são essenciais em seu cotidiano (por exemplo, esportes, atividades de lazer, creches ou tarefas específicas necessárias para seus trabalhos) e discuta como eles podem usar a prótese dentro dessas tarefas.
NOTA: Se possível, treine diretamente algumas dessas tarefas com o paciente durante as sessões de terapia (seja na clínica ou no ambiente doméstico do paciente). Nem todas as tarefas podem ser executadas com uma prótese. Em alguns casos, são necessários encaixes protéticos específicos ou dispositivos auxiliares (por exemplo, para alguns esportes ou instrumentos de reprodução). Embora tenha havido avanços significativos nos últimos anos, os dispositivos protéticos ainda estão longe de serem equivalentes às mãos humanas na função18. - Peça ao paciente para usar a prótese em casa e faça anotações (ou fotos e vídeos) de tarefas que estão fazendo ou sinta que não pode fazer.
- Use essas notas para discutir diferentes estratégias para o uso de próteses nas sessões de terapia seguintes.
- Repetir o treinamento protético dentro das sessões de terapia e em casa até que o terapeuta e o paciente entendam que a prótese pode ser bem utilizada no dia a dia.
- Exacerque o paciente da terapia.
- Pergunte ao paciente quais atividades comuns (como carregar uma sacola, lavar a roupa, cozinhar, vestir, comer com talheres, abrir/fechar uma porta, etc.) que fazem regularmente em seu dia a dia. Priorize alguns deles e treine-os na terapia.
5. Avaliações de acompanhamento
- Convide o paciente para uma consulta médica multidisciplinar aos 3 meses após a alta da reabilitação.
- Pergunte ao paciente como eles usam sua prótese em casa e no trabalho e discuta quaisquer problemas.
- Se o paciente relatar algum problema, discuta/forneça soluções para eles.
- Avalie a função protética do paciente utilizando testes padronizados (como o Procedimento de Avaliação da Mão de Southampton (SHAP)19, o Teste do Braço de Pesquisa de Ação (ARAT)20,21 ou a Avaliação da Capacidade de Controle Mioelétrico (ACMC)22,23). Peça ao paciente que preencha questionários padronizados para qualidade de vida e uso manual no dia a dia (como O Formulário Curto 36 (SF-36)24 e Deficiências de Braço, Ombro e Mão (DASH)25).
- Se os resultados do teste mostrarem um problema, discuta isso com o paciente e ofereça soluções para seus problemas (se possível).
- Após a primeira consulta de acompanhamento, convide o paciente a cada 6 meses para uma consulta multidisciplinar e avaliações estruturadas para garantir uma boa função protética contínua.
Resultados
O protocolo de reabilitação descrito foi implementado em ambiente clínico na Universidade Médica de Viena, e sua viabilidade e desfechos foram avaliados em um estudo clínico, publicado recentemente9. Conforme relatado9, 30 pacientes participaram do estudo para avaliar a viabilidade da cirurgia de TMR e posterior reabilitação. A Figura 5 mostra que desses 30 pacientes, 11 foram submetidos à TMR como tratamento para dor, em vez de um meio de melhorar a função através do encaixe protético. Dos 19 pacientes restantes originalmente visando um encaixe protético, cinco decidiram contra ele devido aos altos custos da montagem (estimado entre 75.000-150.000 €), tempo insuficiente para reabilitação ou alto peso da prótese. Em um paciente, a exploração intraoperatória revelou uma lesão plexo braquial global, tornando mais impossíveis novas transferências nervosas. Este paciente continuou usando seu dispositivo alimentado pelo corpo. Dos 13 pacientes restantes submetidos à reabilitação protética, 10 estavam disponíveis para avaliação de seguimento.
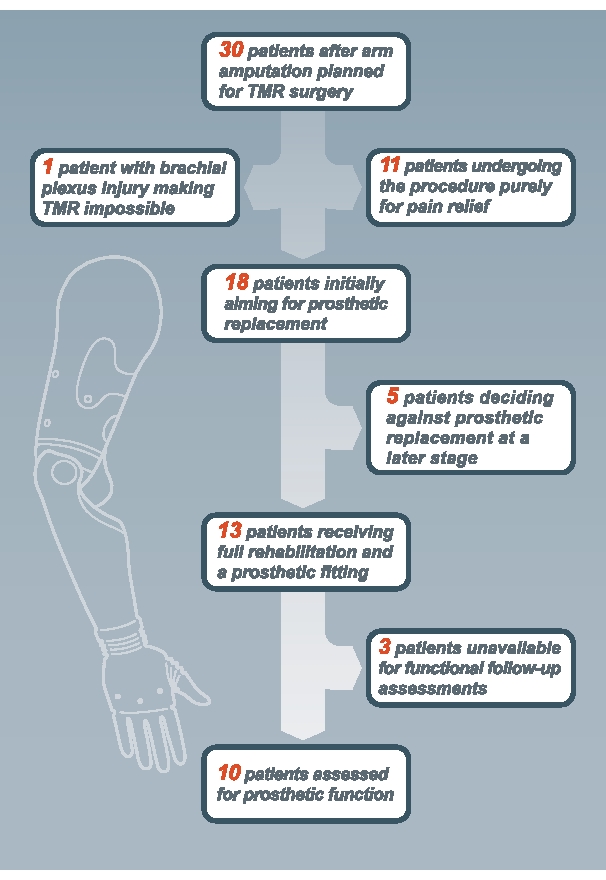
Figura 5: Fluxograma mostrando os pacientes incluídos no estudo de viabilidade. Por favor, clique aqui para ver uma versão maior desta figura.
Os resultados foram avaliados por meio do Procedimento de Avaliação da Mão de Southampton (SHAP)19, do Teste do Braço de Pesquisa de Ação (ARAT)20,21 e do Teste de Relocação de Varas (CPRT)6,26. Essas avaliações são comumente utilizadas para avaliar a função protética. A avaliação ocorreu pelo menos 6 meses após a montagem final da prótese. Além disso, os pacientes foram questionados sobre seus hábitos de uso de próteses.
Como descrito por Salminger et al.9, avaliação dos 10 pacientes após a cirurgia de RMN revelou um escore SHAP de 40,5 ± 8,1 (com uma extremidade superior saudável com pontuação de cerca de 100) e escore de RM de 20,4 ± 1,9 (sendo 57 a pontuação máxima e 0 representando nenhuma função de extremidade superior) (Tabela 1). Na CPRT, os pacientes foram capazes de concluir as tarefas dentro de 34,3 ± 14,4 s. Eles relataram usar a prótese diariamente com um tempo de desgaste que varia de 3 a 10 horas por dia.
| Resultados | Pontuação | Pontuação esperada para extremidade superior saudável |
| SHAP | 40.5 ± 8.1 | 100 |
| ARAT | 20.4 ± 1.9 | 57 |
| CPRT | 34.3 ± 14.4 s | - |
Tabela 1: Função protética dos pacientes após cirurgia e reabilitação de TMR. No SHAP e ARAT, pontuações mais altas significam uma função melhor, que também é indicada pelo menor tempo necessário no CPRT. Total de pacientes avaliados: n = 10. Adaptado com permissão do Reference9.
Discussão
Nos últimos anos, as transferências seletivas de nervos têm sido cada vez mais utilizadas para melhorar a função protética27. Médicos experientes neste campo passaram a perceber que a reabilitação é essencial para permitir que amputados usem uma prótese após o procedimento cirúrgico habilmente27. No entanto, faltam programas de terapia estruturado. O protocolo atual teve como objetivo fornecer aos terapeutas ocupacionais e físicos as ferramentas e estrutura para orientar os pacientes durante todo o longo processo de TMR. Em contraste com as sugestões anteriores de terapia (desenvolvidas para transferências nervosas menos complexas)28, há um foco mais forte no treinamento pré-protético e no uso de biofeedback EMG para permitir o controle muscular seletivo.
Como mostrado no estudo de viabilidade9, discutir as expectativas do paciente é essencial para o sucesso pós-operatório. A inclusão de pacientes altamente motivados certamente ajudou a alcançar os excelentes desfechos descritos. Menos conformidade com o protocolo descrito pode resultar em redução da função protética. Além disso, nem todos os pacientes desejam receber um encaixe protético (ou podem se dar ao luxo de obter um). No entanto, a TMR ainda pode ser viável para melhorar a dor do neuroma ou dos membros fantasmas, uma vez que estudos recentes têm mostrado o potencial de transferências nervosas para aliviar essas condições 29,30,31. Para esses casos, o programa de reabilitação é previamente incentivado. Ainda assim, temos experimentado que o treinamento regular de ativação controlada dos músculos reinervados e uma prótese podem melhorar ainda mais a situação da dor32. Aqui, a tomada de decisão compartilhada é essencial, pois alguns pacientes podem usar uma prótese para seu potencial de reduzir a dor a longo prazo32, enquanto outros podem não estar interessados.
Em nossa experiência, uma discussão detalhada com o paciente é essencial para avaliar a conformidade futura. Dependendo do tempo de reinervação, da capacidade de aprendizagem motora e da disponibilidade do paciente, o processo de reabilitação provavelmente levará entre 9 e 15 meses. Suponha que um paciente não se esforce para melhorar a função do membro superior ou possa fazer melhor uso de outro dispositivo (por exemplo, próteses alimentadas pelo corpo). Nesse caso, pode-se não considerar que o compromisso (e possivelmente financeiro) valha a pena. Para economizar recursos, recomendamos fortemente apenas incluir pacientes que expressam forte interesse no procedimento e só realizam a cirurgia para fins funcionais quando o procedimento de reabilitação completo for antecipado. Finalmente, os custos para a cirurgia, terapia e encaixe provavelmente devem ser cobertos nesse ponto.
O protocolo de estudo descrito precisa ser adaptado para cada indivíduo com base no raciocínio clínico para atender às suas necessidades específicas. As co-morbidades físicas e psicológicas precisam ser consideradas e tratamento adequado (por exemplo, psicoterapia) oferecido, além das intervenções aqui descritas. Em pacientes que recebem TMR imediatamente após a amputação, pode ser necessário um rastreamento mais aprofundado para condições psicológicas que desenvolvem horas extras. Além disso, não é necessária nenhuma mudança no protocolo para esse grupo de pacientes. Eles podem até progredir mais rápido no aprendizado motor, pois ainda podem estar acostumados a atividades bimanuais. Dentro deste protocolo, as transferências nervosas operadas pelo cirurgião definem quais comandos motores precisam ser treinados e são esperados para quais partes musculares. A escolha do dispositivo final protético influencia o treinamento protético. Para próteses multiarticuladas, alternar entre diferentes tipos de compreensão e como usá-las precisa ser incluído na terapia, se necessário.
Para pacientes que vivem longe do centro clínico ou aqueles que não podem participar regularmente da reabilitação presencial, são necessárias adoções no protocolo de reabilitação. Eles incluem um foco mais forte no treinamento domiciliar, o possível envolvimento de um terapeuta perto da casa do paciente e sessões de telereabilitação por meio de chamadas de vídeo online. As soluções para telereabilitação precisam fornecer uma conexão estável de vídeo e áudio, preenchendo todos os requisitos de proteção de dados. Nesses pacientes, uma primeira visita ao centro clínico deve ser planejada entre 6 e 9 meses após a cirurgia para treinamento de sinal. A visita geralmente é de uma semana, com sessões de terapia duas vezes ao dia. Na maioria dos casos, uma boa separação de sinal pode ser alcançada neste momento. Caso contrário, outra estadia para treinamento de sinal é necessária, e o paciente pode obter um simples dispositivo de biofeedback sEMG para treinamento em casa. Quando uma boa separação de sinal é estabelecida, o prosthetist pode fabricar um soquete de teste, e as posições do sinal podem ser definidas durante a estadia. Isso permite que o prosthetist crie o encaixe final quando o paciente retorna para casa. A prótese final pode ser montada em uma segunda visita de 1 semana 1-2 meses depois, e o treinamento protético pode ser iniciado. Treinamento protético avançado e novas visitas de acompanhamento podem acontecer em um ambiente remoto ou durante uma nova visita ao centro, dependendo das necessidades do paciente.
Além disso, outras intervenções cirúrgicas, como a osseointegração33 para melhorar a interface mecânica da prótese, podem ser combinadas com a TMR34. Se esse for o caso, devem ser incluídas intervenções específicas (como o treinamento de peso classificado após a osseointegração35). Além disso, enquanto o protocolo descrito destina-se a sistemas de controle de próteses diretas (onde um eletrodo corresponde a um movimento), seus princípios permanecem os mesmos se um sistema de controle de reconhecimento de padrões for planejado. A principal diferença na reabilitação é que a ativação seletiva de músculos únicos torna-se menos relevante, enquanto padrões de ativação particulares e repetitivos de vários músculos precisam ser treinados36.
Divulgações
Os autores não têm conflitos de interesse.
Agradecimentos
Este estudo recebeu financiamento do Conselho Europeu de Pesquisa (ERC) no âmbito do programa de pesquisa e inovação Horizon 2020 da União Europeia (acordo de subvenção nº 810346). Os autores agradecem a Aron Cserveny pela preparação das ilustrações utilizadas nesta publicação.
Materiais
| Name | Company | Catalog Number | Comments |
| Dynamic Arm Plus® system with a Variplus Speed prosthetic hand | Ottobock Healthcare, Duderstadt, Germany | This prosthetic system was used together with a computer (and Bluetooth connection) for sEMG Biofeedback. Later, it was used for table top prosthetic training and as the patient's prosthetic fitting. | |
| ElbowSoft TMR | Ottobock Healthcare, Duderstadt, Germany | In combination with the Dynamic Arm Plus system and a standard computer (with Windows 7, 8 or 10), this software allows the visualisation of EMG signals as well as changing settings in the prosthetic system. | |
| EMG electrodes | Ottobock Healthcare, Duderstadt, Germany | electrodes 13E202 = 50 | The EMG electrodes used in this study were bipolar and included a ground and a 50 Hz filter. They were used with the Dynamic Arm Plus®. |
| Folding Mirror Therapy Box (Arm/Foot/Ankle) | Reflex Pain Management Therapy Store | This box was used for mirror therapy. |
Referências
- Vujaklija, I., Farina, D., Aszmann, O. C. New developments in prosthetic arm systems. Orthopedic Research and Reviews. 8, 31-39 (2016).
- Zhou, P., et al. Decoding a new neural machine interface for control of artificial limbs. Journal of Neurophysiology. 98 (5), 2974-2982 (2007).
- Sturma, A., Salminger, S., Aszmann, O. Proximale Amputationen des Armes: Technische, chirurgische und handtherapeutische Möglichkeiten. Zeitschrift für Handtherapie. 21 (1), 18-25 (2018).
- Uellendahl, J. E. Upper extremity myoelectric prosthetics. Physical Medicine & Rehabilitation Clinics of North America. 11 (3), 639-652 (2000).
- Biddiss, E., Chau, T. Upper-limb prosthetics: critical factors in device abandonment. American Journal of Physical Medicine & Rehabilitation. 86 (12), 977-987 (2007).
- Kuiken, T. A., Dumanian, G. A., Lipschutz, R. D., Miller, L. A., Stubblefield, K. A. The use of targeted muscle reinnervation for improved myoelectric prosthesis control in a bilateral shoulder disarticulation amputee. Prosthetics and Orthotics International. 28 (3), 245-253 (2004).
- Aszmann, O. C., Dietl, H., Frey, M. Selective nerve transfers to improve the control of myoelectrical arm prostheses. Handchirurgie, Mikrochirurgie, plastische Chirurgie. 40 (1), 60-65 (2008).
- Cheesborough, J. E., Smith, L. H., Kuiken, T. A., Dumanian, G. A. Targeted muscle reinnervation and advanced prosthetic arms. Seminars in Plastic Surgery. 29 (1), 62-72 (2015).
- Salminger, S., et al. Outcomes, challenges and pitfalls after targeted muscle reinnervation in high level amputees. Is it worth the effort. Plastic and Reconstructive Surgery. 144 (6), 1037-1043 (2019).
- Sturma, A., et al. Rehabilitation of high upper limb amputees after Targeted Muscle Reinnervation. Journal of Hand Therapy: Official Journal of the American Society of Hand Therapists. , (2020).
- Ramachandran, V. S., Rogers-Ramachandran, D. Synaesthesia in phantom limbs induced with mirrors. Proceedings Biological Sciences. 263 (1369), 377-386 (1996).
- Rothgangel, A. S., Braun, S. M., Beurskens, A. J., Seitz, R. J., Wade, D. T. The clinical aspects of mirror therapy in rehabilitation. International Journal of Rehabilitation Research. 34 (1), 1-13 (2011).
- Dickstein, R., Deutsch, J. E. Motor imagery in physical therapist practice. Physical Therapy. 87 (7), 942-953 (2007).
- Bowering, K. J., et al. The effects of graded motor imagery and its components on chronic pain: A systematic review and meta-analysis. The Journal of Pain. 14 (1), 3-13 (2013).
- Moseley, G. L. . The graded motor imagery handbook. , (2012).
- Merletti, R., Parker, P. . Electromyography: Physiology, engineering, and non-invasive applications. , (2004).
- Sturma, A., Hruby, L. A., Prahm, C., Mayer, J. A., Aszmann, O. C. Rehabilitation of upper extremity nerve injuries using surface EMG biofeedback: Protocols for clinical application. Frontiers in Neuroscience. 12 (906), (2018).
- Farina, D., Aszmann, O. Bionic limbs: clinical reality and academic promises. Science Translational Medicine. 6 (257), 212 (2014).
- Kyberd, P., et al. Practice evaluation. Case studies to demonstrate the range of applications of the Southampton Hand Assessment Procedure. British Journal of Occupational Therapy. 72 (5), 212-218 (2009).
- Lyle, R. C. A performance test for assessment of upper limb function in physical rehabilitation treatment and research. Internationale Journal of Rehabilitation Research. 4, 483-492 (1981).
- Yozbatiran, N., Der-Yeghiaian, L., Cramer, S. C. A standardized approach to performing the action research arm test. Neurorehabil Neural Repair. 22 (1), 78-90 (2008).
- Hermansson, L. M., Bernspang, B., Eliasson, A. C. Assessment of capacity for myoelectric control: a new Rasch-built measure of prosthetic hand control. Journal of rehabilitation medicine. 37 (3), 166-171 (2005).
- Hermansson, L. M., Fisher, A. G., Bernspång, B., Eliasson, A. -. C. Intra- and inter-rater reliability of the assessment of capacity for myoelectric control. Journal of Rehabilitation Medicine. 38 (2), 118-123 (2006).
- McHorney, C. A., Ware Jr, ., E, J., Raczek, A. E. The MOS 36-item short-form health survey (SF-36): II. Psychometric and clinical tests of validity in measuring physical and mental health constructs. Medical Care. 31, 247-263 (1993).
- Gummesson, C., Atroshi, I., Ekdahl, C. The disabilities of the arm, shoulder and hand (DASH) outcome questionnaire: longitudinal construct validity and measuring self-rated health change after surgery. BMC Musculoskeletal Disorders. 4 (1), 11 (2003).
- Stubblefield, K. A. Occupational therapy outcomes with targeted hyper-reinnervation nerve transfer surgery: Two case studies. MEC '05 Intergrating Prosthetics and Medicine, Proceedings of the 2005 MyoElectric Controls/Powered Prosthetics. , (2005).
- Geary, M., Gaston, R. G., Loeffler, B. Surgical and technological advances in the management of upper limb amputees. The Bone & Joint Journal. 103 (3), 430-439 (2021).
- Stubblefield, K. A., Miller, L. A., Lipschutz, R. D., Kuiken, T. A. Occupational therapy protocol for amputees with targeted muscle reinnervation. Journal of Rehabilitation Research & Development. 46 (4), 481-488 (2009).
- Dumanian, G. A., et al. Targeted muscle reinnervation treats neuroma and phantom pain in major limb amputees: A randomized clinical trial. Annals of Surgery. 270 (2), 238-246 (2018).
- Pet, M. A., Ko, J. H., Friedly, J. L., Mourad, P. D., Smith, D. G. Does targeted nerve implantation reduce neuroma pain in amputees. Clinical Orthopaedics and Related Research. 472 (10), 2991-3001 (2014).
- Souza, J. M., et al. Targeted muscle reinnervation: a novel approach to postamputation neuroma pain. Clinical Orthopaedics and Related Research. 472 (10), 2984-2990 (2014).
- Sturma, A., Hruby, L. A., Vujaklija, I., Østlie, K., Farina, D., Aszmann, O. C., Farina, D. Treatment strategies for phantom limb pain. Bionic Limb Reconstruction. , 113-124 (2021).
- Li, Y., Branemark, R. Osseointegrated prostheses for rehabilitation following amputation : The pioneering Swedish model. Der Unfallchirurg. 120 (4), 285-292 (2017).
- Vincitorio, F., et al. Targeted muscle reinnervation and osseointegration for pain relief and prosthetic arm control in a woman with bilateral proximal upper limb amputation. World Neurosurgery. 143, 365-373 (2020).
- Jonsson, S., Caine-Winterberger, K., Branemark, R. Osseointegration amputation prostheses on the upper limbs: methods, prosthetics and rehabilitation. Prosthetics and Orthotics International. 35 (2), 190-200 (2011).
- Stubblefield, K., Kuiken, T., Kuiken, T., Schultz-Feuser, A., Barlow, A. Occupational therapy for the targeted muscle reinnervation patient. Targeted Muscle Reinnervation. , 99-119 (2014).
Reimpressões e Permissões
Solicitar permissão para reutilizar o texto ou figuras deste artigo JoVE
Solicitar PermissãoThis article has been published
Video Coming Soon
Copyright © 2025 MyJoVE Corporation. Todos os direitos reservados