Method Article
Cirugía cooperativa laparoscopia-endoscopia para el tratamiento de tumores del estroma gástrico gastrointestinal
* Estos autores han contribuido por igual
En este artículo
Resumen
La cirugía cooperativa laparoscopia-endoscopia es apropiada para el tratamiento de tumores del estroma gastrointestinal gástrico de menos de 5 cm de tamaño. Puede lograr las respectivas ventajas de las cirugías endoscópicas y laparoscópicas evitando sus inconvenientes.
Resumen
En vista de las deficiencias de las cirugías endoscópicas o laparoscópicas solas en el tratamiento de los tumores del estroma gastrointestinal gástrico (G-GST), este enfoque hace una mejora innovadora en el tratamiento de G-GIST que tienen menos de 5 cm de tamaño. La cirugía cooperativa laparoscopia-endoscopia (LECS) se utiliza para combinar cirugías endoscópicas y laparoscópicas, realizando plenamente sus respectivas ventajas y evitando sus inconvenientes. Los pasos principales son los siguientes. Primero, la gastroscopia y la laparoscopia se combinan para confirmar la ubicación y el límite del tumor. La resección tumoral se realiza por vía laparoscópica, guiada por un gastroscopio. La muestra se extrae por vía oral y la herida gástrica se cierra por vía laparoscópica. Luego, la gastroscopia y la laparoscopia se combinan para determinar si hay sangrado de la herida, si la sutura es satisfactoria y si la cavidad gástrica está deformada.
LECS tiene ventajas naturales en el tratamiento de G-GIST que tienen menos de 5 cm de tamaño. La estimación precisa de la ubicación y el límite del tumor mejora en gran medida la tasa de resección completa de los tumores. El riesgo de ruptura tumoral se reduce sustancialmente y el pronóstico a largo plazo de los pacientes mejora significativamente. El proceso permite una resección precisa del tumor, la máxima preservación del tejido gástrico normal y la función de los órganos, y evita la deformación gástrica postoperatoria. La rehabilitación postoperatoria del paciente se acelera enormemente, y la alimentación oral puede reanudarse el día de la operación. La muestra se extrae por la boca para evitar la necesidad de una incisión abdominal prolongada. Esto reduce en gran medida el dolor postoperatorio y las cicatrices del paciente. El método acorta en gran medida la estancia hospitalaria postoperatoria (es decir, el alta es posible al día siguiente de la operación), aumentando la rotación de camas hospitalarias.
Introducción
Los tumores del estroma gastrointestinal (GIST) son las lesiones subepiteliales más frecuentes en el tracto gastrointestinal1. Las cirugías endoscópicas o laparoscópicas son métodos quirúrgicos comunes para tratar los tumores del estroma gastrointestinal gástrico (G-GIST) de menos de 5 cm de tamaño2,3,4. Sin embargo, la cirugía endoscópica sola tiene algunas desventajas, como la localización inexacta del tumor y el juicio límite, la ruptura del tumor, el cierre de heridas de baja calidad, el sangrado. Por lo tanto, de acuerdo con las guías, la cirugía endoscópica sola no se recomienda actualmente como método quirúrgico para el tratamiento de G-GISTs5,6. También hay disputas con respecto al tratamiento de G-GST a través de la cirugía endoscópica solamente en el trabajo clínico práctico. En comparación con la cirugía endoscópica, la cirugía laparoscópica tiene las ventajas de un campo de visión más claro, una exposición más completa y un rango de resección más amplio7,8. Sin embargo, la cirugía laparoscópica sola también tiene dificultades en términos de juzgar la ubicación del tumor (para tumores endógenos) y un juicio inexacto de los límites del tumor, lo que resulta en la ruptura del tumor, especialmente cuando el tumor se encuentra cerca de la curvatura menor o el cardias de la pared posterior del estómago. Además, si el límite del tumor no se juzga correctamente, el rango de resección será demasiado grande, lo que resultará en una deformación gástrica.
En vista de las deficiencias de las cirugías endoscópicas y laparoscópicas realizadas por separado, desarrollamos un enfoque innovador y mejorado en el tratamiento de G-G-GIST de menos de 5 cm de tamaño. La cirugía cooperativa laparoscopia-endoscopia (LECS) se utiliza para combinar orgánicamente técnicas quirúrgicas endoscópicas y laparoscópicas, aprovechando al máximo sus respectivas ventajas y evitando sus respectivos inconvenientes. Los objetivos de este método incluyen reducir el trauma, preservar la función gástrica, promover la rehabilitación postoperatoria y mejorar la calidad de vida postoperatoria al tiempo que se eliminan de forma segura y precisa los G-GIST de menos de 5 cm de tamaño.
Protocolo
Este estudio se realizó con la aprobación del Comité de Ética en Investigación (Junta de Revisión Institucional) del Primer Hospital Afiliado, la Universidad Sun Yat-sen (Guangzhou, China) (No. 2022085) y el Séptimo Hospital Afiliado, Universidad Sun Yat-sen (Shenzhen, China) (No. KY-2022-006-01).
1. Preparación preoperatoria
- Ponga al paciente en 3 h de ayuno preoperatorio para líquido y 6 h de ayuno para alimentos sólidos.
- Administrar anestesia general mediante intubación traqueal.
- Administrar antibióticos profilácticos con cefalosporinas de segunda generación 30 min antes de la cirugía.
2. Exploración gastroscópica
- Después de administrar anestesia general, realizar gastroscopia en el paciente con insuflación de CO2 .
- A continuación, aspire el líquido gástrico residual y confirme la ubicación del tumor.
- Después de la exploración, aspire completamente el CO2 y el líquido en el estómago y el líquido y el moco en el esófago y la garganta.
NOTA: En este hospital, los cirujanos GI realizan gastroscopia.
3. Exploración laparoscópica
- Coloque al paciente en posición supina con las piernas abiertas. Haga que el cirujano se pare a la izquierda, el asistente a la derecha y el soporte de la cámara entre las piernas del paciente.
- Utilice un método de cuatro trocares con dos trocares de 10 mm y dos de 5 mm, y aplique una presión de CO2 de 10 a 12 mmHg.
- Primero, confirme la ubicación y el límite del tumor en el estómago con la ayuda de una gastroscopia, si es necesario. Luego, realice una exploración intraabdominal amplia para excluir cualquier otra lesión.
4. Resección tumoral laparoscópica guiada por gastroscopia
- Diseccionar el tejido del epiplón alrededor de la masa. Asegúrese de que el plano de disección esté justo por encima del músculo para evitar lesiones en el tronco vago.
- Resecar la masa en bloque con un margen negativo visual de 5 mm.
- Después de la resección, coloque la muestra en la cavidad gástrica a través del defecto de la pared gástrica.
NOTA: Antes de la resección, se recomienda hacer una sutura seromuscular absorbible 4-0 ~ 5 mm desde el margen del tumor para facilitar la retracción durante la resección.
5. Cierre laparoscópico del defecto de la pared gástrica
- Primero, realice una sutura de funcionamiento de espesor completo con una sutura absorbible de bloqueo en V 3-0 para cerrar el defecto en la pared gástrica.
- Luego, realice una sutura de funcionamiento seromuscular con la misma sutura de bloqueo en V 3-0 para fortalecer el cierre.
6. Revisión de heridas estomacales
- Después del cierre laparoscópico, realice una prueba de fuga utilizando una combinación de laparoscopia y gastroscopia.
- Verifique laparoscópicamente si hay burbujas que salgan de la herida después de enjuagarse con agua.
- Compruebe si hay sangrado de la herida, si la sutura es satisfactoria y si la cavidad gástrica ha sido deformada por la gastroscopia.
7. Cosecha oral de muestras
- Extraiga la muestra a través de la boca con una cesta endoscópica.
NOTA: Si el tamaño del tumor es superior a 3 cm, puede ser necesaria la deflación temporal del saco del tubo de intubación.
8. Manejo de muestras
- Después del procedimiento, verifique la muestra visualmente para confirmar el estado del margen.
- Luego, sumerja la muestra en una solución neutra de formalina al 10%.
NOTA: Cortar el tumor cada 1 cm si el tumor tiene más de 2 cm de tamaño para asegurar la fijación completa.
Resultados
De 2017 a 2020, 10 pacientes con G-GIST recibieron LECS (Tabla 1). Cada diagnóstico de GIST se confirmó a través de un examen patológico. Ninguno se convirtió en cirugía abierta. La edad promedio fue de 49 años. El tamaño promedio del tumor fue de 2,7 cm. Localización del tumor: 7 en la pared anterior, 2 en la pared posterior y 1 en menor curvatura. La duración promedio de la operación fue de 112 min, y la pérdida de sangre intraoperatoria promedio fue de 8 ml. Todos los pacientes reanudaron el consumo de líquido oral 2 h después de la cirugía, y la estancia hospitalaria postoperatoria promedio fue de 73 h. Todos los casos tuvieron márgenes tumorales negativos y no hubo complicaciones perioperatorias. Cada paciente recibió un seguimiento regular, incluida la gastroscopia. No hubo deformidades gástricas (Figura 1) ni recurrencias.
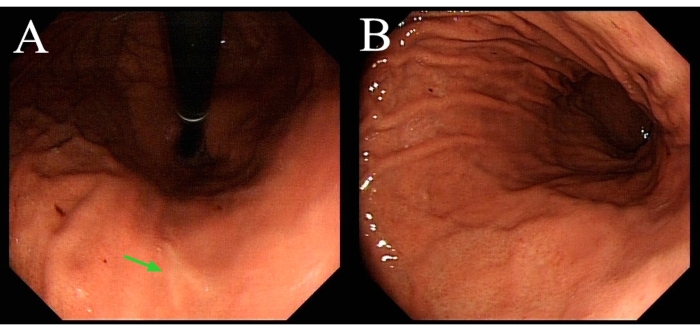
Figura 1: Gastroscopia del mismo paciente demostrada en el video tres meses después de la cirugía. (A) La flecha verde indica la herida curada. (B) La cavidad gástrica no muestra deformidad. Haga clic aquí para ver una versión más grande de esta figura.
| Caso | Género | Edad (años) | Tamaño del tumor (cm) | Duración de la operación (min) | Pérdida de sangre (ml) | Estancia hospitalaria postoperatoria (h) |
| 1 | F | 46 | 2 | 80 | 5 | 46 |
| 2 | F | 33 | 2.5 | 80 | 5 | 67 |
| 3 | F | 71 | 1.5 | 105 | 2 | 42 |
| 4 | F | 47 | 2.5 | 130 | 10 | 70 |
| 5 | M | 35 | 4 | 185 | 20 | 134 |
| 6 | F | 42 | 4 | 190 | 10 | 69 |
| 7 | M | 63 | 4.5 | 135 | 20 | 69 |
| 8 | F | 57 | 2.2 | 88 | 5 | 68 |
| 9 | M | 51 | 1.8 | 65 | 5 | 93 |
| 10 | M | 46 | 2.1 | 63 | 5 | 74 |
| Promedio | 49 | 2.7 | 112 | 8 | 73 |
Tabla 1: Parámetros clínicos de 10 casos.
Discusión
LECS tiene ventajas naturales para el tratamiento de G-GIST que tienen menos de 5 cm de tamaño. El juicio preciso de la ubicación y el límite del tumor mejora en gran medida la tasa de resección completa del tumor. El proceso reduce sustancialmente el riesgo de ruptura del tumor y mejora significativamente el pronóstico a largo plazo. El método permite la resección precisa del tumor, la máxima preservación del tejido gástrico normal y la función de los órganos, y evita la deformación gástrica postoperatoria. La rehabilitación postoperatoria del paciente se acelera enormemente, y la alimentación oral se puede reanudar el día de la operación. La muestra se extrae por la boca para evitar su extracción a través de una incisión abdominal extendida. Esto reduce en gran medida el dolor postoperatorio y las cicatrices del paciente. El proceso acorta en gran medida la estancia hospitalaria postoperatoria (permitiendo dar de alta al paciente el primer día después de la operación) y agiliza la rotación de camas hospitalarias9,10,11,12.
Algunos elementos técnicos son dignos de mención. En primer lugar, la succión completa del líquido residual en el estómago durante la exploración gasteroscópica es esencial para prevenir la contaminación intraoperatoria. En segundo lugar, la retención continua del tumor con una sutura seromuscular durante la resección laparoscópica también es necesaria para prevenir la contaminación intraoperatoria. En tercer lugar, al cerrar el defecto de la pared gástrica, suturar la menor cantidad posible del tejido de la mucosa gástrica para asegurar el efecto de inversión de la sutura y, finalmente, garantizar la calidad de curación postoperatoria de la herida.
Todos los pacientes de esta cohorte recibieron excelentes resultados oncológicos con mínima invasividad y reserva de la función estomacal, sin margen tumoral positivo o recurrencia, pérdida de sangre intraoperatoria de menos de 10 mm y duración de la operación de menos de 2 h. Todos los pacientes tuvieron una recuperación postoperatoria mejorada y sin problemas, con una estancia hospitalaria postoperatoria promedio de tres días.
Hay algunas limitaciones para este método. En primer lugar, en comparación con otras formas de LECS sin abrir la pared gástrica, como NEWS o CLEAN-NET, este método tiene el riesgo de diseminación intraoperatoria del contenido gástrico. Sin embargo, el riesgo es muy bajo con succión gastroscópica completa antes de abrir el estómago. Además, este bajo riesgo es razonable y aceptable en comparación con la duración de la operación mucho más corta. En segundo lugar, aunque el diámetro máximo del tumor de esta cohorte alcanzó hasta 4,5 cm, los tumores de más de 4 cm de diámetro son un desafío para la recuperación oral. En tercer lugar, aunque la resección laparoscópica guiada por gastroscopia es segura y eficiente en la mayoría de los casos, la presección gastroscópica puede ser necesaria para algunos tumores con patrones encarnados.
No se discutió la aplicación de LECS en el tratamiento de G-GIST que tienen más de 5 cm de tamaño. La aplicación futura de LECS puede incluir comparaciones con la cirugía endoscópica o laparoscópica en ensayos aleatorios prospectivos. En conclusión, la cirugía cooperativa laparoscopia-endoscopia es apropiada para el tratamiento de tumores del estroma gastrointestinal gástrico de menos de 5 cm de tamaño, logrando las respectivas ventajas de las cirugías endoscópicas y laparoscópicas evitando sus inconvenientes.
Divulgaciones
Los autores no tienen nada que revelar.
Agradecimientos
Este trabajo fue apoyado por la Fundación Nacional de Ciencias Naturales de China (No. 82172637), el Fondo del Instituto Central de Investigación sin fines de lucro de la Academia China de Ciencias Médicas (No. 2021-JKCS-004) y el Laboratorio Provincial Clave de Guangdong de Investigación del Cáncer Digestivo (No. 2021B1212040006).
Materiales
| Name | Company | Catalog Number | Comments |
| Eneoscopic facilites | |||
| Camera Control Unit | Olympus, Tokyo, Japan | CV-290 | |
| Disposable Grasping Forceps with Net | Changzhou Jiuhong Medical Instrument, Changzhou, China | JHY-FG-25-230-C1-5 | |
| Electronic Gastroscope | Olympus, Tokyo, Japan | GIF-HQ290 | |
| LCD Monitor | Olympus, Tokyo, Japan | OEV262H | |
| Xenon Light Source | Olympus, Tokyo, Japan | CLV-290 | |
| Laparoscopic facilities | |||
| Camera Control Unit | Olympus, Tokyo, Japan | OTV-S400 | |
| Camera Head | Olympus, Tokyo, Japan | CH-S400-XZ-EB | |
| HARMONIC ACE+7 | Johnson & Johnson, New Brunswick, USA | HARH36 | |
| LCD Monitor | Olympus, Tokyo, Japan | LMD-X550S/LMD-X310S | |
| Ultrasonic Surgical & Electrosurgical Generator | Johnson & Johnson, New Brunswick, USA | GEN11CN | |
| ULTRA Telescope | Olympus, Tokyo, Japan | WA4KL130 | |
| V-Loc Suture | Medtronic, Minneapolis, USA | 3-0. | |
| Xenon Light Source | Olympus, Tokyo, Japan | CLV-S400 |
Referencias
- Rubin, B. P., Heinrich, M. C., Corless, C. L. Gastrointestinal stromal tumour. Lancet. 369 (9574), 1731-1741 (2007).
- Chen, K., et al. Systematic review and meta-analysis of safety and efficacy of laparoscopic resection for gastrointestinal stromal tumors of the stomach. Surgical Endoscopy. 29 (2), 355-367 (2015).
- Koh, Y. X., et al. A systematic review and meta-analysis comparing laparoscopic versus open gastric resections for gastrointestinal stromal tumors of the stomach. Annals of Surgical Oncology. 20 (11), 3549-3560 (2013).
- Zhou, P. H., et al. Endoscopic full-thickness resection without laparoscopic assistance for gastric submucosal tumors originated from the muscularis propria. Surgical Endoscopy. 25 (9), 2926-2931 (2011).
- Li, J., et al. Chinese consensus guidelines for diagnosis and management of gastrointestinal stromal tumor. Chinese Journal of Cancer Research. 29 (4), 281-293 (2017).
- Mantese, G. Gastrointestinal stromal tumor: epidemiology, diagnosis, and treatment. Current Opinion in Gastroenterology. 35 (6), 555-559 (2019).
- Karakousis, G. C., et al. Laparoscopic versus open gastric resections for primary gastrointestinal stromal tumors (GISTs): a size-matched comparison. Annals of Surgical Oncology. 18 (6), 1599-1605 (2011).
- Melstrom, L. G., Phillips, J. D., Bentrem, D. J., Wayne, J. D. Laparoscopic versus open resection of gastric gastrointestinal stromal tumors. American Journal of Clinical Oncology. 35 (5), 451-454 (2012).
- Shoji, Y., et al. Optimal minimally invasive surgical procedure for gastric submucosal tumors. Gastric Cancer. 21 (3), 508-515 (2018).
- Hiki, N., et al. Laparoscopic endoscopic cooperative surgery. Digestive Endoscopy. 27 (2), 197-204 (2015).
- Ntourakis, D., Mavrogenis, G. Cooperative laparoscopic endoscopic and hybrid laparoscopic surgery for upper gastrointestinal tumors: Current status. World Journal of Gastroenterology. 21 (43), 12482-12497 (2015).
- Aisu, Y., Yasukawa, D., Kimura, Y., Hori, T. Laparoscopic and endoscopic cooperative surgery for gastric tumors: Perspective for actual practice and oncological benefits. World Journal of Gastrointestinal Oncology. 10 (11), 381-397 (2018).
Reimpresiones y Permisos
Solicitar permiso para reutilizar el texto o las figuras de este JoVE artículos
Solicitar permisoExplorar más artículos
This article has been published
Video Coming Soon
ACERCA DE JoVE
Copyright © 2025 MyJoVE Corporation. Todos los derechos reservados