Un abonnement à JoVE est nécessaire pour voir ce contenu. Connectez-vous ou commencez votre essai gratuit.
Method Article
Percutanée hépatique Perfusion (PHP) avec le melphalan comme un traitement pour inopérables Métastases Confiné au foie
Dans cet article
Résumé
Dans ce manuscrit, nous décrivons la perfusion hépatique isolée percutanée avec chimiofiltration simultanée en tant que traitement des métastases hépatiques non résécables. Cette procédure est réalisée sous anesthésie générale dans le angiosuite par une équipe expérimentée, composée d'un radiologue interventionnel, un perfusionniste clinique et anesthésiologiste.
Résumé
métastases hépatiques inopérables de cancer colorectal peuvent être traités avec une chimiothérapie systémique, visant à limiter la maladie, prolonger la survie ou tourner métastases inopérables dans les résécables. Cependant, certains patients souffrent d'effets secondaires ou de la progression sous traitement systémique. Pour les patients atteints de mélanome de l'uvée métastasé il n'y a pas d'options de thérapie systémique standard. Pour les patients sans maladie extrahépatique, isolé perfusion du foie (PHI) peut permettre un contrôle local de la maladie avec des effets secondaires limités systémiques. Auparavant, cela a été réalisé lors de la chirurgie ouverte avec des résultats satisfaisants, mais la morbidité et la mortalité liées à la procédure ouverte, interdit une application généralisée. Par conséquent, la perfusion du foie par voie percutanée (PHP) avec chimiofiltration simultanée a été développé. Outre la diminution de la morbidité et de la mortalité, cette procédure peut être répétée, qui devrait aboutir à un taux de réponse plus élevé et une meilleure survie (par le contrôle local de la maladie). Au cours de PHP, chatheters sont placés dans l'artère hépatique adéquate pour perfuser l'agent chimiothérapeutique et dans la veine cave inférieure pour aspirer le sang chemosaturated retournant à travers les veines hépatiques. Le cathéter de la veine cave est un cathéter à double ballonnet qui interdit les fuites dans la circulation systémique. Le sang qui revient des veines hépatiques est aspiré à travers les fenestrations de cathéter, puis perfusé à travers un système de filtration extracorporelle. Après filtration, le sang est restitué au patient par un troisième cathéter dans la veine jugulaire interne droite. Au cours de PHP une dose élevée de melphalan est infusé dans le foie, qui est toxique et conduirait à des complications potentiellement mortelles lorsqu'elles sont administrées par voie systémique. En raison de l'instabilité hémodynamique notable résultant de la combinaison de l'occlusion de la veine cave et chimiofiltration, la surveillance hémodynamique et le soutien hémodynamique est d'une importance capitale au cours de cette procédure complexe.
Introduction
La résection de tumeurs malignes du foie est le premier choix de traitement pour les tumeurs malignes hépatiques primaires et secondaires. Cependant, une grande proportion de patients ne sont pas candidats à la chirurgie en raison de la maladie prolongée ou la localisation des métastases. Pour les patients présentant des métastases non résécables du cancer colorectal, la thérapie systémique est souvent le traitement privilégié. Les métastases hépatiques de mélanome de l'uvée sont souvent petites et diffuse se répandre dans le foie. Aucun traitement systémique standard est disponible pour ce groupe de patients. Le traitement local peut être une alternative à un traitement systémique, dans le cas où les métastases sont confinées au foie.
En raison de l'anatomie vasculaire spécifique du foie, cet organe peut être isolé de la circulation systémique. Ceci permet la perfusion du foie avec une chimiothérapie à haute dose (IHP, perfusion hépatique isolée). En outre, les tumeurs malignes du foie ont une vascularisation dominante ou exclusive des hepatic artère, alors que 70-80% de la fourniture du parenchyme hépatique non tumoral est dérivé de la veine porte. 1, 2 Cette technique a été développée il y a plus de vingt ans, pour traiter les patients présentant des métastases non résécables de diverses origines primaires. 3, 4 en particulier, les patients atteints de mélanome de l' uvée avec métastases dans le foie peuvent être candidats pour le PHI parce que les métastases sont souvent de petite taille et se propager dans l'ensemble du foie, et à l' heure actuelle aucun traitement systémique standard est disponible. 5, 6
Le principe du PHI est d'isoler temporairement le foie de la circulation systémique et perfuser l'organe avec une dose élevée de chimiothérapie, conduisant à une exposition locale de médicaments de haute avec des effets secondaires limités systémiques. 7 Cette dose élevée de chimiothérapie serait toxique et entraîner des complications lorsqu'ils sont administrés par voie systémique. La majorité des études du PHI ont été réalisées avec le melphalan et ont étudié le traitement de metastasi hépatique. s de patients atteints de cancer colorectal, ainsi que les patients présentant des métastases de mélanome uvéal 8,9 Plusieurs études du PHI au cours de la chirurgie ouverte suggèrent que ce traitement pourrait être efficace: les taux de réponse tumorale 50-59 de% (réponse partielle et complète) pour le traitement de le cancer colorectal et un taux de réponse de la tumeur de 68% pour les patients atteints d' un mélanome uvéal métastatique ont été rapportés. 8,10,11,12 en dépit de ces résultats de traitement, ce procédé n'a jamais été largement acceptée, en raison de la complexité de la procédure, la durée de l' hôpital rester et la morbidité et la mortalité associée.
Perfusion hépatique percutanée (PHP) offre une alternative peu invasive au PHI et a été d' abord démontré dans un modèle porcin en 1993 en utilisant la doxorubicine 13 et le premier essai humain a été réalisée par Ravikumar et al. en 1994. 14 En raison du manque de preuves de l' efficacité, la technique a été largement abandonnée jusqu'au début des années 2000 quand il wcomme réévalué dans le National Cancer Institute (NCI) aux Etats-Unis. 15 Au cours de PHP, un cathéter est placé par voie percutanée dans l'artère hépatique propre par l'artère fémorale pour infuser l'agent chimiothérapeutique. Un second cathéter est placé dans la veine cave inférieure par la veine fémorale pour aspirer la sortie chemosaturated hépatique (voir le circuit PHP dans la figure 1). Le cathéter d'isolement d'aspiration placé dans la veine cave est un cathéter à double ballonnet, interdisant les fuites dans la circulation systémique. Le sang aspiré chemosaturated est filtré par un filtre double charbon et renvoyé au patient par un troisième cathéter placé dans la veine jugulaire interne. Le patient est admis à l'hôpital avec une durée de séjour de ~ 3 jours. La procédure de PHP est effectuée dans une salle d'angiographie sous anesthésie générale par une équipe multidisciplinaire bien formé composé d'un dédié interventionnelle radiologue, anesthésiste et une perfusio extracorporelleniste. Un chirurgien oncologue et oncologue médical sont également membres de cette équipe multidisciplinaire, et surtout se concentrer sur l'information du patient, la sélection des patients et les soins post-opératoires.
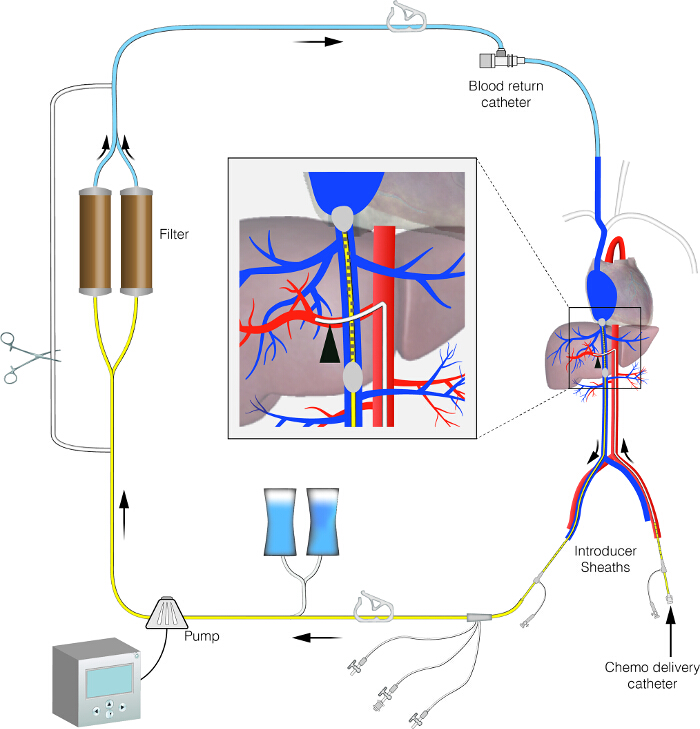
Figure 1. Image schématique du circuit PHP. Ce chiffre affiche la mise en place du circuit PHP. Il montre un circuit de perfusion hépatique isolée avec la ligne de dérivation extra-corporelle. S'il vous plaît cliquer ici pour voir une version plus grande de cette figure.
Cette procédure invasive minimale est associée à une moindre morbidité opératoire et peut être répétée plusieurs fois (au moins jusqu'à 4 fois). En outre, il ne prend environ 3 à 4 heures et la récupération du patient est rapide. L'avantage de PHP est le fait que toutes les tailles des métastases peuvent être traités, et les micro-métastases sont en cours treateD ainsi. Aussi la localisation des métastases, à proximité de structures vasculaires et des voies biliaires, ne sont pas une contre-indication pour PHP. Les premières études ont été réalisées avec le filtre de génération 1 er, avec 77% (moyenne) efficacité de l' extraction du filtre. 16 Récemment, les résultats d'un essai de phase III ont été publiés par Hughes et al. Montrant une amélioration significative de la survie sans progression hépatique chez l' uvée patients atteints de mélanome avec métastases hépatiques traités avec PHP par rapport à la meilleure prise en charge alternative. 17
Depuis Avril 2012 , un filtre de 2 e génération est disponible. Dans les études pré-cliniques , le filtre de 2 e génération est d' extraire 98% de melphalan. Plusieurs études et séries de cas d' enquête PHP pour de multiples indications ont été publiées, mais à part le récent essai de phase III de l' édition, la survie n'a pas beaucoup été analysée. 16,18,19,20 Dans la présente enquête, nous nous concentrons sur le ra interventionnelleProcédure de diology, ainsi que la prise en charge de l'anesthésique et la circulation extra-corporelle qui est utilisé au cours de cette procédure, afin de faciliter l'utilisation de ce traitement dans les autres centres médicaux.
Protocole
Remarque: Après un patient atteint tous les critères d'inclusion et a été soigneusement évalué par un oncologue médical, le chirurgien et l'anesthésiste, un patient a été inclus dans l'étude. Tous les patients ont fourni un consentement écrit. Les deux études cliniques ont été approuvées par le Comité d'éthique médicale locale du Centre médical de l'Université de Leiden et sont effectués en conformité avec les normes éthiques de la Déclaration d'Helsinki.
1. angiographie pré-procédurale par interventionnelle Radiologue
- En préparation de la procédure de PHP, effectuer une angiographie préopératoire 20 plusieurs jours avant PHP pour la cartographie artérielle d'anatomie. Au cours de cette procédure effectuer une angiographie de l'artère mésentérique supérieure (SMA), tronc cœliaque et artères hépatiques 21.
- Au cours de l'angiographie, utiliser l'agent de contraste à l'aide d'un injecteur de pompe dans les artères et lobaires artères hépatiques communes utilisant un 2.4f ou 2.7f microcathéter. (Matériauliste, point 7).
- Injecter 15 ml de contraste non dilué (iopromide 300) (Liste du matériel, point 14) à un taux de 5ml / sec pour l' angiographie de l'artère hépatique commune et 12 ml à 3 ml / sec pour les injections lobaires. 21
- Délimiter l'anatomie vasculaire hépatique et la fourniture de tumeur vasculaire par injection de contraste tel que décrit à l' étape 1.1.2. 21
- Déterminer le risque de reflux de l'agent chimiothérapeutique à HEPATICO-entérique anastomose (comme le gastroduodénal ou une artère gastrique droite). 21 Identifier les variantes vasculaires, comme un droit aberrant ou l' artère hépatique gauche. 21
- Dans le cas d'un éventuel risque de reflux, s'il y a moins de ~ 1 cm de distale de l' artère hépatique propre à l'artère gastro - duodénale (GDA), embolisation cette artère avec microcoils détachables ou obturateurs vasculaires (Liste du matériel, article 15 et 16). embolisation également d'autres gastro- et / ou anastomoses entérique pour empêcher l'écoulement de chemothemédicaments raputic vers d' autres structures. 21
- Embolisation des artères distales des branches du site de perfusion avec alimentation vasculaire à l'estomac, le pancréas et les intestins du diaphragme. 21
2. PHP Procédure I: Préparation et Création d'un circuit Perfusion
- Préparation par perfusionniste Corporel extra (ECP)
- Collecter les tubingpack de chimio-saturation, chemofilters et la pompe centrifuge. (Liste du matériel, des articles 1b et 12) Ces articles sont emballés dans la case prévue par le fabricant.
- Purger le circuit complet extracorporelle avec du gaz CO 2.
- Premier circuit avec NaCl 0,9% et de l'héparine (2000 UI / L), y compris les filtres.
- Rincer le système extracorporel avec 6 L de NaCl à 0,9% héparinée, d'abord au moyen de la force de gravité en tant que PrimeLine est déjà présent dans le système. Après les filtres de carbone sont entièrement hydratés, utilisez le p centrifugeUMP de mettre plus de pression sur les filtres, afin d'éliminer les bulles de gaz restantes.
Note: Un petit marteau peut être utilisé pour éliminer les bulles de gaz par les vibrations et la résonance.- double ligne de cathéter à ballonnet Prime et ligne de dérivation.
- chemofilter Premier gauche (avec 1 L) et de-bulle, alors premier chemofilter droite (avec 1 L) et de-bulle.
- chemofilters de Hydrater (3 L par cartouche) après l'amorçage initial du système lentement. Cela peut prendre 10-20 minutes par chemofilter.
- piège à bulles Premier (filtre artériel).
- Rincer le système extracorporel avec 6 L de NaCl à 0,9% héparinée, d'abord au moyen de la force de gravité en tant que PrimeLine est déjà présent dans le système. Après les filtres de carbone sont entièrement hydratés, utilisez le p centrifugeUMP de mettre plus de pression sur les filtres, afin d'éliminer les bulles de gaz restantes.
- Vérifier et étalonner les capteurs de pression et débit moniteurs, tel que programmé dans le menu du logiciel de pompe centrifuge, selon les instructions du fabricant.
- Préparation des patients sur la angiographie Room par Anesthésiste
- Mettre en place la surveillance nécessaires à la gestion d'anesthésie:
- Placer une bande de pression artérielle du sang non invasif de mesure d'ECG pressionélectrodes sur la poitrine du patient pour la surveillance ECG ainsi que SaO 2 surveillance.
- Placer un capteur Index bispectral Scale (BIS) sur le front du patient pour mesurer la profondeur de l'anesthésie du patient, dans ce cas, l'anesthésiste est habitué à travailler avec cela.
- Mettre en place un équipement de ventilation selon les instructions du fabricant, incluant l' ET-CO 2 par l' intermédiaire de l'appareil de ventilation et un tube endotrachéal. Placer la machine d'aération sur le côté opposé du patient où RI est debout, suivant les instructions du fabricant.
- Placez le patient sur la table de salle d'angiographie et de couvrir directement le patient avec une couverture d'air chaud à mantenir normothermie.
- Placer un accès veineux périphérique dans une veine du bras droit pour l'administration d'anesthésiques iv et iv fluides.
- Provoquer l'anesthésie (avec des anesthésiques à la préférence de l'anesthésiste), effectuer une intubation endotrachéale et commencer intermittent ventilation à pression positive (IPPV).
- Maintenir l'anesthésie à un BIS = 50, MAP = 65 mmHg, normuria de 0,5 ml / kg / h.
- Placer un thermomètre nasopharynx de la température corporelle.
- Placez train de quatre (TOF) électrodes pour la surveillance de blocage neuromusculaire comme décrit dans les instructions du fabricant (à la préférence anesthésiste).
- Mettre en place et de préparer un système rapide de gestion des fluides / ou de fluide chaud (Liste du matériel, point 2) tel que décrit dans les instructions du fabricant.
- Allumez l'écran avancé (Liste du matériel, point 4) et connecter tous les câbles.
- Insérez une G ligne 22 artériel dans l'artère radiale gauche pour la pression artérielle moyenne (MAP) surveillance. (Liste du matériel, point 3).
- Placer un cathéter veineux central pour la mesure de la pression veineuse centrale dans la veine jugulaire interne gauche.
- Insérez une vessie cathéter urinaire.
- Maintenir normothermie bcouvertures d'air chaud y et fluides chauds par voie intraveineuse.
- Moniteur CVP et intra-artérielle pression artérielle à l' aide d' un moniteur avancé (Liste du matériel, point 4) tout au long de la procédure.
- Déterminer un niveau de référence le temps de coagulation activé (ACT) en tirant un échantillon de sang et en le plaçant dans le compteur d'ACT.
- En outre, à l'induction d'administrer par voie intraveineuse céfazoline 1 g, pantoprazole 40 mg et de l'hydrocortisone 300 mg.
- Mettre en place la surveillance nécessaires à la gestion d'anesthésie:
- Préparation par le pharmacien
- Reconstituer melphalan (3,0 mg / kg de poids corporel (dose maximale de 220 mg) (Liste du matériel, point 9)) en injectant rapidement 10 ml du diluant fourni directement dans le flacon de poudre lyophilisée à l' aide d' une aiguille stérile (20 diamètre G ou plus aiguille ) et la seringue.
- Immédiatement secouer vigoureusement flacon jusqu'à l'obtention d'une solution limpide. Ceci permet d'obtenir une solution à 5 mg / mL de melphalan.
- diluer immédiatement la dose doit être administrée en une injection de NaCl à 0,9%, USP, à unune concentration non supérieure à 0,45 mg / ml.
- administration complète dans les 60 min de reconstitution.
- Préparation à l'angiographie Room par interventionnelle Radiologue (IR)
- Disposez les outils et les fournitures (stériles) nécessaires à une table. (Liste des matériaux, articles 1a, 3,5,6,7,8,11).
- Couvrir le patient avec des draps stériles.
- Placement des Sheaths par IR
- Utilisez des conseils ultrasons pour le placement des gaines dans les veines jugulaires internes (IJV) gauche et droite.
- Placer un cathéter intraveineux 7.5F lumen triples, 20 cm (Liste du matériel, point 5) dans le IJV gauche. Cette gaine est utilisée par l'anesthésiste pour la mesure de CVP et de perfusion de médicaments sympathomimétiques.
- Placer un 10F retour veineux cathéter (Liste du matériel, point 1a) dans la bonne IJV. Cette gaine est utilisée pour le retour veineux du sang filtré après chemofiltratio extracorporeln.
- Placez une gaine 5F dans la gauche artère fémorale commune (CFA) (Liste du matériel, point 6).
Remarque: Cette gaine est utilisée pour la micro-cathéter placé de manière coaxiale à perfuser l'agent chimiothérapeutique. - Placez une gaine 18F dans la veine fémorale droite commune (CFV) (Liste du matériel, point 8) après dilatation série avec 8-10F et 12-14F dilatateurs. Utilisez les dilatateurs pour ajuster l'ouverture d'insertion à la bonne taille pour placer éventuellement correctement la gaine 18F. Remarque: Cette gaine est utilisée pour introduire le cathéter à double ballonnet (Isolation Aspiration Catheter).
- Isolement de la veine hépatique et Création d'un circuit extérieur du corps
- Administrer héparine après toutes les gaines ont été placés; à une dose initiale de 300 UI / kg (Liste du matériel, point 11).
- Maintenir le temps de coagulation activé (ACT) au-dessus de 50 secondes pendant toute la procédure de l'héparine à des doses de bolus supplémentaires selon les besoins.
- Start norépinéphrine (50 ml 0,2 mg / ml) 0,1 à 2 ug / kg / min et la phényléphrine (50 ml 0,1 mg / ml) 0,1 à 2 ug / kg / min et une administration de fluide (500 ml de cristalloïdes) afin de maintenir les paramètres hémodynamiques à proximité à une pression artérielle moyenne (MAP) de 65 mm de Hg, et le débit urinaire de 0,5 ml / kg / h.
- Grâce à la gaine 5F dans l'artère fémorale commune gauche, introduire la 2.7f microcathéter (Liste du matériel, point 7) co-axial et le placer dans l'artère ou lobaires artères hépatiques appropriées à l' aide de la surveillance de l' angiographie.
- Grâce à la gaine 18F dans la veine fémorale commune droite, introduire le 16F à double cathéter à ballonnet (Isolation Aspiration Catheter) et placez-le avec la pointe dans l'oreillette droite en utilisant la surveillance de l'angiographie.
- Directement après la mise en place des cathéters, fixer ceux-ci au système extracorporel utilisant les points de connexion spécifiques; la ligne de retour veineux à la gaine dans le VJI et les conduites d'écoulement vers le cathéter d'isolement.
- Démarrez le cpompe entrifugal tel que décrit par le fabricant:
Remarque: Toutes les lignes sont ouvertes et le flux est en cours d'exécution sur la ligne de dérivation. - Après la perfusion intraveineuse d' une solution de 0,5 L de colloïde (Liste du matériel, point 13), gonfler le ballon du crâne avec un 50% de solution saline et le mélange de produits de contraste de 50%.
- Avec le ballon caudale encore dégonflé, se rétracter lentement le cathéter à double ballon jusqu'à ce que le ballon du crâne est à la jonction de l'oreillette droite et la veine cave inférieure (VCI), juste au-dessus de la veine hépatique droite (le ballon est maintenant en forme de coin, comme illustré sur la figure 2).
- Gonflez le ballon caudale avec un mélange de 90% de solution saline et 10% de contraste jusqu'à ce que les bords latéraux du ballon gonflé commencent à devenir effacé par l'IVC.
Note: Les ballons sont gonflés avec différents mélanges de produits de contraste. Le ballonnet est gonflé pour caudale obstruer la veine cave inférieure au-dessus des veines rénales, de sorte que l'écoulement veineux hépatique est isolé f rom circulation veineuse systémique. Un volume de 38 ml maximale peut être injectée dans chaque ballon. - Vérifiez le positionnement des ballons et exclure les fuites avec phlébographie
- Effectuer phlébographie en injectant 20 ml de contraste ( par exemple, iopromide 300) à travers le port de fenêtrage de la double ballon cathéter veineux double ballon à l' aide d' une injection de main.
- Si une fuite de contraste est vu, repositionner les ballons ou encore gonfler les ballons et répéter la phlébographie comme décrit à l' étape 2.6.11.1 (voir la figure 2).
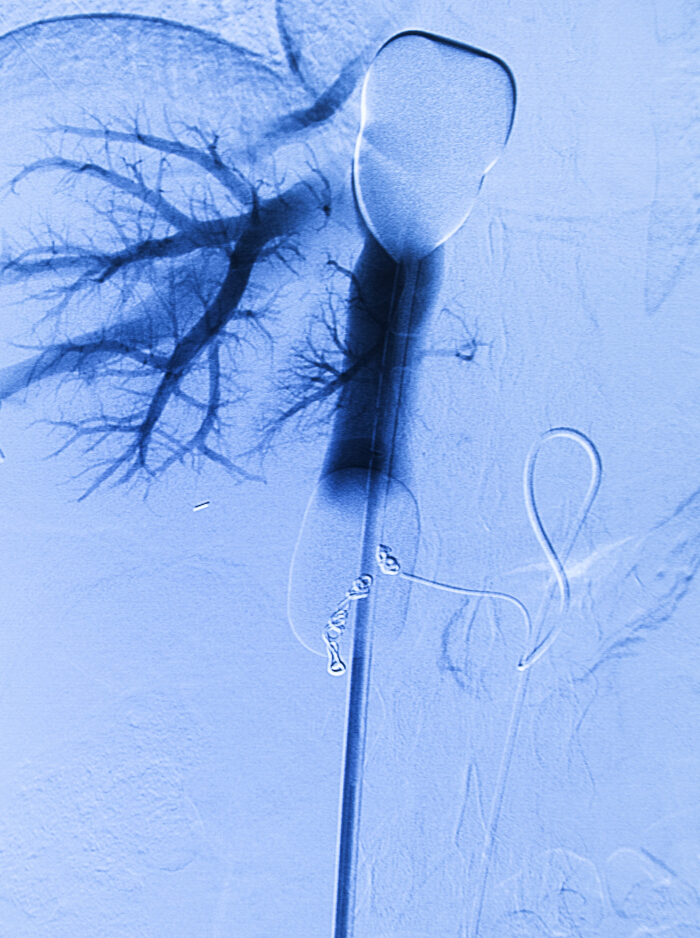
Figure 2. Per-procédurale angiographie. Venous cathéter à double ballon dans l'inférieur caval cathéter veineuse et artérielle perfusion dans l'artère hépatique propre. Contrairement retrograde est injecté par le cathéter veineux. Bobines de l'angiographie préopératoire et l'embolisation sont en place.ww.jove.com/files/ftp_upload/53795/53795fig2large.jpg "target =" _ blank "> S'il vous plaît cliquer ici pour voir une version plus grande de cette figure.
- Fermeture du circuit
- Infuser une autre de 0,5 L de solution colloïde. Veiller à ce que les deux chemofilters sont fermés à ce moment dans le temps, tandis que le bypass est ouvert.
- Essayez d'accomplir un débit suffisant (Q = 400-500 ml / min) avec des pressions en sécurité proximale (en général <-70 mmHg) et distale (<100 mmHg) de la pompe centrifuge (Liste du matériel, point 12).
- Titrer la norépinéphrine 0,1 à 2 ug / kg / min et la phényléphrine 0,1 à 2 ug / kg / min et une administration de fluide pour maintenir une TA systolique de 160 mmHg, et la production d'urine de 0,5 ml / kg / h.
- Lorsque les flux et des pressions suffisantes sont atteintes, ouvrir le filtre, un par un.
Note: Passage de sang si les filtres seront hémofiltrat le sang et éliminer la majorité de l'agent chimiothérapeutique. Hémofiltration se produit tout au long du procedure, ainsi que dans la période de «lavage» directement après la période de chimiothérapie à perfusion. Au cours de cette période de sevrage, agent chimiothérapeutique qui retourne dans le tissu hépatique, est «lavé» de la circulation. - Lorsqu'un BP systolique entre 140-160 mmHg a été atteint, fermer la ligne de dérivation.
Remarque: L'anesthésiste doit être prêt à rencontrer une baisse de la pression artérielle résultant de la réduction de la précharge due à l' occlusion de la veine cave, vasodilatation périphérique du passage du sang à travers le chemofilters élimination des agents vasoactifs (par exemple, la noradrénaline et la phényléphrine) par les chemofilters et éventuellement les effets vasodilatateurs de la production de NO endogène. Régler la vitesse de perfusion de noradrénaline et la phényléphrine maintien en conséquence un MAP de 65 mmHg. - Vérifiez le positionnement du cathéter à double ballonnet en effectuant une phlébographie (comme décrit à l'étape 2.6.11.1).
- Effectuer une angiographie par injection contrast (iopromide 300) à travers le microcathéter dans l'artère hépatique pour écarter le spasme artériel. Si on voit les spasmes, d'administrer 100-200 microgrammes de nitroglycérine dans l'artère hépatique (également comme décrit dans l'étape 1.1 et sous-étapes).
3. PHP Procédure II: La perfusion de chimiothérapie et Washout Période
- La perfusion de melphalan
Note: Après la mise en place du circuit de système de distribution, la perfusion du melphalan dans l'artère hépatique est lancée à travers le microcathéter.- Quand un débit régulier est établi, aucune fuite est présente et la pression artérielle du patient est stable, injecter melphalan à une dose de 3 mg / kg dans l'artère hépatique propre ou successivement dans les deux artères lobaires.
- Ne pas démarrer la perfusion de chimiothérapie jusqu'à ce que le MAP est au-dessus de 65 mmHg.
- Injecter le médicament à des doses de 100 ml en utilisant un auto-injecteur à un débit de 0,4 cc / sec, pendant environ 30 min, until la dose complète est injectée.
- Pendant la perfusion, à intervalles réguliers, effectuer une artériographie pour surveiller l'apparition de vasospasme et la position et vérifier le gonflage du cathéter à double ballonnet avec un contraste de rinçage. (Voir l'étape 2.6.11.1 (phlébographie) et 1.1 et 2.7.9 (angiographie) pour des informations sur l'agent de contraste).
- En cas de vasospasme, administrer la nitroglycérine (100-200 ug).
- Après 30 min de perfusion de médicaments chimiothérapeutiques, continuer hémofiltration pour une période supplémentaire de lavage de 30 min (voir la note à l'étape 2.7.5).
- Administrer 10 mg de morphine iv pour le contrôle de la douleur postopératoire.
- Après la période de lavage se dégonfler lentement les deux ballons dans la veine cave.
- Quand un débit régulier est établi, aucune fuite est présente et la pression artérielle du patient est stable, injecter melphalan à une dose de 3 mg / kg dans l'artère hépatique propre ou successivement dans les deux artères lobaires.
- Fin de la perfusion et retrait des cathéters
- A la fin de la période de lavage, vider le circuit extracorporel, autant que possible, puis arrêter la perfusion extracorporelle.
- Arrêtez le centrifupompe gal et débrancher les tubes.
- Retirez le cathéter à double ballonnet et le microcathéter de perfusion, mais laisser les gaines d'accès en place jusqu'à ce que la coagulation est normalisée. Un dispositif de fermeture vasculaire peut être placée dans l'artère fémorale commune pour atteindre l'hémostase.
- Gardez le cathéter de retour dans la bonne IJV en place jusqu'à ce que le profil de coagulation est normalisée.
- Gardez le 7.5F cathéter intraveineux triple lumière dans le IJV laissé en place pour ce qui peut être utilisé à l'unité des soins Anesthésie Post (USPA).
- Fin de Anesthésie et Héparinisation
Remarque: Effectuez les étapes suivantes à la fin de la procédure, lorsque l'auto-transfusion est terminée.- Fermez et retirez le circuit de dérivation.
- Arrêtez la perfusion de noradrénaline et la phényléphrine immédiatement après la double déflation du ballon. Ceci est possible en raison du retour de la précharge suffisante pour le cœur droit et la fin de la chimiofiltration.
- Normaliser coagulation avec protamine (1: 1), le plasma frais congelé et / ou cryoprécipité avec ou sans transfusion de thrombocytes. Vérifiez ACT après.
- Après stabilisation hémodynamique et la fin de la noradrénaline et la perfusion de phényléphrine, mettre fin au médicament d'entretien anesthésique.
- Après que le patient est retourné à la ventilation spontanée et de la conscience, extuber la trachée du patient.
- Transférer le patient à l'USPA pendant 24 heures de surveillance des fonctions vitales (pression sanguine et les paramètres de la coagulation).
- Retirer la gaine vasculaire , une fois le nombre de plaquettes> 50 x 10 9 / L, APTT <1,5 x normal, et l'INR <1,5. Appliquer la compression manuelle pour atteindre l'hémostase et appliquer un bandage de pression sur les deux aines.
- soins postopératoires
- Surveiller les patients à l'USPA pour les 24 premières heures après la procédure.
- Vérifiez site hémostase du cathéter insertisur et impulsions de surveillance, la pression artérielle, la température, la ventilation, l'équilibre des fluides et les scores de douleur ainsi que la coagulation.
- Transférer le patient dans le service post-opératoire pendant 1-2 jours.
- Décharge du patient au jour postopératoire 2 de 3, après une hématologie et la chimie test final de sang. Vérifiez hépatotoxicité et de créer une base de référence pour le suivi sur la toxicité - temps de prothrombine (PT) à moins de 2 sec de la limite supérieure de la normale, céphaline activée Time (APTT) dans la fourchette normale, plaquettes> 75.000 / mm 3 sans transfusion de plaquettes ou> 100.000 / mm 3 avec la transfusion, l' hémoglobine> 10 g / dl (> 6,2 mmol / L) et de l' aspartate aminotransférase et alanine aminotransférase (AST / ALT) sont retournés à 10% des niveaux de référence.
- Administrera stimulant les colonies de soutien à la croissance des facteurs (pegfilgastrim, 0,6 ml de seringue à usage unique) lors de la décharge ou dans les 48 heures après le traitement PHP.
Résultats
La connaissance de PHP est basé sur une petite phase I et II des essais et des séries de cas et un récent essai de phase III plus grande; un aperçu des résultats publiés est présentée dans le tableau 1. Un document traite de la procédure d'anesthésiologie, hémodynamique et aspects métaboliques du traitement. Toutefois, aucune donnée de survie ont été signalés. 22 Trois grands essais qui ont été signalés, notamment la maladie métastatiqu...
Discussion
Les patients présentant des métastases hépatiques résécables peuvent être traités avec la thérapie systémique. Cependant, pour les patients atteints de mélanome de l'uvée métastatique, aucune thérapie systémique standard est disponible et l'immunothérapie ou la thérapie ciblée n'a pas encore été en mesure de démontrer l'amélioration de la survie. Perfusion hépatique isolée a été montré pour être un traitement efficace pour les patients atteints résécables des métastase...
Déclarations de divulgation
The authors have nothing to disclose.
Remerciements
The authors have no acknowledgements.
The phase II study is financially supported by Delcath Systems.
matériels
| Name | Company | Catalog Number | Comments |
| Delcath 2nd Generation Hepatic CHEMOSAT Delivery System | Delcath Systems Inc., New York, New York, USA | 602001 and 602002 | Item no. 1 |
| Isofuse Isolation Aspiration Catheter (Double Balloon Catheter) | Delcath Systems Inc., New York, New York, USA | Item no. 1a | |
| 10F Venous Return Catheter | Delcath Systems Inc., New York, New York, USA | ||
| Hemofiltration Cartridges | Delcath Systems Inc., New York, New York, USA | Item no. 1b | |
| Circuit components | Delcath Systems Inc., New York, New York, USA | ||
| Level-1 rapid fluid management system | Smiths Medical | Item no. 2 | |
| 22 G arterial line | Arrow International Inc. / Teleflex Inc.,Dublin, Ireland | Item no. 3 | |
| Vigileo, Monitor | Edwards Lifesciences Corp, Irvine, California, USA | Item no. 4 | |
| 7.5F Triple lumen intravenous catheter, 20 cm | Vygon, Valkenswaard, Nederland | Item no. 5 | |
| 5F sheath | Item no. 6 | ||
| 2.7 Progreat microcatheter | Terumo, Tokyo, Japan | MC-PP27131 | Item no. 7 |
| 18F sheath | Item no. 8 | ||
| Auto-injector Medrad Mark V ProVis | Bayer, Indianola, Pennsylvania, USA | Not available anymore, replaced by Medrad Mark 7 Arterion Injection System | Item no. 9 |
| Melphalan | Alkeran, Aspen Pharmacare, Dublin, Ireland | Item no. 10 | |
| Heparin LEO, 5,000 IE/ml | LEO Pharma AB, Denmark | Item no. 11 | |
| Centrifugal pump | Medtronic, Minneapolis, Minnesota, VS | Item no. 12 | |
| Voluven colloid solution (6% hydroxyethyl starch 130/0.4 in 0.9% sodium chloride injection) | Item no. 13 | ||
| Iopromide 300, Ultravist | Bayer, Indianola, Pennsylvania, USA | Item no. 14 | |
| Detachable coil, Interlock | Boston Scientific, Marlborough, Massachusetts, USA | Item no. 15 | |
| Vascular plug, Amplatzer 4 | St. Jude Medical, St Paul,Minnesota, USA | Item no. 16 |
Références
- Jovanovic, P., et al. Ocular melanoma: an overview of the current status. Int J Clin Exp Pathol. 6 (7), 1230-1244 (2013).
- Taylor, I., Bennett, R., Sherriff, S. The blood supply of colorectal liver metastases. Br J Cancer. 38 (6), 749-756 (1978).
- van de Velde, C. J., et al. A successful technique of in vivo isolated liver perfusion in pigs. J Surg Res. 41 (6), 593-599 (1986).
- Vahrmeijer, A. L., Der Eb, M. M. V. a. n., Van Dierendonck, J. H., Kuppen, P. J., Van De Velde, C. J. Delivery of anticancer drugs via isolated hepatic perfusion: a promising strategy in the treatment of irresectable liver metastases?. Semin Surg Oncol. 14 (3), 262-268 (1998).
- Vahrmeijer, A. L., van de Velde, C. J., Hartgrink, H. H., Tollenaar, R. A. Treatment of melanoma metastases confined to the liver and future perspectives. Dig Surg. 25 (6), 467-472 (2008).
- Ben-Shabat, I., et al. Isolated hepatic perfusion as a treatment for liver metastases of uveal melanoma. J Vis Exp. (95), e52490 (2015).
- Vahrmeijer, A. L., et al. Increased local cytostatic drug exposure by isolated hepatic perfusion: a phase I clinical and pharmacologic evaluation of treatment with high dose melphalan in patients with colorectal cancer confined to the liver. Br J Cancer. 82 (9), 1539-1546 (2000).
- Rothbarth, J., et al. Isolated hepatic perfusion with high-dose melphalan for the treatment of colorectal metastasis confined to the liver. Br J Surg. 90 (11), 1391-1397 (2003).
- van Iersel, L. B., et al. Isolated hepatic perfusion with 200 mg melphalan for advanced noncolorectal liver metastases. Ann Surg Oncol. 15 (7), 1891-1898 (2008).
- van Iersel, L. B., et al. Isolated hepatic melphalan perfusion of colorectal liver metastases: outcome and prognostic factors in 154 patients. Ann Oncol. 19 (6), 1127-1134 (2008).
- Alexander, H. R., et al. A phase I-II study of isolated hepatic perfusion using melphalan with or without tumor necrosis factor for patients with ocular melanoma metastatic to liver. Clin Cancer Res. 6 (8), 3062-3070 (2000).
- Olofsson, R., et al. Isolated hepatic perfusion for ocular melanoma metastasis: registry data suggests a survival benefit. Ann Surg Oncol. 21 (2), 466-472 (2014).
- Curley, S. A., et al. Increased doxorubicin levels in hepatic tumors with reduced systemic drug exposure achieved with complete hepatic venous isolation and extracorporeal chemofiltration. Cancer Chemother Pharmacol. 33 (3), 251-257 (1993).
- Ravikumar, T. S., et al. Percutaneous hepatic vein isolation and high-dose hepatic arterial infusion chemotherapy for unresectable liver tumors. J Clin Oncol. 12 (12), 2723-2736 (1994).
- Lillemoe, H. A., Alexander, H. R. Current Status of Percutaneous Hepatic Perfusion as Regional Treatment for Patients with Unresectable Hepatic Metastases: A Review. Am Oncology and Hematology Rev. (15-23), (2014).
- Pingpank, J. F., et al. Phase I study of hepatic arterial melphalan infusion and hepatic venous hemofiltration using percutaneously placed catheters in patients with unresectable hepatic malignancies. J Clin Oncol. 23 (15), 3465-3474 (2005).
- Fitzpatrick, M., et al. Use of partial venovenous cardiopulmonary bypass in percutaneous hepatic perfusion for patients with diffuse, isolated liver metastases: a case series. J Cardiothorac Vasc Anesth. 28 (3), 647-651 (2014).
- Forster, M. R., et al. Chemosaturation with percutaneous hepatic perfusion for unresectable metastatic melanoma or sarcoma to the liver: a single institution experience. J Surg Oncol. 109 (5), 434-439 (2014).
- Deneve, J. L., et al. Chemosaturation with percutaneous hepatic perfusion for unresectable isolated hepatic metastases from sarcoma. Cardiovasc Intervent Radiol. 35 (6), 1480-1487 (2012).
- Kandarpa, K., Machan, L. . Handbook of Interventional Radiologic Procedures. , 269-270 (2011).
- Hofmann, H., et al. Unresectable isolated hepatic metastases from solid pseudopapillary neoplasm of the pancreas: a case report of chemosaturation with high-dose melphalan. Pancreatology. 14 (6), 546-549 (2014).
- Miao, N., et al. Percutaneous hepatic perfusion in patients with metastatic liver cancer: anesthetic, hemodynamic, and metabolic considerations. Ann Surg Oncol. 15 (3), 815-823 (2008).
- Vogl, T. J., et al. Chemosaturation with percutaneous hepatic perfusions of melphalan for hepatic metastases: experience from two European centers. Rofo. 186 (10), 937-944 (2014).
- Pingpank, J. F., et al. A phase III random assignment trial comparing percutaneous hepatic perfusion with melphalan (PHP-mel) to standard of care for patients with hepatic metastases from metastatic ocular or cutaneous melanoma. J Clin Oncol. 28, 18s (2010).
- Rothbarth, J., Vahrmeijer, A. L., Mulder, G. J. Modulation of cytostatic efficacy of melphalan by glutathione: mechanisms and efficacy. Chem Biol Interact. 140 (2), 93-107 (2002).
- Bartlett, D. L., Libutti, S. K., Figg, W. D., Fraker, D. L., Alexander, H. R. Isolated hepatic perfusion for unresectable hepatic metastases from colorectal cancer. Surgery. 129 (2), 176-187 (2001).
- van Iersel, L. B., et al. Isolated hepatic perfusion with oxaliplatin combined with 100 mg melphalan in patients with metastases confined to the liver: A phase I study. Eur J Surg Oncol. , (2014).
- Rothbarth, J., Tollenaar, R. A., van de Velde, C. J. Recent trends and future perspectives in isolated hepatic perfusion in the treatment of liver tumors. Expert Rev Anticancer Ther. 6 (4), 553-565 (2006).
- van Etten, B., de Wilt, J. H., Brunstein, F., Eggermont, A. M., Verhoef, C. Isolated hypoxic hepatic perfusion with melphalan in patients with irresectable ocular melanoma metastases. Eur J Surg Oncol. 35 (5), 539-545 (2009).
- van Iersel, L. B., et al. Management of isolated nonresectable liver metastases in colorectal cancer patients: a case-control study of isolated hepatic perfusion with melphalan versus systemic chemotherapy. Ann Oncol. 21 (8), 1662-1667 (2010).
Réimpressions et Autorisations
Demande d’autorisation pour utiliser le texte ou les figures de cet article JoVE
Demande d’autorisationThis article has been published
Video Coming Soon