Method Article
Fissazione dell'iride tramite sutura esterna del pentagramma
In questo articolo
Riepilogo
Il presente protocollo descrive come una sutura in polipropilene 10-0 attraversi la superficie anteriore dell'iride, formando un pentagramma per impedire sia all'iride che alla pupilla di muoversi verso la cornea. Questo può essere combinato con la successiva cheratoplastica per curare la cheratopatia bollosa con estesa sinechia anteriore dell'iride.
Abstract
Un'estesa sinechia anteriore dell'iride può provocare la graduale scomparsa della camera anteriore. È uno degli esiti più comuni sia dell'oculopatia che della complicata chirurgia del segmento anteriore post-anteriore. Questo può avere un impatto sulla funzione visiva e portare alla cheratopatia bollosa, rendendola uno dei problemi clinici più complessi. La plastica convenzionale della camera anteriore creerà parzialmente la camera anteriore, ma la camera anteriore scompare di nuovo in alcuni casi. I motivi principali sono: (1) il diaframma del cristallino dell'iride è allentato con l'iride atrofizzata e priva di tensione in modo che la circolazione dell'umore acqueo spinga e spreme l'iride in avanti; (2) l'effetto del "rullo" che si forma nel processo di infiammazione o ripristino cambierà la struttura dell'iride da sinechia anteriore periferica (PAS) a sinechia anteriore estesa di nuovo; (3) La fibrazione provocherà una sinechia dall'iride alla cornea. In questi casi, la carenza di endotelio corneale non può impedire all'umore acqueo di entrare nella cornea. Ciò si traduce in edema corneale persistente post-convenzionale della plastica della camera anteriore, con conseguente progressivo sfregamento e lacrimazione. Pertanto, la plastica della camera anteriore non è la prima scelta per i pazienti senza indicazioni chirurgiche della cheratoplastica endoteliale automatizzata di stripping (DSAEK) di Descemet. Tuttavia, questo può essere eseguito in pazienti con indicazioni chirurgiche che pianificano di ricevere DSAEK. Di seguito viene descritto un metodo unico di fissazione dell'iride tramite plastica della camera anteriore suturata con pentagramma esterno (PSACP). La presente tecnica viene anche confrontata con la plastica convenzionale della camera anteriore. PSACP e DSAEK potrebbero essere un modo efficace per curare la cheratopatia bollosa con un'estesa sinechia anteriore dell'iride e una camera anteriore scomparsa.
Introduzione
Un'estesa sinechia anteriore si osserva di solito negli occhi dei pazienti con glaucoma maligno o glaucoma primario ad angolo chiuso dopo iridotomia periferica laser o iridoplastica e dopo chirurgia del segmento anteriore 1,2,3,4,5,6. Ciò può causare una graduale riduzione della camera anteriore che porta a una disfunzione visiva. Una volta che si forma un'estesa sinechia anteriore, l'umore acqueo può entrare nella cornea a causa dello scompenso dell'endotelio, portando alla cheratopatia bollosa7. Sebbene sia stata ottenuta una pressione intraoculare (IOP) ben controllata dopo l'estrazione del cristallino e la vitrectomia anteriore, il diaframma del cristallino dell'iride è ancora morbido a causa dell'iride atrofizzata e priva di tensione8. Pertanto, la plastica convenzionale della camera anteriore può formare solo temporaneamente la camera anteriore9. Nei casi in cui la sinechia anteriore è estesa, la camera anteriore scompare di nuovo e aggiunge difficoltà al successivo intervento di cheratoplastica.
La cheratoplastica con impianto di lenti intraoculari (IOL) con diaframma diaridesco è stata segnalata come un modo efficace per curare la cheratopatia bollosa con aniridia 10,11,12,13,14. Pertanto, può essere utile trattare gli occhi con cheratopatia bollosa e sinechia anteriore estesa dopo aver rimosso l'iride atrofizzata e priva di tensioni. Tuttavia, questa idea sta probabilmente portando a un danno iatrogeno significativo ora e non è fattibile in Cina a causa del prezzo inaccessibile di tale IOL.
Uno studio recente ha suggerito che le suture di ritenzione o barriera potrebbero impedire all'olio di silicone di muoversi nella camera anteriore negli occhi afachici con perdita di iride15,16,17,18. Le suture aumentano la tensione superficiale dell'olio di silicone in tali situazioni. Pertanto, il presente studio è stato condotto per indagare se queste suture di ritenzione o barriera potessero migliorare lo stress dell'atrofia e rendere l'iride priva di tensione impedendo all'iride e al diaframma del cristallino dell'iride di avvicinarsi alla cornea. Lo studio presentato è stato eseguito per esplorare un modo efficace di eseguire la plastica della camera anteriore prima della cheratoplastica per curare la cheratopatia bollosa con estesa sinechia anteriore dell'iride. L'attuale metodo chirurgico è stato chiamato "Pentagram Suturing Anterior Chamber Plasty" (PSACP) con un processo centrale di fissazione dell'iride tramite sutura esterna del pentagramma.
Per il presente studio sono stati inclusi pazienti con glaucoma maligno con cheratopatia bollosa e sinechia anteriore estesa che hanno già subito estrazione del cristallino, vitrectomia anteriore, impianto di IOL e avevano una IOP ben controllata. Anche la disponibilità a sottoporsi a un'ulteriore cheratoplastica per curare la cheratopatia bollosa è stata considerata un criterio di inclusione. I criteri di esclusione includono (1) occhi senza percezione della luce, (2) IOP ≥ 35 mmHg sotto farmaci anti-glaucoma, (3) occhi con infezione, infiammazione acuta, aniridia o uveite cronica, (4) occhi con distacco della retina, distacco della coroide o distacco ciliare, (5) pazienti con ipertensione non controllata, malattie cardiovascolari, malattie cerebrovascolari o diabete mellito, (6) pazienti con una grave tendenza emorragica o disturbi mentali.
Protocollo
Lo studio è stato approvato dal Comitato Etico di Revisione del Terzo Ospedale dell'Università di Pechino ed è conforme alla Dichiarazione di Helsinki. Il nuovo metodo chirurgico denominato Pentagram Suturing Anterior Chamber Plasty (PSACP) è stato approvato dal Comitato di revisione del Comitato di gestione delle applicazioni cliniche della tecnologia medica del Terzo Ospedale dell'Università di Pechino. Tutti i pazienti sottoposti a PSACP avevano fornito il consenso informato scritto prima dell'intervento.
1. Preparativi prima del PSACP
- Eseguire esami oftalmici per tutti i pazienti, tra cui una valutazione dell'acuità visiva, un tonometro a rimbalzo, una fotografia con lampada a fessura colorata (Figura 1A, B) e un'ecografia oftalmica.
- Visualizzare l'intervallo della sinechia anteriore mediante tomografia a coerenza ottica del segmento anteriore (ASOCT) e biomicroscopia a ultrasuoni (UBM) per progettare la posizione delle incisioni (Figura 1C, D e Figura 2).
- Garantire un'adeguata disponibilità di suture in polipropilene 10-0 su un ago STC-6, una siringa da 29 G, un viscoelastico coesivo e una soluzione salina bilanciata (BSS) (vedere la tabella dei materiali).
- Fornire l'anestesia generale con iniezione di cloridrato di lidocaina al 2% (2,5 ml) (vedere la tabella dei materiali).
- Posizionare il paziente in posizione supina con la disinfezione di routine, la posa dell'asciugamano, l'incollaggio della pellicola e l'apertura della fessura palpebrale con uno speculum oculare.
2. Procedura chirurgica
- Segnare i cinque punti di puntura sclerale 1,5 mm posteriormente al limbus tenendosi lontani dal bleb di filtrazione anti-glaucoma con una soluzione cristallina all'1%. Assicurarsi che il grado circolare tra i punti di puntura adiacenti sia di 72° (Figura 3).
- Rimuovere l'epitelio edematoso della cornea con un coltello a tunnel sclera.
NOTA: Si consiglia una soluzione ipertonica di glucosio per ridurre il gonfiore stromale corneale. - Praticare un'incisione del limbus (1 mm), iniettare un viscoelastico coesivo per separare la sinechia anteriore dell'iride e rimuovere le membrane fibrose quando necessario.
- Eseguire la separazione smussata per la sinechia anteriore periferica (PAS).
- Inserire l'ago da 16 mm (STC-6) dalla posizione di 1 mm accanto a uno dei punti di puntura (Figura 3) nella camera anteriore e recuperarlo attraverso la superficie dell'iride all'interno del foro di una siringa da 29 G da un altro punto di puntura laterale con una distanza circolare di 144° (Figura 3).
- Quando l'ago da 16 mm (STC-6) esce dalla camera anteriore, selezionare il punto di inserimento successivo 1 mm accanto al punto di recupero e 1,5 mm posteriormente al limbus (Figura 3).
- Ripetere i passaggi 2.5-2.6 fino a quando le suture di ritenzione nella camera anteriore formano una barriera a forma di pentagramma sulla superficie dell'iride e della pupilla.
- Legare un nodo chirurgico dal punto di inserimento iniziale e incorporarlo nella sclera superficiale sotto la congiuntiva bulbare.
- Eseguire l'irrigazione della camera anteriore con BSS. Assicurarsi di rimuovere tutto il viscoelastico, quindi sigillare le incisioni a tenuta stagna con un irrigatore sterile (vedere Tabella dei materiali).
Risultati
Nello studio sono descritti i risultati rappresentativi di tre pazienti con cheratopatia bollosa con estesa sinechia anteriore che avevano una IOP ben controllata dopo l'estrazione del cristallino, la vitrectomia anteriore e l'impianto di IOL per curare il glaucoma maligno. In questi casi, uno ha ricevuto la plastica convenzionale della camera anteriore con separazione della sinechia e cheratoplastica penetrante (PKP), gli altri due hanno ricevuto prima PSACP e poi hanno ricevuto la cheratoplastica endoteliale automatizzata di stripping di Descemet (DSAEK) o PKP. La reazione di Postop e il rilascio di pigmento di tutti e tre i casi sono stati lievi e sono svaniti entro 4 settimane con colliri anti-infezione e antinfiammatori di routine. La prognosi di questi tre pazienti è stata confrontata in giorni diversi dopo la comparsa della PAS a 360° con l'ASOCT (1 giorno dopo l'operazione) o l'UBM (12 settimane o 24 settimane dopo l'operazione) dopo l'intervento di plastica della camera anteriore.
Caso 1
A una donna di 68 anni è stata diagnosticata una cheratopatia bollosa e un'estesa sinechia anteriore nell'occhio destro da glaucoma maligno ben controllato (21 mmHg con quattro tipi di colliri anti-glaucoma). Ha già subito l'estrazione del cristallino, la vitrectomia anteriore e l'impianto di IOL. L'acuità visiva corretta (BCVA) del suo occhio destro era di 20/4000. L'estesa sinechia anteriore dell'iride è stata mostrata con ASOCT e UBM (Figura 1 e Figura 2).
Ha ricevuto una plastica della camera anteriore con separazione della sinochia e cheratoplastica penetrante (PKP) nell'occhio destro. Un giorno dopo l'intervento chirurgico (Figura 4), non ha mostrato PAS con l'ASOCT (Figura 4C) e BCVA è migliorato a 20/1000 con IOP elevata (32 mmHg). Tuttavia, 12 settimane dopo l'intervento chirurgico, ha mostrato PAS a 360° con l'UBM (Figura 4D) e la BCVA è diminuita a 20/1600. In quel momento, la IOP era incontrollata oltre i 25 mmHg e la cheratopatia bollosa si è ripresentata.
Caso 2
A una donna di 75 anni è stata diagnosticata una cheratopatia bollosa e un'estesa sinechia anteriore nell'occhio sinistro da glaucoma maligno ben controllato (18 mmHg con tre tipi di colliri anti-glaucoma), che aveva già avuto l'estrazione del cristallino, la vitrectomia anteriore e l'impianto di IOL. La BCVA del suo occhio sinistro era 20/1600. La scomparsa della camera anteriore è stata osservata con ASOCT e UBM (Figura 5).
Ha ricevuto PSACP, in cui le suture a pentagramma sono state posizionate come barriera davanti alla superficie anteriore dell'iride (Figura 6). Non è stata osservata alcuna PAS con ASOCT o UBM dal giorno 1 fino a 12 settimane dopo l'intervento chirurgico (Figura 7). Poi, ha ricevuto DSAEK. A 24 settimane dopo il PSACP, non è stato osservato edema corneale con ASOCT e un'ora di orologio è stata dimostrata PAS con UBM (Figura 8), con BCVA 20/66. La IOP è rimasta normale senza alcun farmaco dopo l'intervento chirurgico.
Caso 3
A una donna di 69 anni è stata diagnosticata una cheratopatia bollosa e un'estesa sinechia anteriore nell'occhio destro da glaucoma maligno ben controllato (12 mmHg con quattro tipi di colliri anti-glaucoma), che era post estrazione del cristallino, vitrectomia anteriore, impianto di IOL e DSAEK. La BCVA del suo occhio destro era 20/1600. La PAS estesa è stata mostrata con ASOCT e UBM (Figura 9).
Ha ricevuto PSACP e ha mostrato 2 ore di PAS con ASOCT il giorno 1 post-operatorio e ha saltato il follow-up di 12 settimane. Poiché ha mostrato 6 ore di orologio PAS con UBM in 24 settimane dopo l'intervento chirurgico (Figura 10), ha ricevuto PKP. Durante la PKP, la sutura è stata rotta accidentalmente e poi rimossa. A 1 settimana dalla PKP, ha mostrato un lieve edema nell'innesto corneale e 6 ore di PAS con l'ASOCT (Figura 11) con BCVA 20/400 migliorata. La IOP è rimasta normale senza alcun farmaco dopo l'intervento chirurgico. Sfortunatamente, non ha dato seguito.
Confronti
BCVA, IOP, cornea o innesto corneale, sinechia anteriore dell'iride sono stati trovati in questi tre pazienti prima e dopo l'intervento (Tabella 1 e Tabella 2). La prognosi del Caso 2 e del Caso 3 è risultata significativamente migliore rispetto al Caso 1.
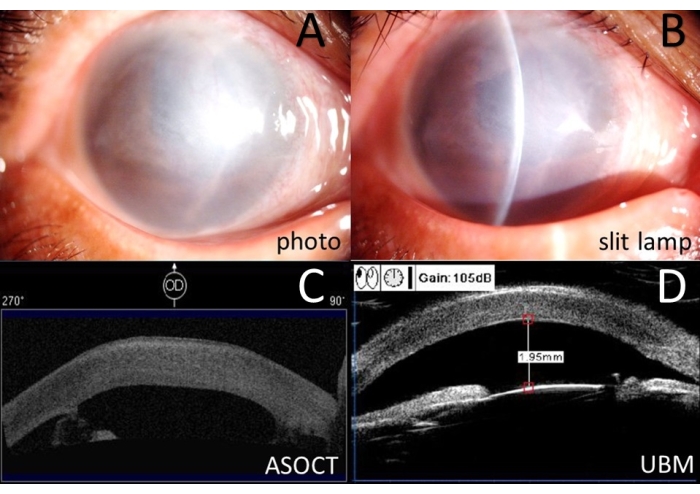
Figura 1: Esami preoperatori per il Caso 1. (A) Fotografia del segmento anteriore. (B) Fotografia con lampada a fessura a colori. (C) Tomografia a coerenza ottica del segmento anteriore (ASOCT). (D) Biomicroscopia ad ultrasuoni (UBM). Fare clic qui per visualizzare una versione più grande di questa figura.

Figura 2: Valutazione della sinechia anteriore dell'iride per il Caso 1. (A) Tomografia a coerenza ottica del segmento anteriore. (B) Biomicroscopia ad ultrasuoni. Cerchio rosso: sinechia anteriore dell'iride. Fare clic qui per visualizzare una versione più grande di questa figura.
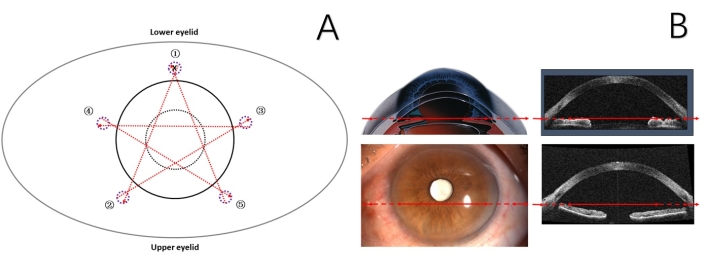
Figura 3: Rappresentazione schematica della procedura di PSACP per il caso 3. (A) Cerchio tratteggiato nero: pupilla; cerchio nero: limbus; cerchio tratteggiato viola: il segno del punto di puntura sclerale; numeri e freccia rossa: sequenza e direzione di sutura, entrambe le estremità della freccia rossa rappresentano i punti esatti della puntura; X: il nodo chirurgico. (B) Freccia rossa: posizione e direzione della sutura. PSACP = Pentagramma che sutura la plastica della camera anteriore. Fare clic qui per visualizzare una versione più grande di questa figura.
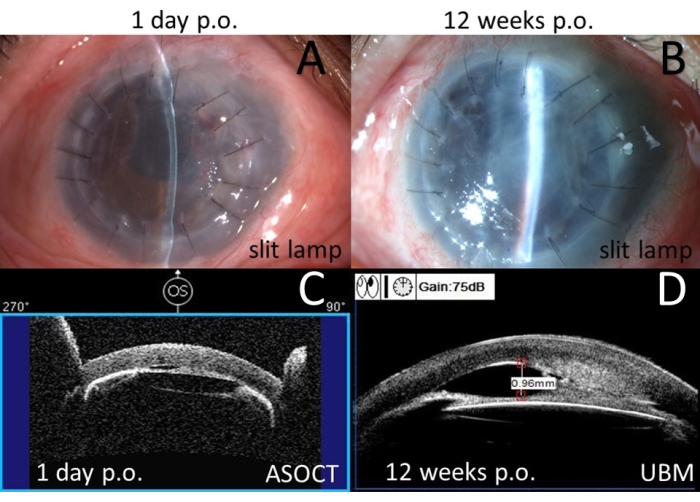
Figura 4: Esami postoperatori per il Caso 1. (A) Fotografia con lampada a fessura a colori il giorno 1 dopo l'operazione. (B) Fotografia con lampada a fessura a colori in 12 settimane dopo l'operazione. (C) Tomografia a coerenza ottica del segmento anteriore (ASOCT) il giorno 1 dopo l'operazione. (D) Biomicroscopia ad ultrasuoni (UBM) in 12 settimane dopo l'operazione. Fare clic qui per visualizzare una versione più grande di questa figura.
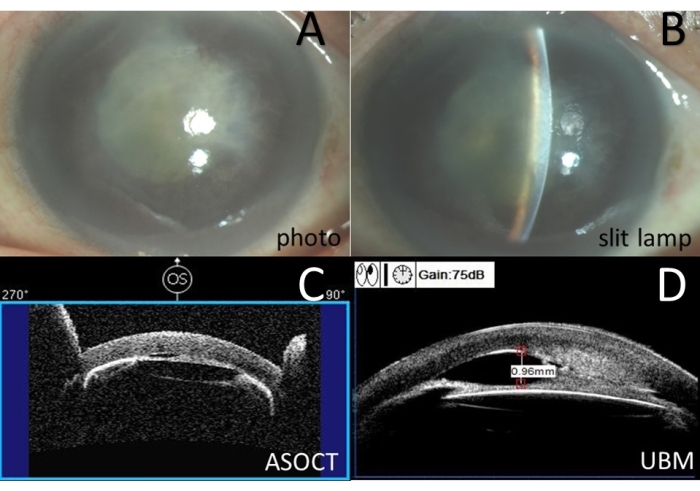
Figura 5: Esami preoperatori per il Caso 2 . (A) Fotografia del segmento anteriore. (B) Fotografia con lampada a fessura a colori. (C) Tomografia a coerenza ottica del segmento anteriore (ASOCT). (D) Biomicroscopia ad ultrasuoni (UBM). Fare clic qui per visualizzare una versione più grande di questa figura.
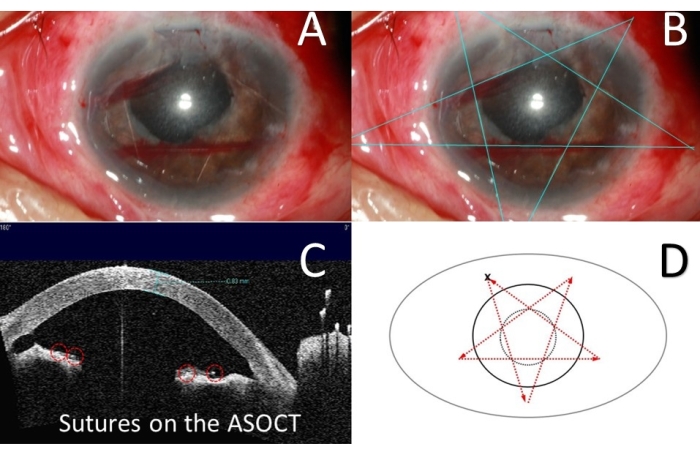
Figura 6: Schizzi diagrammatici del PSACP in funzione per il Caso 2 . (A) Fotografia a colori per suture. (B) Linea blu: suture a pentagramma. (C) Tomografia a coerenza ottica del segmento anteriore (ASOCT) il giorno 1 dopo l'operazione, cerchio rosso: suture. (D) Cerchio tratteggiato nero: pupilla; cerchio nero: limbus; freccia rossa: direzione di sutura; X: il nodo chirurgico. PSACP = Pentagramma che sutura la plastica della camera anteriore. Fare clic qui per visualizzare una versione più grande di questa figura.
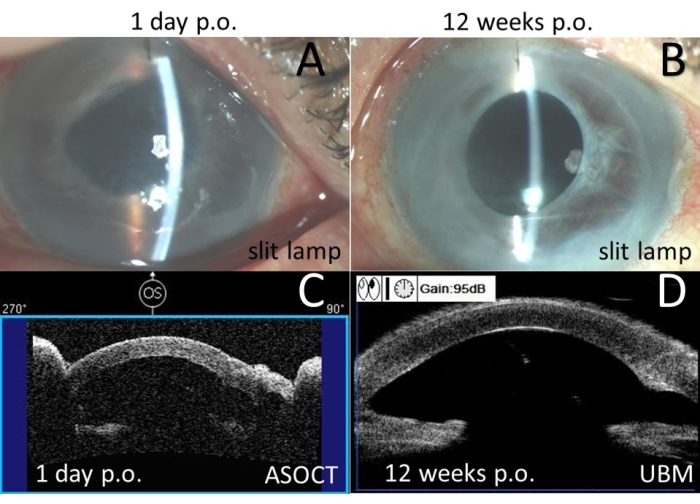
Figura 7: Esami postoperatori per il Caso 2. (A) Fotografia con lampada a fessura a colori il giorno 1 dopo l'operazione. (B) Fotografia con lampada a fessura a colori in 12 settimane dopo l'operazione. (C) Tomografia a coerenza ottica del segmento anteriore (ASOCT) il giorno 1 dopo l'operazione. (D) Biomicroscopia ad ultrasuoni (UBM) in 12 settimane dopo l'operazione. Fare clic qui per visualizzare una versione più grande di questa figura.
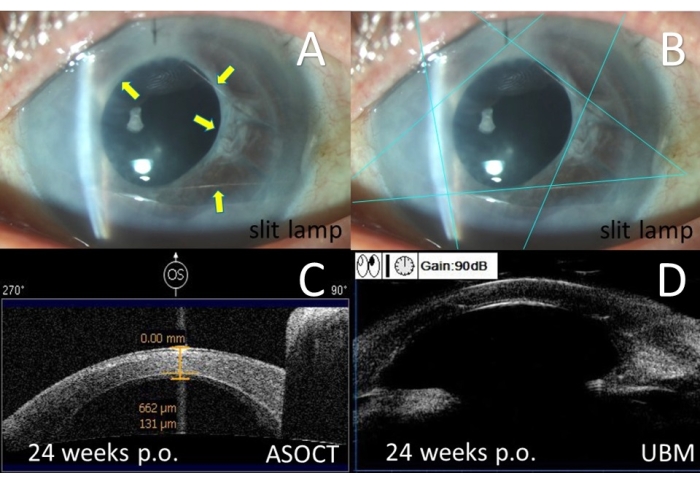
Figura 8: Esami postoperatori per il Caso 2 in 24 settimane dopo PSACP. (A) Fotografia con lampada a fessura a colori, freccia gialla: punti di sutura nella camera anteriore. (B) Fotografia con lampada a fessura a colori, linea blu: suture a pentagramma. (C) La tomografia a coerenza ottica del segmento anteriore (ASOCT) ha mostrato l'innesto di cornea ed endotelio. (D) Biomicroscopia ad ultrasuoni (UBM). PSACP = Pentagramma che sutura la plastica della camera anteriore. Fare clic qui per visualizzare una versione più grande di questa figura.
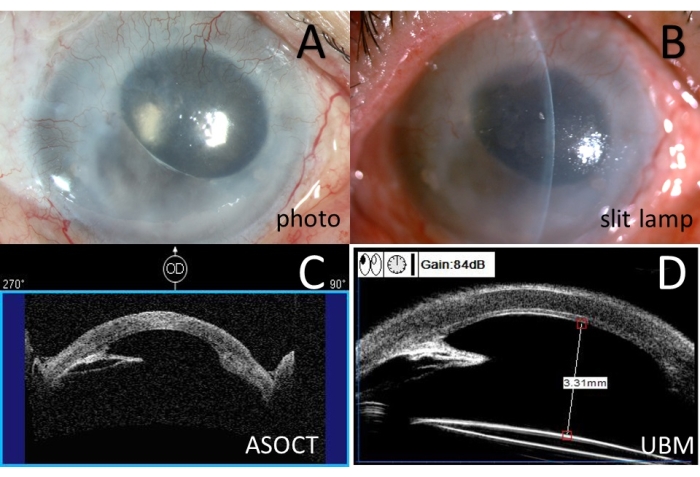
Figura 9: Esami preoperatori per il caso 3 . (A) Fotografia del segmento anteriore. (B) Fotografia con lampada a fessura a colori. (C) Tomografia a coerenza ottica del segmento anteriore (ASOCT). (D) Biomicroscopia ad ultrasuoni (UBM). Fare clic qui per visualizzare una versione più grande di questa figura.
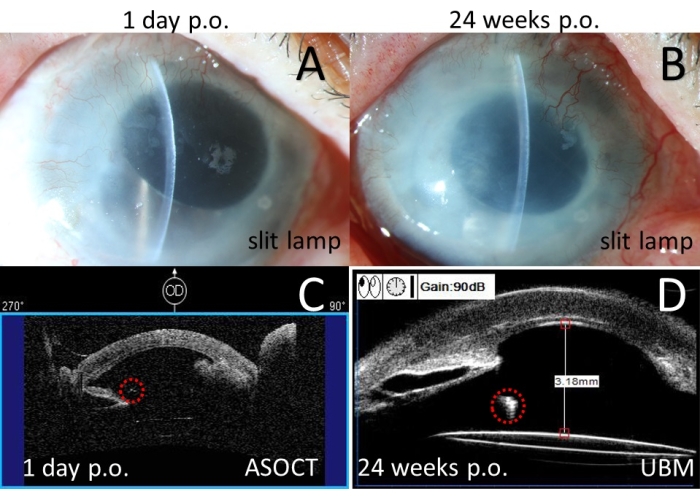
Figura 10: Esami postoperatori per il Caso 3. (A) Fotografia con lampada a fessura a colori il giorno 1 dopo l'operazione. (B) Fotografia con lampada a fessura a colori in 24 settimane dopo l'operazione. (C) Tomografia a coerenza ottica del segmento anteriore (ASOCT) il giorno 1 dopo l'operazione. (D) Biomicroscopia ad ultrasuoni (UBM) in 24 settimane dopo l'operazione. Cerchio rosso: punti di sutura. Fare clic qui per visualizzare una versione più grande di questa figura.
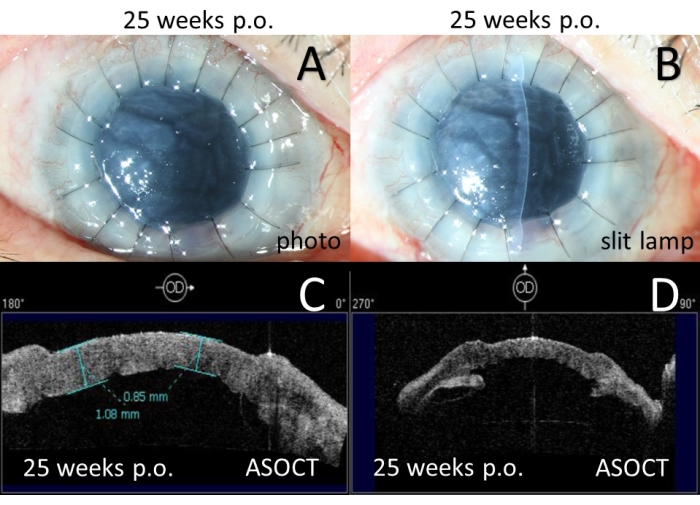
Figura 11: Esami postoperatori per il Caso 3 in 25 settimane dopo PSACP . (A) Fotografia del segmento anteriore in 1 settimana dopo la PKP. (B) Fotografia con lampada a fessura a colori in 1 settimana dopo PKP. (C) La tomografia a coerenza ottica del segmento anteriore (ASOCT) ha mostrato la cornea e l'innesto. (D) La tomografia a coerenza ottica del segmento anteriore (ASOCT) ha mostrato una sinechia anteriore dell'iride. PSACP = Pentagramma che sutura la plastica della camera anteriore. PKP = cheratoplastica penetrante. Fare clic qui per visualizzare una versione più grande di questa figura.
| Caso | Tipo di intervento chirurgico | BCVA | IOP (mmHg) | Tipo di collirio anti-glaucoma | |||
| Pre-operatorio. | Postop. | Pre-operatorio. | Postop.* | Pre-operatorio. | Postop. | ||
| 1 | CACP+PKP | 20/4000 | 20/1600 | 21 | 25 | 4 | 3 |
| 2 | PSACP, DSAEK | 20/1600 | 20/66 | 18 | 13 | 3 | 0 |
| 3 | PSACP, PKP | 20/1600 | 20/400 | 12 | 14 | 3 | 0 |
Tabella 1: Acuità visiva, pressione intraoculare e farmaci dei casi presentati. BCVA = acuità visiva meglio corretta; IOP = pressione intraoculare; Pre-operatorio. = pre-operatorio; Postop. = post-operatorio; CACP = plastica convenzionale della camera anteriore; PKP = cheratoplastica penetrante; PSACP = Pentagramma che sutura la plastica della camera anteriore; DSAEK = cheratoplastica endoteliale automatizzata di stripping di Descemet.
| Caso | Tipo di intervento chirurgico | Cornea/Edema da innesto corneale | Sinechia anteriore dell'iride (ASOCT) | Sinechia anteriore dell'iride (UBM) | |||
| Pre-operatorio. | Postop. | Pre-operatorio. | Postop.* | Pre-operatorio. | Postop. | ||
| 1 | CACP+PKP | Sì | No | 8CH | No | 9CH | 9CH |
| 2 | PSACP, DSAEK | Sì | No | 12CH | No | 12CH | 1CH |
| 3 | PSACP, PKP | Sì | No | 12CH | 2CH | 12CH | 6CH# |
Tabella 2: Caratteristiche cliniche della cornea e dell'iride dei casi presentati. ASOCT = tomografia a coerenza ottica del segmento anteriore; UBM = Biomicroscopia ad ultrasuoni; Pre-operatorio. = pre-operatorio; Postop. = post operativo; CACP = plastica convenzionale della camera anteriore; PKP = cheratoplastica penetrante; CH = ora dell'orologio; PSACP = Pentagramma che sutura la plastica della camera anteriore; DSAEK = cheratoplastica endoteliale automatizzata di stripping di Descemet. * = 1 giorno dopo il PSACP. # = 24 settimane dopo PSACP.
Discussione
La cheratopatia bollosa con estesa sinechia anteriore è stata considerata uno dei problemi clinici più impegnativi. Sebbene sia stata eseguita una IOP ben controllata con l'estrazione del cristallino e l'intervento chirurgico di vitrectomia anteriore, il diaframma del cristallino dell'iride era ancora flaccido con l'esistenza di un'iride atrofizzata e priva di tensione. Il caso 1 ha mostrato che anche quando la PKP è stata completata, la plastica convenzionale della camera anteriore con separazione della sinechia si sarebbe formata solo parzialmente e temporaneamente nella camera anteriore. Le ragioni principali sono: (1) la circolazione dell'umore acqueo spingerebbe e spremerebbe continuamente in avanti l'iride atrofizzata e priva di tensioni; (2) l'effetto del "rullo" che si forma nel processo di infiammazione o ripristino renderebbe l'iride da PAS a sinechia anteriore estesa; (3) La fibrazione provocherebbe una sinechia dall'iride alla cornea.
La cheratoplastica con impianto di IOL iride-diaframma è stata un metodo valido per curare la cheratopatia bollosa con aniridia 10,11,12,13,14. Per risolvere una sinechia anteriore così estesa dell'iride, l'impianto di IOL iride-diaframma dopo aver rimosso l'iride potrebbe funzionare15. Tuttavia, l'iridectomia totale è stata un intervento chirurgico con una significativa lesione iatrogena e la IOL iride-diaframma ha un prezzo inaccessibile in Cina. Era necessario esplorare un nuovo metodo per formare una camera anteriore stabile senza sinechia anteriore estesa ricorrente.
Gentile et al.16 hanno riportato per la prima volta le suture di ritenzione "# pattern" attraverso la camera anteriore per simulare un diaframma dell'iride. Hanno fatto sì che le suture fungessero da barriera tra l'olio di silicone e l'acquoso, impedendo il contatto olio-cornea di silicone, e questo è stato efficace per 3-6 mesi. Per affrontare un'iride atrofizzata e priva di tensioni, devono esserci abbastanza segmenti di linea e punti di incrocio per impedire all'iride periferica o alla pupilla di muoversi in avanti verso la cornea. Le suture di ritenzione "# pattern" potrebbero funzionare bene in teoria. Ma è stata un'operazione complicata con 20 segmenti di sutura e 16 punti di incrocio dei tempi di sclerocentesi, che hanno prolungato il tempo dell'operazione e aumentato il rischio di infezione. Allo stesso modo, questo problema era ancora più grave nel rapporto di Kemal et al.17 con suture barriera "Chessboard pattern".
Syed et al.18 e Du et al.19 hanno suggerito che il miglioramento delle suture di ritenzione "Z pattern" potrebbe impedire all'olio di silicone di spostarsi nella camera anteriore negli occhi afachici con perdita dell'iride per 3-6 mesi. Tuttavia, i punti di incrocio all'interno delle suture migliorate "Z pattern" non erano sufficienti a prevenire la sinechia anteriore dell'iride. Inoltre, in teoria, le suture triangolari o quadrilatere sarebbero anche peggiori delle suture migliorate "a Z".
Nel presente studio, il PSACP è stato inventato perché il pentagramma era un modello magico con 15 segmenti di linea e 10 punti di intersezione, in particolare disegnando con un tratto. Pertanto, il PSACP potrebbe non solo utilizzare una sutura prolene 10-0 da sola sulla superficie anteriore dell'iride, formando una barriera davanti all'iride dai 15 segmenti di sutura dal pentagramma, ma anche impedire alla pupilla di muoversi in avanti verso la cornea dai cinque punti centrali di incrocio e fissare la sutura alla superficie o alla sclera superficiale dai cinque punti di incrocio periferici. Con l'aiuto del PSACP, la camera anteriore è rimasta stabile con la fissazione dell'iride e quasi senza recidiva della sinechia anteriore per almeno 12 settimane nel Caso 2. Infine, il Caso 2 ha ricevuto DSAEK e la cheratopatia bollosa è stata curata.
Per quanto ne sappiamo, DSAEK è stato uno dei migliori interventi chirurgici per curare la cheratopatia bollosa con un recupero minimamente invasivo, rapido e poco invasivo 7,20,21. La procedura operatoria necessitava di un'adeguata base di spazio nella camera anteriore. Nel Caso 3, alcune sinechie anteriori ricorrenti hanno provocato una camera anteriore instabile in 24 settimane post-PSACP, suggerendo che la tempistica di DSAEK era raccomandata da 4 a 12 settimane dopo PSACP. Inoltre, il caso 3 aveva ricevuto il getto DSAEK ed era stato eseguito più volte anche con la plastica convenzionale della camera anteriore. Se la DSAEK fosse eseguita di nuovo, potrebbe portare a un'infiammazione più grave, ripristino o fibratura e IOP non controllata. Pertanto, PKP è stato finalmente eseguito. Tuttavia, le suture di ritenzione sono state rotte accidentalmente in PKP e la PAS si è formata rapidamente in 1 settimana dopo la PKP, il che implica che la PSACP ha impedito all'iride di muoversi verso la cornea in un caso così complicato solo in una certa misura. È necessario prestare attenzione a questi punti di sutura durante la procedura PKP.
Il limite di questo studio era che si trattava di uno studio pilota con solo tre casi con criteri rigorosi di inclusione ed esclusione. Il successo e i benefici della PSACP con la successiva DSAEK o PKP sono stati dimostrati in due casi provenienti da un solo ospedale. Ulteriori studi in multicentrici con una dimensione del campione maggiore potrebbero essere utili per migliorare il diagramma di flusso.
In sintesi, la fissazione dell'iride tramite PSACP potrebbe fornire una base spaziale adeguata per DSAEK per aiutare a curare la cheratopatia bollosa causata da una camera anteriore scomparsa o da un'estesa sinechia anteriore in una certa misura. PSACP e DSAEK o PKP potrebbero essere un modo efficace per curare la cheratopatia bollosa con estesa sinechia anteriore dell'iride.
Divulgazioni
Gli autori non hanno nulla da rivelare.
Riconoscimenti
Gli autori non hanno nessuno da riconoscere.
Materiali
| Name | Company | Catalog Number | Comments |
| 1% crystal violet solution | HEBEI JINZHONG PHARMACEUTIAL CO., LTD. Hebei, PRC | 200709 | |
| 10-0 prolene sutures on an STC-6 needle | Alcon Laboratories, Inc.,Sinking Spring, PA | 13M4AT | |
| 2% lidocaine hydrochloride injection | TIANSHENG PHARMACEUTIAL GROUP CO., LTD. Hubei, PRC | 42021839 | |
| 29-gauge syringe | Becton, Dickinson and Company, NE 68949 | 160404 | |
| Anterior segment optical coherence tomography | Carl Zeiss Meditec, Inc., Dublin, CA | 1000-1238 | |
| Balanced salt solution | Alcon Laboratories,Inc., Fort Worth,TX | 7950191 | |
| Cohesive viscoelastic | Bausch+Lomb Inc., Shandong, CN | 6.92409E+12 | |
| Color slit lamp photography | HAAG-STREIT AG, Gartenstadtstrasse 10, 3098 Koeniz, Switzerland | 6543-2012 | |
| Rebound tonometer (iCare, Type TA01i) | Tiolat Oy, Finland | 44 | |
| Sterile irrigator for single use | SHANDONG WEIGAO GROUP MEDICAL POLYMER CO., LIMITED | (01)06932992101486 | |
| Ultrasound biomicroscopy | Paradigm Medical Industries, Salt Lake City, UT | 5290-2012 |
Riferimenti
- Tsai, Y. -. Y., Tseng, S. H. Combined trabeculectomy and vitrectomy for pseudophakic malignant glaucoma and extensive peripheral anterior synechia-induced secondary glaucoma. Journal of Cataract & Refractive Surgery. 30 (3), 715-717 (2004).
- Lim, L. S., et al. Acute primary angle closure: configuration of the drainage angle in the first year after laser peripheral iridotomy. Ophthalmology. 111 (8), 1470-1474 (2004).
- Sawada, A., Yamamoto, T. Correlation between extent of preexisting organic angle closure and long-term outcome after laser peripheral iridotomy in eyes with primary angle closure. Journal of Glaucoma. 21 (3), 174-179 (2012).
- Ollerton, A., et al. Long-term pathologic follow-up of obsolete design: Choyce Mark VIII anterior chamber intraocular lens. Journal of Cataract & Refractive Surgery. 38 (2), 368-372 (2012).
- Latifi, G., et al. Effect of phacoemulsification on drainage angle status in angle closure eyes with or without extensive peripheral anterior synechiae. European Journal of Ophthalmology. 23 (1), 70-79 (2013).
- Narang, P., Agarwal, A., Kumar, D. A. Single-pass four-throw pupilloplasty for angle-closure. Indian Journal of Ophthalmology. 66 (1), 120-124 (2018).
- Nakatani, S., Murakami, A. Three-year outcome of Descemet stripping automated endothelial keratoplasty for bullous keratopathy after argon laser iridotomy. Cornea. 33 (8), 780-784 (2014).
- Liarakos, V. S., et al. Endothelial keratoplasty for bullous keratopathy in eyes with an anterior chamber intraocular lens. Journal of Cataract & Refractive Surgery. 39 (12), 1835-1845 (2013).
- Narang, P., Agarwal, A., Kumar, D. A. Single-pass 4-throw pupilloplasty for pre-descemet endothelial keratoplasty. Cornea. 36 (12), 1580-1583 (2017).
- Ozbek, Z., Kaynak, S., Zengin, O. Transscleral fixation of a black diaphragm intraocular lens in severely traumatized eyes requiring vitreoretinal surgery. Journal of Cataract & Refractive Surgery. 33 (8), 1494-1498 (2007).
- Aslam, S. A., Wong, S. C., Ficker, L. A., MacLaren, R. E. Implantation of the black diaphragm intraocular lens in congenital and traumatic aniridia. Ophthalmology. 115 (10), 1705-1712 (2008).
- Li, J., Yuan, G., Ying, L., Yu, B., Dong, X. Modified implantation of black diaphragm intraocular lens in traumatic aniridia. Journal of Cataract & Refractive Surgery. 39 (6), 822-825 (2013).
- Qiu, X., Ji, Y., Zheng, T., Lu, Y. Long-term efficacy and complications of black diaphragm intraocular lens implantation in patients with traumatic aniridia. British Journal of Ophthalmology. 99 (5), 659-664 (2015).
- Qiu, X., Ji, Y., Zheng, T., Lu, Y. The efficacy and complications of black diaphragm intra-ocular lens implantation in patients with congenital aniridia. Acta Ophthalmologica. 94 (5), 340-344 (2016).
- Chorgiewicz, T., et al. Transscleral fixation of black diaphragm intraocular lens in complete aniridia and aphakia due to posttraumatic eye rupture: A pilot study. Journal of Clinical Medicine. 8 (1), 46 (2019).
- Gentile, R. C., Eliott, D. Silicone oil retention sutures in aphakic eyes with iris loss. Archives of Ophthalmology. 128 (12), 1596-1599 (2010).
- Yüksel, K., et al. Silicone oil barrier sutures in aphakic eyes with iris defects. Retina. 36 (6), 1222-1226 (2016).
- Syed, R., Jusufbegovic, D., Schaal, S. A needle-free minimally invasive surgical technique for the placement of silicone oil retention sutures. Retina. 36 (5), 1032-1034 (2016).
- Du, W., Chen, F., Zhu, J., Xie, Z. Application of modified silicone oil retention sutures in traumatic aphakic eyes with iris loss. Retina. , (2019).
- Peng, R. -. M., Hao, Y. -. S., Chen, H. -. J., Sun, Y. -. X., Hong, J. Endothelial keratoplasty: the use of viscoelastic as an aid in reattaching the dislocated graft in abnormally structured eyes. Ophthalmology. 116 (10), 1897-1900 (2009).
- Busin, M., Madi, S., Santorum, P., Scorcia, V., Beltz, J. Ultrathin descemet's stripping automated endothelial keratoplasty with the microkeratome double-pass technique: Two-year outcomes. Ophthalmology. 120 (6), 1186-1194 (2013).
Ristampe e Autorizzazioni
Richiedi autorizzazione per utilizzare il testo o le figure di questo articolo JoVE
Richiedi AutorizzazioneEsplora altri articoli
This article has been published
Video Coming Soon