Zum Anzeigen dieser Inhalte ist ein JoVE-Abonnement erforderlich. Melden Sie sich an oder starten Sie Ihre kostenlose Testversion.
Method Article
Optische Kohärenztomographie basierte biomechanische Fluid-Struktur-Interaktionsanalyse der koronaren Atherosklerose Progression
In diesem Artikel
Zusammenfassung
Es muss bestimmt werden, welche atherosklerotischen Läsionen im koronaren Gefäßsystem fortschreiten, um die Intervention zu leiten, bevor ein Myokardinfarkt auftritt. Dieser Artikel beschreibt die biomechanische Modellierung von Arterien aus der optischen Kohärenztomographie unter Verwendung von Fluid-Struktur-Interaktionstechniken in einem kommerziellen Finite-Elemente-Solver, um diese Progression vorherzusagen.
Zusammenfassung
In diesem Beitrag stellen wir einen vollständigen Workflow für die biomechanische Analyse von atherosklerotischer Plaque im koronaren Gefäßsystem vor. Da Atherosklerose eine der Hauptursachen für globalen Tod, Morbidität und wirtschaftliche Belastung ist, sind neue Wege zur Analyse und Vorhersage ihres Fortschreitens erforderlich. Eine solche Berechnungsmethode ist die Verwendung der Fluid-Struktur-Interaktion (FSI), um die Wechselwirkung zwischen dem Blutfluss und den Arterien- / Plaquedomänen zu analysieren. In Verbindung mit der In-vivo-Bildgebung könnte dieser Ansatz auf jeden Patienten zugeschnitten werden und bei der Unterscheidung zwischen stabilen und instabilen Plaques helfen. Wir skizzieren den dreidimensionalen Rekonstruktionsprozess unter Verwendung der intravaskulären optischen Kohärenztomographie (OCT) und der invasiven Koronarangiographie (ICA). Die Extraktion von Randbedingungen für die Simulation, einschließlich der Replikation der dreidimensionalen Bewegung der Arterie, wird diskutiert, bevor der Aufbau und die Analyse in einem kommerziellen Finite-Elemente-Solver durchgeführt wird. Das Verfahren zur Beschreibung der stark nichtlinearen hyperelastischen Eigenschaften der Arterienwand und der pulsierenden Blutgeschwindigkeit/des pulsierenden Blutdrucks wird zusammen mit dem Aufbau der Systemkopplung zwischen den beiden Domänen skizziert. Wir demonstrieren das Verfahren, indem wir eine nicht schuldige, leicht stenotische, lipidreiche Plaque bei einem Patienten nach Myokardinfarkt analysieren. Etablierte und aufkommende Marker im Zusammenhang mit der Progression der atherosklerotischen Plaque, wie z. B. Wandscherspannung und lokale normalisierte Helizität, werden diskutiert und mit der strukturellen Reaktion in der Arterienwand und der Plaque in Verbindung gebracht. Schließlich übersetzen wir die Ergebnisse in eine potenzielle klinische Relevanz, diskutieren Einschränkungen und skizzieren Bereiche für die weitere Entwicklung. Die in diesem Artikel beschriebene Methode ist vielversprechend für die Bestimmung von Stellen, an denen das Risiko einer atherosklerotischen Progression besteht, und könnte daher bei der Bewältigung des signifikanten Todes, der Morbidität und der wirtschaftlichen Belastung durch Atherosklerose helfen.
Einleitung
Koronare Herzkrankheit (KHK) ist die häufigste Art von Herzerkrankungen und eine der häufigsten Ursachen für Tod und wirtschaftliche Belastung weltweit1,2. In den Vereinigten Staaten wird etwa jeder achte Todesfall auf CAD3,4zurückgeführt, während die meisten globalen Todesfälle durch CAD jetzt in Ländern mit niedrigem und mittlerem Einkommen beobachtet werden5. Atherosklerose ist der vorherrschende Treiber dieser Todesfälle, wobei Plaqueruptur oder Erosion zu Koronararterienverschluss und akutem Myokardinfarkt (AMI) führt6. Selbst nach der Revaskularisation der koronaren Läsionen des Täters haben die Patienten ein erhebliches Risiko für wiederkehrende schwerwiegende unerwünschte kardiovaskuläre Ereignisse (MACE) nach AMI, hauptsächlich aufgrund des gleichzeitigen Vorhandenseins anderer Nicht-Täter-Plaques, die ebenfalls anfällig für eine Ruptur sind7. Die intrakoronäre Bildgebung bietet die Möglichkeit, diese Hochrisiko-Plaques nachzuweisen8. Obwohl intravaskulärer Ultraschall (IVUS) der Goldstandard für die Beurteilung des Plaquevolumens ist, hat er im Gegensatz zur hohen Auflösung (10-20 μm) der optischen Kohärenztomographie (OCT) eine begrenzte Auflösung, um mikrostrukturelle Merkmale von anfälliger Plaque zu identifizieren. Eine dünne und entzündete faserige Kappe, die über einem großen Lipidpool liegt, hat sich als die wichtigste Signatur einer anfälligen Plaque9 erwiesen und wird am besten mittels OCT unter den derzeit verfügbaren intrakoronaren Bildgebungsmodalitäten identifiziert und gemessen10. Wichtig ist, dass OCT auch in der Lage ist, andere Hochrisiko-Plaque-Merkmale zu beurteilen, einschließlich: Lipidbogen; Makrophagen-Infiltration; Vorhandensein eines Dünnkappenfibroatoms (TCFA), das als lipidreicher Kern mit darüber liegender dünner Faserkappe (<65 μm) definiert ist; fleckige Verkalkung; und Plaque-Mikrokanäle. Der OCT-Nachweis dieser Hochrisikomerkmale in Nicht-Täter-Plaques nach AMI wurde mit einem bis zu 6-fach erhöhten Risiko für zukünftige MACE11in Verbindung gebracht. Trotzdem ist die Fähigkeit der Angiographie und OCT-Bildgebung, vorherzusagen, welche Koronarplaques fortschreiten und letztendlich reißen oder erodieren werden, begrenzt, mit positiven prädiktiven Werten von nur 20% -30%8. Diese eingeschränkte Vorhersagefähigkeit behindert die klinische Entscheidungsfindung darüber, welche nicht-verursachenden Plaques zu behandeln sind (z. B. durch Stenting)7,12.
Neben Patientenfaktoren und den biologischen Eigenschaften von Plaque sind auch biomechanische Kräfte in den Koronararterien wichtige Determinanten für Plaqueprogression und Instabilität13. Eine Technik, die vielversprechend ist, um diese Kräfte umfassend zu bewerten, ist die Fluid-Struktur-Interaktion (FSI)14-Simulation. Wandscherstress (WSS), auch endothelialer Scherstress genannt, war ein traditioneller Schwerpunkt für die koronare Biomechanikforschung15, mit einem allgemeinen Verständnis, dass WSS eine ätiologische Rolle bei der Bildung von Atherosklerose spielt16. Überwiegend mit CFD-Techniken (Computational Fluid Dynamics) simuliert, wurden Regionen mit niedrigem WSS mit intimaler Verdickung17,vaskulärem Remodeling18 und der Vorhersage der Läsionsprogression19 und zukünftigen MACE20in Verbindung gebracht. Jüngste Fortschritte in diesen Analysen deuten darauf hin, dass die zugrunde liegende WSS-Vektorfeldtopologie21und ihre multidirektionalen Eigenschaften22ein besserer Prädiktor für das Atheroskleroserisiko sind als die WSS-Magnitude allein. WSS erfasst jedoch nur einen Einblick in das gesamte biomechanische System an der Lumenwand, und ähnlich wie bei den Bildgebungsmodalitäten kann keine biomechanische Metrik atherosklerotische Merkmale mit hohem Risiko zuverlässig erkennen.
Weitere Metriken zeichnen sich als potenziell wichtig bei der Bildung von Atherosklerose ab. Intraluminale Strömungseigenschaften23 sind ein solches Beispiel, mit helikalem Fluss, quantifiziert durch verschiedeneIndizes 24, die eine atheroprotektive Rolle spielend durch Unterdrückung gestörter Strömungsmuster25,26. Während CFD-Techniken diese Flusseigenschaften analysieren und eine breite Palette nützlicher Ergebnisse liefern können, berücksichtigen sie nicht die zugrunde liegenden Wechselwirkungen zwischen dem Blutfluss, der Arterienstruktur und der allgemeinen Herzbewegung. Diese Vereinfachung des dynamischen Systems zu einer starren Wand verfehlt potenziell kritische Ergebnisse wie faserige Kappenspannungen. Während die Debatte sowohl für als auch gegen die Notwendigkeit von FSI über CFD27,28,29andauert, vernachlässigen viele Vergleiche die Auswirkungen der Ventrikelfunktion. Diese Einschränkung kann mit FSI überwunden werden, das gezeigt hat, dass dynamische Biegung und Kompression, die durch den Einfluss der Ventrikelfunktion auf die Arterie ausgeübt werden, Plaque- und Arterienstrukturstress sowie Strömungsmetriken wie WSS30,31,32signifikant beeinflussen können. Dies ist wichtig, da strukturelle Spannungen auch eine Schlüsselmetrik für die Analyse und Vorhersage des Plaquebruchs33,34 sind und vorgeschlagen wurde, mit Regionen des Plaqueanstiegs14,35zusammenzufallen. Die Erfassung dieser Wechselwirkungen ermöglicht eine realistischere Darstellung der koronaren Umgebung und der möglichen Mechanismen des Krankheitsverlaufs.
Um dies zu adressieren, skizzieren wir hier den Prozess der Entwicklung einer patientenspezifischen Geometrie aus der OCT-Bildgebung36 und die Einrichtung und Durchführung einer Arterien-FSI-Simulation mit einem kommerziellen Finite-Elemente-Solver. Der Prozess zur manuellen Extraktion des Lumens, des Lipids und der äußeren Arterienwand wird vor der dreidimensionalen rechenbaren Rekonstruktion der Arterie des Patienten detailliert beschrieben. Wir skizzieren den Simulationsaufbau, die Kopplung und den Prozess des Vergleichs der Baseline- und Follow-up-OCT-Bildgebungsparameter, um die Progression der Läsion zu bestimmen. Schließlich diskutieren wir die Nachbearbeitung numerischer Ergebnisse und wie diese Daten klinische Relevanz haben können, indem wir die biomechanischen Ergebnisse mit der Progression / Regression der Läsion vergleichen. Die Gesamtmethode wird an nicht-schuldigen, leicht stenotischen, lipidreichen Plaques in der rechten Koronararterie (RCA) eines 58-jährigen kaukasischen männlichen Patienten demonstriert, der bei Bluthochdruck, Typ-2-Diabetes mellitus, Fettleibigkeit (BMI 32,6) und einer Familienanamnese mit vorzeitiger CAD einen akuten Myokardinfarkt ohne ST-Erhöhung aufwies. und dann 12 Monate später im Rahmen einer laufenden klinischen Studie (COCOMO-ACS-Studie ACTRN12618000809235). Wir gehen davon aus, dass diese Technik weiter verfeinert und zur Identifizierung von koronaren Plaques verwendet werden kann, die ein hohes Risiko für das Fortschreiten haben.
Protokoll
Die folgenden deidentifizierten Daten wurden von einem Patienten analysiert, der in die laufende randomisierte kontrollierte COCOMO-ACS-Studie (ACTRN12618000809235; Royal Adelaide Hospital HREC Referenznummer: HREC/17/RAH/366), mit zusätzlicher Ethikgenehmigung, die von Central Adelaide Local Health Network (CALHN) Research Services zum Zwecke der biomechanischen Simulation erteilt wurde (CALHN Reference Number 14179). Abbildung 1 fasst den vollständigen Workflow im folgenden Protokoll zusammen, der auf jede FSI-fähige Software oder Codes angewendet werden kann.
1. Bildauswertung
- Passen Sie Baseline- und OCT-Follow-up-Bilder unter Verwendung anatomischer Landmarken wie Bifurkationen an und verwenden Sie Bilder, die unmittelbar in der Nähe der distalen Bifurkation und distal mit der proximalsten Bifurkation liegen. Die übereinstimmenden Bilder zwischen diesen Landmarken sind zu analysieren, wie in Abbildung 2Abeschrieben.
- OCT-Lumenquerschnitt
- Laden Sie jedes OCT-Bild in den Bilddigitalisierer, und klicken Sie, um Punkte am Kathetermittelpunkt und an den Grenzwerten der Skala zu markieren (Abbildung 2B). Exportieren Sie diese Punkte, um sie später zu verwenden.
- Markieren Sie den Rand des Lumens manuell, beginnend an der gleichen Stelle in jedem Bild, und stellen Sie sicher, dass die Kurven des Lumens so genau wie möglich erfasst werden. Hinterlassen Sie eine Lücke am Katheterartefakt, da der Rekonstruktionsprozess zu einem späteren Zeitpunkt in dieser Region interpoliert. Exportieren Sie diese Dateien in .dat Format und wiederholen Sie dies für jedes Bild.
- OCT Außenwand und Lipide
- Extrahieren Sie in der DICOM-Software die Außenwand in Bereichen mit hoher Dämpfung, indem Sie sichtbare Teile der äußeren elastischen Membran verwenden, um manuell eine Ellipse anzupassen, um die Position der Außenwand zu schätzen, wie in Abbildung 3beschrieben. Klicken und ziehen Sie die linke Maustaste, um die Ellipse und Position entsprechend zu definieren.
- Definieren Sie den Lipidbogen, berechnet auf den Lumenschwerpunkt, und die Dicke der Faserkappe, wie in Abbildung 3beschrieben, manuell, indem Sie auf Winkel- bzw. Abstandsmessungen klicken und ziehen. Diese werden verwendet, um das Fortschreiten der Läsion zusammen mit dem Lumenbereich zu analysieren.
- Importieren Sie diese überlagerten Bilder in den Bilddigitalisierer und wählen Sie die äußeren Wandpunkte manuell aus, wobei Sie die angepasste Ellipse als Leitfaden in Bereichen mit hoher Dämpfung verwenden, in denen die äußere elastische Membran nicht sichtbar ist. Wiederholen Sie Schritt 1.2.2, um die Punkte auszuwählen und in ein .dat Format zu exportieren.
- In ähnlicher Weise wählen Sie für die Lipide manuell die Lipidoberfläche aus, beginnend mit dem gleichen Ende des Lipids in jedem Fall. Verwenden Sie die ellipsoidische Führung der Außenwand (Schritt 1.3.1) für einen konsistenten Rückseitenbogen. Export verweist auf eine .dat-Datei und wiederholt für alle Bilder mit vorhandenen Lipiden, wobei eine Lücke über dem Führungsdrahtartefakt verbleibt, wie in Schritt 1.2.2 beschrieben.
HINWEIS: Die Progression der Läsion wird analysiert, indem drei Metriken verglichen werden, nämlich die Lumenfläche, der Lipidbogen und die Dicke der Faserkappe, die direkt aus dem DICOM-Viewer beurteilt werden können. Die Technik zur Extraktion der Außenwand und der Lipidrückseite ist aufgrund der begrenzten Eindringtiefe von OCT erforderlich. OCT wurde in dieser Untersuchung aufgrund des Fokus auf die Beziehung zwischen Plaquezusammensetzung und biomechanischen Kräften verwendet.
- Angiographie-basierte Mittellinie
- Laden Sie das erste angiographische Bild in den Bilddigitalisierer37. Wählen Sie die Kanten des Katheters aus, um das Bild in späteren Schritten zu skalieren, und markieren Sie dann manuell die Kathetermittellinie, beginnend mit der proximalen Markierung und bewegt sich distal, mit gleichmäßig verteilten Punkten, wie in Abbildung 4Adargestellt. Exportieren Sie die Daten in .dat Format und wiederholen Sie ihn für die zweite angiographische Ebene.
HINWEIS: Im Allgemeinen verbessern Ebenen mit einem Winkel von mehr als 20 ° zwischen ihnen die Robustheit der dreidimensionalen Mittellinienrekonstruktion. Der Katheter und der OCT-Führungsdraht sollten in jedem Bild sichtbar sein.
- Laden Sie das erste angiographische Bild in den Bilddigitalisierer37. Wählen Sie die Kanten des Katheters aus, um das Bild in späteren Schritten zu skalieren, und markieren Sie dann manuell die Kathetermittellinie, beginnend mit der proximalen Markierung und bewegt sich distal, mit gleichmäßig verteilten Punkten, wie in Abbildung 4Adargestellt. Exportieren Sie die Daten in .dat Format und wiederholen Sie ihn für die zweite angiographische Ebene.
2. Dreidimensionale Rekonstruktion
- Angiographie-Projektionen
- Laden Sie die Datendateien, die in Schritt 1.4 exportiert wurden. Verwenden Sie die ersten beiden Punkte, um die Daten auf Millimeter zu skalieren (die ersten beiden Punkte werden mit den bekannten Katheterspezifikationen verwendet, in diesem Fall 6F). Subtrahieren Sie den proximalen Datenpunkt von den verbleibenden Punkten in jedem Dataset, sodass die Kurve am Ursprung des Koordinatensystems beginnt.
- Generieren Sie Rotationsmatrizen für jede angiographische Ansicht, wobei θ und Φ die Winkel RAO/LAO bzw. CAU/CRA darstellen. Wir verwenden LAO- und CRA-Winkel als Negativ. Die beiden Rotationsmatrizen in x (Rotx) und y (Roty) Richtungen sind:
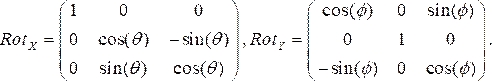 (1)
(1) - Multiplizieren Sie die Rotationsmatrizen miteinander und multiplizieren Sie sie dann mit den Koordinaten jedes Punktes aus Schritt 2.1.1. Die resultierende Gleichung:
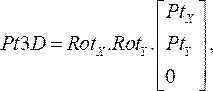 (2)
(2)
gibt die dreidimensionale Lage des Katheterpunktes auf seiner jeweiligen Angiogrammebene (Pt3D) an, indem die zweidimensionalen Punkte gedreht werden, die aus jedem angiographischen Bild angegeben wurden. - Berechnen Sie den Normalvektor für jede angiographische Ebene, indem Sie die x- und y-Rotationsmatrizen mit dem Einheitsvektor in z-Richtung multiplizieren. Projizieren Sie von der proximalen bis zur distalen Position jeden Punkt senkrecht auf seine jeweilige Ebene und berechnen Sie den Mittelpunkt der kürzesten Entfernung zwischen den Projektionen. Daraus ergibt sich der dreidimensionale Punkt auf dem OCT-Führungsdraht im Raum.
- Teilen Sie die dreidimensionale Mittellinie mit der Funktion "interparc", die über den zentralen MATLAB-Dateiaustausch38verfügbar ist, in gleichmäßig verteilte Punkte auf. Der Abstand zwischen den Punkten sollte gleich dem Abstand zwischen DEN OAT-Bildern sein, der durch die Pullbackgeschwindigkeit bestimmt wird. Dies sind die Orte, an denen die OCT-Querschnitte platziert werden.
- OCT-Querschnittsrotation
- Konvertieren Sie mithilfe der Datendatei, die das Katheterzentrum und die Skala enthält, jeden Querschnitt von Pixeln in mm mit dem zweiten und dritten Punkt in der Skalierungsdatei. Um den Querschnitt um die Katheterposition zu zentrieren, subtrahieren Sie den ersten Punkt in der Skalierungsdatei (das Katheterzentrum) von allen Querschnittspunkten. Berechnen Sie den Normalenvektor zum Querschnitt (parallel zum Katheter in der Arterie), indem Sie den dreidimensionalen Mittelpunkt vom nächsten distalen Punkt entlang der Katheterkurve subtrahieren.
- Drehen Sie den OCT-Querschnitt, um ihn senkrecht zur Kathetermittellinie auszurichten, indem Sie die skalierten Datenpunkte mit der Rotationsmatrix multiplizieren:
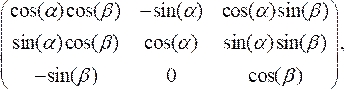 (3)
(3)
wo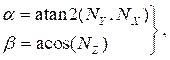 (4)
(4)
und NX, NYund NZ sind die x ,y- bzw. z-Komponenten des in Abschnitt 2.1 berechneten Normalvektors. Fügen Sie den dreidimensionalen Mittellinienpunkt zu allen gedrehten Punkten im Querschnitt hinzu, was zu einer Querschnittsposition im dreidimensionalen Raum führt (Abbildung 4B). - Wiederholen Sie die Schritte 2.2.1-2.2.2 für jeden Querschnitt (Lumen, Arterie und Lipid). Exportieren Sie die Querschnitte in eine Textdatei, die zur endgültigen Solid-Body-Erstellung in die CAD-Software (Computer Aided Design) importiert werden kann.
- Erstellung von 3D-Volumenmodellen
- Importieren und generieren Sie in einer 3D-Modellierungssoftware die Querschnitte dateiweise. Importieren Sie die Textdateien mit den Querschnitten in die 3D-Modellierungssoftware, indem Sie auf das Dropdown-Feld Konzept klicken (Abbildung 5A-1) und 3D-Kurve auswählen (Abbildung 5A-2). Klicken Sie auf Generieren.
- Um eine Volumenkörperkomponente zu erzeugen, wählen Sie alle Kurven in der richtigen Reihenfolge aus und führen Sie sie zusammen (Abbildung 5A-3), um sicherzustellen, dass Eingefroren hinzufügen ausgewählt ist, um einen neuen Volumenkörper zu erzeugen. Führen Sie diese Schritte für das Lumen, die Lipide und die Außenwand aus, um separate Festkörper zu erzeugen und eine Verschmelzungstopologie zu ermöglichen.
HINWEIS: Es kann notwendig sein, eine Kurve zu überspringen, wenn problematische Geometrie auftritt. Lassen Sie bei dieser Rekonstruktion ein kleines Lipid im Mittleren Schnitt aufgrund seiner Größe und der zusätzlichen Rechenkosten und der numerischen Komplexität, die mit seiner Einbeziehung verbunden sind, weg. - Um das Lumen und die Lipide von der Arterienwand zu subtrahieren, erstellen Sie eine boolesche Operation aus der Dropdown-Liste Erstellen und wählen Sie den Zielkörper als Wand und die Lipide /Lumen als Werkzeugkörper aus, um das Lumen und die Lipide von der Arterienwand zu subtrahieren (Abbildung 5A-4).
- Teilen Sie die Topologie zwischen der Wand und den Lipiden, um sicherzustellen, dass die Netzknoten in zukünftigen Schritten gemeinsam genutzt werden. Markieren Sie dazu manuell die Wand und die Lipide und klicken Sie mit der rechten Maustaste, um ein neues Teil zu bilden (Abbildung 5A-5).
HINWEIS: Dieser Schritt stellt sicher, dass Die Netzknoten zwischen den Oberflächen gemeinsam genutzt werden, um unsachgemäße Kontaktbereiche oder das Eindringen von Netzen zwischen die beiden Schichten zu verhindern, was die Lösungsphase erheblich unterstützt. Die endgültige Geometrie der Kathetermittellinie, der Lipide, des Lumens und der Arterienwand ist in Abbildung 5Bvisualisiert.
- Vorverarbeitung: Randbedingungen
HINWEIS: Vor dem Einrichten der Simulation werden patientenspezifische Randbedingungen (BCs) benötigt. Hierbei wurde die aus der Angiographie extrahierte Verschiebung verwendet, die auf den Ein- und Auslass der Simulation angewendet wird und die Blutflussgeschwindigkeit/-druck von menschlichen Patienten gemessen und in der Literatur39beschrieben wird.- Verschiebung
- Wiederholen Sie die Schritte 1.4 und 2.1, wählen Sie jedoch nur die distalen und proximalen Marker aus, beginnend mit dem angiographischen Bild unmittelbar vor der Enddiastole. Tun Sie dies für alle angiographischen Bilder über einen Herzzyklus.
- Passen Sie Glättungsverzahnungen an die x-, y-und z-Koordinaten der beiden Punktgruppen an. Dies führt zu einer Verschiebung der Ein- und Auslassbereiche. Repräsentative Ergebnisse für die Patientenverschiebungen sind in Abbildung 6A dargestellt.
ANMERKUNG: Die Verschiebungsanalyse wurde am bild vor der Enddiastole begonnen, um die Phasen zwischen der extrahierten Verschiebung und den angewandten Druck- und Geschwindigkeitsprofilen in Abschnitt 3.1.2 am besten abzustimmen, deren systolische Phase bei 0,1 s beginnt (entsprechend dem Abstand zwischen den angiographischen Bildern). Stellen Sie beim Extrahieren von Bewegungen sicher, dass im gesamten Bildsatz keine Tabellenverschiebung/Bildbewegung vorhanden ist.
- Blutgeschwindigkeit/-druck
- Erstellen Sie Profile, die die pulsierende Blutgeschwindigkeit und den Pulsationsdruck beschreiben, indem Sie User Defined Functions (UDF) zusammenstellen. Hier wurden transiente Profile, die in der Literatur von menschlichen Patienten gemessen wurden, angewendet 39, modelliert als Fourier-Reihe, mathematisch beschrieben durch:
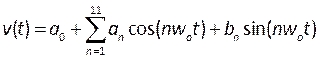 , (5)
, (5)
wobei t die Zeit, w0 die Frequenz, T die Signalperiode, n die Anzahl der Terme und a0-11 , b 1-11 Koeffizienten sind, die an die in der Literatur beschriebenen Profile angepasst sind. In diesem Fall verwenden wir die ersten 11 Begriffe. - Hinweis: Diese Profile sind in Abbildung 6B beschrieben und sollten in einer C-formatierten Datei in einer integrierten Entwicklungsumgebung wie Microsoft Visual Studio beschrieben werden. Der Ausgangsdruck ist ein flaches Profil und die Eintrittsgeschwindigkeit wird als voll entwickeltes, parabolisches Profil angewendet, das als ausreichend beschrieben wird, um realistische Bedingungen zu reproduzieren40. Die Weiterentwicklung dieses Verfahrens könnte die Messung der Blutgeschwindigkeit des Patienten (z. B. durch Doppler-Echokardiographie41)und des Drucks (mit Druckdrähten) als realistischere Randbedingungen umfassen. Darüber hinaus würde die gleichzeitige Messung von Verschiebung, Blutgeschwindigkeit und Druck sicherstellen, dass ihre Phasen genau aufeinander abgestimmt sind.
- Erstellen Sie Profile, die die pulsierende Blutgeschwindigkeit und den Pulsationsdruck beschreiben, indem Sie User Defined Functions (UDF) zusammenstellen. Hier wurden transiente Profile, die in der Literatur von menschlichen Patienten gemessen wurden, angewendet 39, modelliert als Fourier-Reihe, mathematisch beschrieben durch:
- Verschiebung
3. Arterie/Struktur
- Um die Materialeigenschaften für die Arterie und das Lipid festzulegen, geben Sie technische Daten ein und fügen Sie ein neues Material namens Arterie hinzu. Ziehen Sie dichte und das 5-Parameter-Mooney-Rivlin-Modell auf das neue Material und stellen Sie deren Parameter ein. Geben Sie eine Dichte von 1.000 kg/m3 und die in Tabelle 1beschriebenen hyperelastischen Koeffizienten ein, basierend auf den Eigenschaften von Intima 42 und Lipid43 in der Literatur. Wiederholen Sie dies für das Lipid.
ANMERKUNG: Das Mooney-Rivlin-Modell wird durch44beschrieben: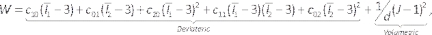 (6)
(6)
Dabei sindc10, c01, c20 ,c11und c02 Materialkonstanten und d ist der Inkompressibilitätsparameter (null für inkompressibles Material in diesem Fall). Dabei ist Ix die x-teInvariante des Dehnungstensors und J ist die elastische Verformungsgradientendeterminante. - Geben Sie die Modellkomponente ein und unterdrücken Sie die Lumen-/Fluidkomponente, indem Sie mit der rechten Maustaste auf Lumen/Fluid klicken und Suppress (Unterdrücken) wählen (Abbildung 7A). Weisen Sie die zuvor definierten Materialien den Arterien- und Lipidfeststoffen zu, indem Sie sie aus der Dropdown-Liste des Materials auswählen und prüfen, ob die Einheiten geeignet sind.
- Die Geometrie muss nun vernetzt werden. Klicken Sie auf Netz (Abbildung 7B), setzen Sie die physikalische Einstellung auf nichtlinear mechanisch und geben Sie die Netzgröße an. Hier kam eine adaptive Vernetzung mit einer Zielgröße von 0,14 mm zum Einsatz. Passen Sie die Netzeinstellungen nach Bedarf an, um vernünftige Netzschiefheitswerte zu erhalten, und zielen Sie auf mindestens zwei bis drei Netzelemente über Lücken wie die Faserkappe ab. Das Generieren des Netzes kann aufgrund der komplexen Geometrie einige Zeit in Anspruch nehmen.
HINWEIS: Es muss eine Netzunabhängigkeitsstudie durchgeführt werden, um sicherzustellen, dass die Ergebnisse nicht durch Netzeigenschaften beeinflusst werden. Verringern Sie allmählich die Maschenöffnung und vergleichen Sie die Ergebnisse, bis die Variation kleiner als ein festgelegter Grenzwert ist. In diesem Fall verwenden wir 2%45 (gemessen an der faserigen Kappe der dritten Plaque). Um die Netzqualität sicherzustellen, überprüfen Sie außerdem die Netzschiefe; Eine hohe Netzschiefheit führt zu numerischen Schwierigkeiten bei der Konvergenz oder zu ungenauen Ergebnissen. Um die Schiefe zu verringern, versuchen Sie, die Maschenweite zu verringern oder die Wachstumsrate, die maximale Größe und/oder den Krümmungswinkel anzupassen. Die Ergebnisse für unseren Netzunabhängigkeitstest sind in Tabelle 2dargestellt, wobei die Ergebnisse im Vergleich zur mittleren Netzgröße, die in dieser Analyse verwendet wurde, prozentual variiert werden. - Klicken Sie auf Analyseeinstellungen (Abbildung 7C). Für FSI-Simulationen schalten Sie die automatische Zeitabschaltung aus und legen Sie die Anzahl der Teilschritte auf eins fest (die Systemkopplung steuert die Teilschritte), stellen Sie die Simulationsendzeit ein, in diesem Fall 0,8 s (Patientenherzfrequenz von 75 bpm). Die Systemkopplung steuert die Zeit und die Teilschritte.
- Legen Sie in der Dropdownliste Solver-Steuerelemente den Solver-Typ auf Programmgesteuert fest, um entweder die direkte oder die iterative Methode zu verwenden. Direkte Methoden sind robuster, verbrauchen jedoch erheblich mehr Arbeitsspeicher. Legen Sie die Newton-Raphson-Methode auf full fest. (Aufgrund der Komplexität der Geometrie und der Nichtlinearität in der Simulation können die direkte Methode und die vollständige iterative Newton-Raphson-Methode erforderlich sein; diese erhöhen jedoch die Berechnungskosten erheblich.)
- Geben Sie die Systemkopplungsdomäne als Innenwand der Arterie an, indem Sie eine Fluid-Feststoff-Grenzfläche einfügen. Klicken Sie dazu mit der rechten Maustaste und setzen Sie eine Fluid-Solid-Schnittstelle unter der Registerkarte Transient ein (Abbildung 7D). Wählen Sie die Innenseite der Arterienwand für die Benutzeroberfläche aus. Dadurch werden Daten zwischen der Struktur und dem Fluid an dieser Stelle übertragen.
- Die Verschiebungsrandbedingungen können als Verschiebungsfunktion in der x-, y-und z-Richtung eingegeben werden, die am Einlass und an den Auslässen angewendet wird. Klicken Sie dazu mit der rechten Maustaste unter die Registerkarte Transient und fügen Sie Verschiebungen ein (Abbildung 7E). Duplizieren Sie die Verschiebung für die Richtungen x, yund z. Wählen Sie in der Dropdown-Liste Richtung die Funktion aus, und kopieren Sie die in Schritt 2.4.1 extrahierten Verschiebungen.
HINWEIS: Verschiebung kann je nach Voreinstellungen als Funktion oder als Punktetabelle eingegeben werden. - Fügen Sie zur Fehlerbehebung auf der Registerkarte Lösung vier Newton-Raphson-Residuen ein. Diese können angezeigt werden, wenn Fehler auftreten, um die problematische Geometrie oder die Netzpositionen zu finden.
HINWEIS: Um Nachbearbeitungsoptionen wie die maximale Hauptspannung einzufügen, klicken Sie mit der rechten Maustaste auf die Registerkarte Lösung, und fügen Sie die entsprechenden Ergebnisse ein (Abbildung 7F).
4. Blut/Flüssigkeit
- Rufen Sie die Registerkarte Modell auf, überprüfen Sie die Einheiten, unterdrücken Sie den Arterien- und Lipidteil, wobei Sie die Flüssigkeitsdomäne auf ähnliche Weise wie in Schritt 3.2 verlassen.
- Geben Sie die Netzmetriken an und generieren Sie das Netz, überprüfen Sie die Schiefe und passen Sie es bei Bedarf an (wir haben eine Maschenweite von 0,14 mm mit einer maximalen Wandgröße von 0,12 mm angewendet). Es empfiehlt sich, in den Bereichen, in denen die Fluid-Fest-Wechselwirkung auftritt, eine ähnliche Maschenweite und -form wie im Strukturteil zu verwenden.
ANMERKUNG: Wie bei Schritt 3.3 sollte ein Netzunabhängigkeitstest durchgeführt werden, um sicherzustellen, dass die Ergebnisse unabhängig von den Netzeigenschaften sind, wie in Tabelle 2 dargestellt. Überprüfen Sie die Qualität des Netzes und passen Sie die Elementgröße, Wachstumsrate, Verfeinerung oder Krümmung nach Bedarf an, um sicherzustellen, dass die Schiefe gering bleibt und die Netzunabhängigkeit erreicht wird. - Erstellen Sie benannte Auswahlen für den Einlass, den Auslass und die Wand, bevor Sie das Fluid-Setup aufrufen, indem Sie mit der rechten Maustaste auf die entsprechende Fläche klicken und Benannte Auswahl einfügen auswählen auswählen.
- Rufen Sie die Registerkarte Setup auf, und stellen Sie sicher, dass doppelte Genauigkeit aktiviert ist. Setzen Sie den Solver-Typ auf Druckbasiert und stellen Sie sicher, dass die Zeit auf Transient gesetzt ist, indem Sie die entsprechenden Kontrollkästchen aktivieren (Abbildung 8A).
- Aktivieren Sie das k-omega Viscous Turbulence-Modell und aktivieren Sie Schubspannungstransport und Low Reynolds Corrections, indem Sie die Registerkarte Viscous Models(Abbildung 8B)aufrufen und die entsprechenden Kontrollkästchen aktivieren.
- Um nichtlineare Viskositätsmodelle mit Turbulenzen zu aktivieren, geben Sie in der Befehlskonsole den Befehl '/define/models/viscous/turbulence-expert/turb-non-newtonian?' ein und geben Sie "yes" ein, wenn Sie dazu aufgefordert werden.
- Definieren Sie unter Materialien (Abbildung 8D) die Bluteigenschaften, indem Sie die Dichte eingeben und das nicht-newtonsche Potenzgesetz in der Dropdown-Liste Viskosität auswählen. Tun Sie dies, indem Sie die Flüssigkeit in Blut umbenennen, eine Dichte von 1.050 kg/m3festlegen und den nicht-newtonschen Konsistenzindex kauf 0,035, den Potenzgesetzindex nauf 0,6 setzen.
ANMERKUNG: Das nicht-newtonsche Viskositätsmodell des Potenzgesetzes wurde auf der Grundlage der Literatur gewählt, um die nichtlineare Blutviskosität46 , η, in Bezug auf die Flüssigkeitsdehnungsrate , wie folgt zu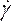 beschreiben:
beschreiben: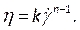 (7)
(7)
Es gibt verschiedene nicht-newtonsche Blutviskositätsmodelle, um die scherverdünnende Natur des Blutes zu erfassen. MehrerePublikationen 46,47,48,49 haben die Wirksamkeit verschiedener Viskositätsmodelle und deren Koeffizienten untersucht, die bei der Auswahl des geeigneten Modells zu weiteren Informationen herangezogen werden sollten. - Kompilieren Sie unsere benutzerdefinierte Funktion, die zuvor in Schritt 2.4.2 beschrieben wurde und die transiente Blutgeschwindigkeit und den Blutdruck enthält, und überprüfen Sie die Befehlszeilen auf Fehler (Abbildung 8C). Laden Sie nun das UDF, indem Sie die Registerkarte Benutzerdefiniert (Abbildung 8E) aufrufen, Kompiliert auswählen und vor dem Importieren zum Verzeichnis des UDF navigieren und auf Erstellenund dann auf Ladenklicken.
HINWEIS: Text wird in der Konsole angezeigt (Abbildung 8C). Überprüfen Sie dies sorgfältig, um sicherzustellen, dass keine Fehler oder Warnungen angezeigt werden. Wenn das UDF korrekt geladen wird, werden die UDF-Namen in der Konsole angezeigt (in Abbildung 8Chervorgehoben). - Diese können auf den Ein- und Auslass aufgebracht werden. Wählen Sie dazu die Registerkarte Randbedingungen aus. Doppelklicken Sie auf Einlass (Abbildung 8F) und wählen Sie den Einlass UDF aus der Dropdown-Liste Profil aus. Wiederholen Sie diesen Schritt, um auch den Ausgangsdruck zu definieren.
- Aktivieren Sie das dynamische Netz (indem Sie das Kontrollkästchen unter der Registerkarte Dynamisches Netz (siehe Abbildung 8G)aktivieren), einschließlich der Kontrollkästchen Glättung, Neuvernetzung und 6° des Freiheitslösers, indem Sie den Diffusionsparameter auf 1,5 und die entsprechenden maximalen und minimalen Skalen für Ihr Netz festlegen.
- Stellen Sie sicher, dass die maximale und minimale Netzskala innerhalb der Grenzen der Netzzone liegen und dass die Zielschiefe auf 0,7 festgelegt ist. Die Netzeigenschaften können durch Klicken auf die Registerkarte Netzeigenschaften angezeigt werden.
- Erstellen Sie eine neue dynamische Netzzone, indem Sie auf die Schaltfläche Erstellen klicken, die Wand des Lumens in der Dropdown-Liste Region angeben und Systemkopplungauswählen. Dies ist die Schnittstelle, um Daten an die Arterienkomponente der Simulation zu übergeben.
- Erzeugen Sie verformende Netzzonen für das Einlass-, Auslass- und Innenlumen mit geeigneten Werten für die Netzskala. Klicken Sie dazu auf der Registerkarte Dynamisches Netz auf Erstellen und wählen Sie Verformen. Aktivieren Sie das Umnähen und Glätten und legen Sie die Netzskalen basierend auf den Grenzwerten jeder Zone fest. Oft sind negative Zellvolumenfehler mit diesem dynamischen Netz verbunden, also überprüfen Sie sorgfältig und passen Sie die Netzskalen bei Bedarf für jede Region an.
- Stellen Sie sicher, dass die Druck-Geschwindigkeits-Kopplung auf gekoppelt eingestellt ist, und stellen Sie die transienten Formulierungs- und räumlichen Diskretisierungsschemata auf zweite Ordnung ein, indem Sie die Registerkarte Methoden (Abbildung 8H) aufrufen und eine Auswahl aus den entsprechenden Dropdown-Listen treffen.
- Geben Sie in Kontrollen (Abbildung 8H) eine Courant-Zahl von zwei ein, und legen Sie die verbleibenden Konvergenzkriterien auf der Registerkarte Monitore fest (Abbildung 8I). Wir haben einen Wert von 1e-5 für die Kontinuität und 1e-6 für den Rest verwendet.
HINWEIS: Die Courant-Zahl kann basierend auf der Maschenweite, dx,Zeitschrittgröße, dtund Geschwindigkeit des Blutes, v, geschätzt werden, wobei Folgendes verwendet wird: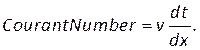 (8)
(8)
Geben Sie diese Nummer im Abschnitt Courant-Nummer auf der Registerkarte Steuerelemente ein (Abbildung 8H). Hier wenden wir eine Courant Nummer zwei an. Die Courant-Nummer ist im Allgemeinen kleiner als eins; Da jedoch ein gekoppelter Druck-Geschwindigkeits-Solver mit impliziten Lösungsmethoden verwendet wird, ist das Ergebnis von Natur aus stabiler und weniger empfindlich gegenüber diesem Wert; Daher wird zwei als akzeptabel angesehen. - Um eine benutzerdefinierte Funktion für Ergebnisse wie lokale normalisierte Helizität (LNH) zu definieren, wählen Sie benutzerdefinierte Feldfunktionen auf der Registerkarte Parameter und Anpassung aus ( Abbildung8J), und fügen Sie eine neue Funktion ein, indem Sie mit der rechten Maustaste klicken und Neuauswählen. Verwenden Sie das Popup-Fenster, um nach Bedarf zu definieren. Geben Sie die Formel mithilfe der Dropdown-Liste der Solver-Variablen ein. Als repräsentatives Ergebnis verwenden wir LNH50,51,ein Maß für die Ausrichtung zwischen der Geschwindigkeit, und der
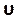 Wirbelung, ω, Vektoren, als eine benutzerdefinierte Funktion, die beschrieben wird durch:
Wirbelung, ω, Vektoren, als eine benutzerdefinierte Funktion, die beschrieben wird durch: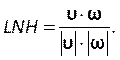 (9)
(9)
HINWEIS: In diesem Schritt sollten weitere benutzerdefinierte Variablen definiert werden, z. B. der Oszillationsscherindex (OSI)52,53, ein Maß für die Strömungsumkehr. - Legen Sie auf der Registerkarte Berechnung ausführen (Abbildung 8K) die Anzahl der Zeitschritte auf 160 (eine Schrittgröße von 0,005 s und eine Endzeit von 0,8 s), die Zeitschrittgröße von 5 ms und die Anzahl der Iterationen auf 300 fest, um sicherzustellen, dass das Ergebnis zeitunabhängig ist.
HINWEIS: Abhängig von der Komplexität der Simulation können größere Iterationen pro Schritt erforderlich sein. Für eine vollständige numerische Konvergenz können mehrere Herzzyklen erforderlich sein, was wir als Einschränkung feststellen. Dies wird jedoch häufig in koronaren Biomechanik-Simulationen aufgrund der mit diesen Simulationen verbundenen Rechenkosten angewendet. - Überprüfen Sie, ob das Kontrollkästchen Datenstichprobe für Zeitstatistik aktiviert ist, und stellen Sie sicher, dass Wandstatistik und Strömungsscherspannungen sowie die zuvor definierte benutzerdefinierte Funktion ausgewählt sind.
- Erstellen Sie den Datenexport auf der Registerkarte Berechnungsaktivitäten und automatisches Speichern (Abbildung 8L), und wählen Sie die Option CFD-Post-kompatibel für die Nachbearbeitung aus. Wenn man Ergebnisse in einer separaten Software verarbeiten möchte, passt man die Exportart nach Bedarf an. Wählen Sie alle Bereiche (Wand, Innennetz, Einlass, Auslass) und die zu exportierenden Ergebnisse aus.
- Initialisieren Sie schließlich die Simulation mit dem Hybridschema, indem Sie die Registerkarte Initialisierung (Abbildung 8M)aufrufen, das Hybridschema auswählen, auf Einstellungenklicken und die Anzahl der Iterationen auf 20 erhöhen. Klicken Sie auf Initialisieren.
5. Systemkopplung
- Stellen Sie sicher, dass sowohl die strukturellen als auch die fluiden Setups mit der Systemkopplung verbunden und aktualisiert sind. Klicken Sie dazu, indem Sie auf die Struktur- und Fluideinrichtung klicken und sie auf die Systemkopplung ziehen, um sie zu verknüpfen, wie in Abbildung 9Adargestellt, und sicherstellen, dass beide Setups aktualisiert werden, indem Sie mit der rechten Maustaste klicken und Aktualisierenauswählen.
- Legen Sie unter Systemkopplungdie Endzeit auf 0,8 s und den Zeitschritt auf 0,005 s fest. Wählen Sie dazu Analyseeinstellungen (Abbildung 9B-1) und geben Sie die Endzeit und die Zeitschrittgröße ein. Legen Sie die maximalen Iterationen auf 10 fest.
HINWEIS: Im Allgemeinen sind zwischen 10 und 15 Iterationen ausreichend, wenn sowohl die strukturellen als auch die fluiden Komponenten gut konvergieren. - Wählen Sie die Wand- und Volumenkörperschnittstelle aus den Fluid- bzw. Strukturkomponenten aus, und fügen Sie eine Datenübertragung hinzu, indem Sie strg gedrückt halten und die beiden Fluidstrukturschnittstellen auswählen (Abbildung 9B-2); Klicken Sie mit der rechten Maustaste, und erstellen Sie eine Datenübertragung zwischen den Fluid- und Strukturkomponenten (Abbildung 9B-3). Passen Sie die Unterrelaxation oder das Rampen der Kraft an, die von der Flüssigkeit auf die Struktur übertragen wird, um die Konvergenz zu unterstützen.
HINWEIS: Abhängig von der Komplexität des Modells, den Randbedingungen und den Materialeigenschaften kann für die numerische Konvergenz ein Datenübertragungsrampen- oder Unterrelaxationsintervall erforderlich sein. Diese können auf die Flüssigkeitsdatenübertragung (d.h. die Kraft, die von der Fluidkomponente auf die Arterienwand übertragen wird) angewendet werden. Diese Optionen stehen innerhalb der erstellten Datenübertragungen zur Verfügung (Abbildung 9B-2). - Wenn Sie zur Ausführung bereit sind, klicken Sie auf Aktualisieren. Simulationsdaten wie Struktur- und Fluidkonvergenz und deren jeweilige Datenübertragungskonvergenz werden in der Konsole ausgegeben.
HINWEIS: Beachten Sie, dass FSI-Simulationen rechenintensiv sind, wobei diese Simulation 11 Tage auf einem 16-Core-Computer (2,6 GHz Intel Xeon Gold mit 180 GB physischem Speicher (RAM)) dauert, wobei die Simulationszeiten je nach Hardware-Setup und Modellkomplexität weiter variieren. Repräsentative Datenübertragungsrückstände sind im Diagramm dargestellt (Abbildung 9B-4), und Lösungsdaten werden in der Konsole gedruckt (Abbildung 9B-5). In den ersten Iterationen kann die Konvergenz der Datenübertragungsresiduen möglicherweise erst vollständig erreicht werden, wenn ein Gleichgewichtszustand erreicht ist. Dies wird in der Beschriftung für Abbildung 9Bnäher beschrieben. - Wenn die Simulation abgeschlossen ist, können die Ergebnisse innerhalb der kommerziellen Software oder in einer separaten Software nachbearbeitet werden, abhängig von Ihrem in Schritt 4.19 beschriebenen Datenexporttyp.
Ergebnisse
Repräsentative Ergebnisse werden sowohl für etablierte als auch für neu auftretende biomechanische Marker der Atheroskleroseprogression vorgestellt. Etablierte Metriken wie WSS- und WSS-abgeleitete Ergebnisse (einschließlich zeitgemittelter Wandscherspannung (TAWSS) und Oszillationsscherindex (OSI)) sind in Abbildung 10visualisiert. Die Wandscherspannung über den Herzzyklus wird weitgehend durch die Blutgeschwindigkeit angetrieben, jedoch spielen die Arteriengeometrie und ihre Bewegung ...
Diskussion
Der Einsatz von FSI-Methoden zur Analyse der koronaren Biomechanik ist sowohl aus numerischer Modellierung als auch aus klinischer Ergebnisbetrachtung noch ein Entwicklungsfeld. Hier haben wir den Überblick über die Einrichtung einer patientenspezifischen FSI-Analyse beschrieben, die auf den Finite-Elemente-/Finite-Volumen-Methoden unter Verwendung von OCT und angiographischer Bildgebung basiert. Während die hier beschriebene Methode einen kommerziellen Finite-Elemente-Solver verwendet, kann das Verfahren auf jede FSI...
Offenlegungen
Die Autoren haben keine Konflikte bezüglich der Vorbereitung dieses Artikels zu erklären. S.J.N. erhielt Forschungsunterstützung von AstraZeneca, Amgen, Anthera, Eli Lilly, Esperion, Novartis, Cerenis, The Medicines Company, Resverlogix, InfraReDx, Roche, Sanofi-Regeneron und Liposcience und ist Berater für AstraZeneca, Akcea, Eli Lilly, Anthera, Kowa, Omthera, Merck, Takeda, Resverlogix, Sanofi-Regeneron, CSL Behring, Esperion und Boehringer Ingelheim. P.J.P. erhielt Forschungsunterstützung von Abbott Vascular, Beratungshonorare von Amgen und Esperion sowie Referentenhonorare von AstraZeneca, Bayer, Boehringer Ingelheim, Merck Schering-Plough und Pfizer.
Danksagungen
Die Autoren danken der University of Adelaide, dem Royal Adelaide Hospital (RAH) und dem South Australian Health and Medical Research Institute (SAHMRI) für die Unterstützung. Die COCOMO-ACS-Studie ist eine von Prüfärzten initiierte Studie, die durch Projektzuschüsse des National Health and Medical Research Council (NHMRC) von Australien (ID1127159) und der National Heart Foundation of Australia (ID101370) finanziert wird. H.J.C. wird durch ein Stipendium des Westpac Scholars Trust (Future Leaders Scholarship) unterstützt und dankt der Unterstützung der University of Adelaide, der School of Mechanical Engineering und des Stipendiums des Department of Education, Skills and Employment Research Training Program (RTP). S.J.N. erhält ein Principal Research Fellowship vom NHMRC (ID1111630). P.J.P. erhält ein Level 2 Future Leader Fellowship von der National Heart Foundation of Australia (FLF102056) und ein Level 2 Career Development Fellowship vom NHMRC (CDF1161506).
Materialien
| Name | Company | Catalog Number | Comments |
| ANSYS Workbench (version 19.0) | ANSYS | Commercial finite element solver | |
| MATLAB (version 2019b) | Mathworks | Commercial programming platform | |
| MicroDicom/ImageJ | MicroDicom/ImageJ | Open Source DICOM reader | |
| Visual Studio (version 2019) | Microsoft | Commercial Integrated Development Environment |
Referenzen
- American Heart Association. Cardiovascular disease: A costly burden for America projections through 2035. American Heart Association. , (2017).
- Gheorghe, A., et al. The economic burden of cardiovascular disease and hypertension in low-and middle-income countries: A systematic review. BMC Public Health. 18 (1), 975 (2018).
- Virani, S. S., et al. Heart disease and stroke statistics-2020 update: A report from the American Heart Association. Circulation. 141 (9), 139 (2020).
- Benjamin, E. J., et al. Heart disease and stroke statistics-2019 update: A report from the American Heart Association. Circulation. 139 (10), 56 (2019).
- Cardiovascular diseases (CVDs). World Health Organisation Available from: https://www.who.int/news-room/fact-sheets/detail/cardiovascular-diseases-(cvds) (2017)
- Calvert, J. W., Willis, M. S., Homeister, J. W., Stone, J. R. . Cellular and Molecular Pathobiology of Cardiovascular Disease. , 79-100 (2014).
- Baumann, A. A. W., Mishra, A., Worthley, M. I., Nelson, A. J., Psaltis, P. J. Management of multivessel coronary artery disease in patients with non-ST-elevation myocardial infarction: a complex path to precision medicine. Therapeutic Advances in Chronic Disease. 11, 1-23 (2020).
- Montarello, N. J., Nelson, A. J., Verjans, J., Nicholls, S. J., Psaltis, P. J. The role of intracoronary imaging in translational research. Cardiovascular Diagnosis and Therapy. 10 (5), 1480-1507 (2020).
- Narula, J., et al. Histopathologic characteristics of atherosclerotic coronary disease and implications of the findings for the invasive and noninvasive detection of vulnerable plaques. Journal of the American College of Cardiology. 61 (10), 1041-1051 (2013).
- Kim, S. -. J., et al. Reproducibility of in vivo measurements for fibrous cap thickness and lipid arc by OCT. JACC: Cardiovascular Imaging. 5 (10), 1072-1074 (2012).
- Prati, F., et al. Relationship between coronary plaque morphology of the left anterior descending artery and 12 months clinical outcome: the CLIMA study. European Heart Journal. 41 (3), 383-391 (2019).
- Nelson, A. J., Ardissino, M., Psaltis, P. Current approach to the diagnosis of atherosclerotic coronary artery disease: more questions than answers. Therapeutic Advances in Chronic Disease. 10, 1-20 (2019).
- Carpenter, H. J., Gholipour, A., Ghayesh, M. H., Zander, A. C., Psaltis, P. J. A review on the biomechanics of coronary arteries. International Journal of Engineering Science. 147, (2020).
- Wang, L., et al. Fluid-structure interaction models based on patient-specific IVUS at baseline and follow-up for prediction of coronary plaque progression by morphological and biomechanical factors: A preliminary study. Journal of Biomechanics. 68, 43-50 (2018).
- Shishikura, D., et al. The relationship between segmental wall shear stress and lipid core plaque derived from near-infrared spectroscopy. Atherosclerosis. 275, 68-73 (2018).
- Cameron, J. N., et al. Exploring the relationship between biomechanical stresses and coronary atherosclerosis. Atherosclerosis. 302, 43-51 (2020).
- Giannoglou, G. D., Soulis, J. V., Farmakis, T. M., Farmakis, D. M., Louridas, G. E. Haemodynamic factors and the important role of local low static pressure in coronary wall thickening. International Journal of Cardiology. 86 (1), 27-40 (2002).
- Stone, P. H., et al. Effect of endothelial shear stress on the progression of coronary artery disease, vascular remodeling, and in-stent restenosis in humans: In vivo 6-month follow-up study. Circulation. 108 (4), 438-444 (2003).
- Bourantas Christos, V., et al. Shear stress estimated by quantitative coronary angiography predicts plaques prone to progress and cause events. JACC: Cardiovascular Imaging. 13 (10), 2206-2219 (2020).
- Stone, P. H., et al. Role of low endothelial shear stress and plaque characteristics in the prediction of nonculprit major adverse cardiac events: The PROSPECT study. JACC: Cardiovascular Imaging. 11 (3), 462-471 (2018).
- Arzani, A., Gambaruto, A. M., Chen, G., Shadden, S. C. Wall shear stress exposure time: a Lagrangian measure of near-wall stagnation and concentration in cardiovascular flows. Biomechanics and Modeling in Mechanobiology. 16 (3), 787-803 (2017).
- Hoogendoorn, A., et al. Multidirectional wall shear stress promotes advanced coronary plaque development: comparing five shear stress metrics. Cardiovascular Research. 116 (6), 1136-1146 (2020).
- Chiastra, C., et al. Healthy and diseased coronary bifurcation geometries influence near-wall and intravascular flow: A computational exploration of the hemodynamic risk. Journal of Biomechanics. 58, 79-88 (2017).
- Gallo, D., Steinman, D. A., Bijari, P. B., Morbiducci, U. Helical flow in carotid bifurcation as surrogate marker of exposure to disturbed shear. Journal of Biomechanics. 45 (14), 2398-2404 (2012).
- De Nisco, G., et al. The atheroprotective nature of helical flow in coronary arteries. Annals of Biomedical Engineering. 47 (2), 425-438 (2019).
- De Nisco, G., et al. The impact of helical flow on coronary atherosclerotic plaque development. Atherosclerosis. 300, 39-46 (2020).
- Eslami, P., et al. Effect of wall elasticity on hemodynamics and wall shear stress in patient-specific simulations in the coronary arteries. Journal of Biomechanical Engineering. 142 (2), (2019).
- Malvè, M., García, A., Ohayon, J., Martínez, M. A. Unsteady blood flow and mass transfer of a human left coronary artery bifurcation: FSI vs. CFD. International Communications in Heat and Mass Transfer. 39 (6), 745-751 (2012).
- Chiastra, C., Migliavacca, F., Martínez, M. &. #. 1. 9. 3. ;., Malvè, M. On the necessity of modelling fluid-structure interaction for stented coronary arteries. Journal of the Mechanical Behavior of Biomedical Materials. 34, 217-230 (2014).
- Carpenter, H., Gholipour, A., Ghayesh, M., Zander, A. C., Psaltis, P. In vivo based fluid-structure interaction biomechanics of the left anterior descending coronary artery. Journal of Biomechanical Engineering. 143 (8), (2021).
- Tang, D., et al. 3D MRI-based anisotropic FSI models with cyclic bending for human coronary atherosclerotic plaque mechanical analysis. Journal of Biomechanical Engineering. 131 (6), (2009).
- Gholipour, A., Ghayesh, M. H., Zander, A. C., Psaltis, P. J. In vivo based biomechanics of right and left coronary arteries. International Journal of Engineering Science. 154, (2020).
- Pei, X., Wu, B., Li, Z. -. Y. Fatigue crack propagation analysis of plaque rupture. Journal of Biomechanical Engineering. 135 (10), (2013).
- Wang, L., et al. IVUS-based FSI models for human coronary plaque progression study: components, correlation and predictive analysis. Annals of Biomedical Engineering. 43 (1), 107-121 (2015).
- Fan, R., et al. Human coronary plaque wall thickness correlated positively with flow shear stress and negatively with plaque wall stress: an IVUS-based fluid-structure interaction multi-patient study. BioMedical Engineering OnLine. 13 (1), 32 (2014).
- Migliori, S., et al. Application of an OCT-based 3D reconstruction framework to the hemodynamic assessment of an ulcerated coronary artery plaque. Medical Engineering & Physics. 78, 74-81 (2020).
- DIGITIZE07. MATLAB Central File Exchange Available from: https://www.mathworks.com/matlabcentral/fileexchange/14703-digitize07 (2021)
- interparc. MATLAB Central File Exchange Available from: https://www.mathworks.com/matlabcentral/fileexchange/34874-interparc (2021)
- Davies Justin, E., et al. Evidence of a dominant backward-propagating "suction" wave responsible for diastolic coronary filling in humans, attenuated in left ventricular hypertrophy. Circulation. 113 (14), 1768-1778 (2006).
- Campbell, I. C., et al. Effect of inlet velocity profiles on patient-specific computational fluid dynamics simulations of the carotid bifurcation. Journal of Biomechanical Engineering. 134 (5), (2012).
- Chang, W. -. T., et al. Ultrasound based assessment of coronary artery flow and coronary flow reserve using the pressure overload model in mice. Journal of Visualized Experiments: JoVE. (98), (2015).
- Holzapfel, G. A., Sommer, G., Gasser, C. T., Regitnig, P. Determination of layer-specific mechanical properties of human coronary arteries with nonatherosclerotic intimal thickening and related constitutive modeling. American Journal of Physiology-Heart and Circulatory Physiology. 289 (5), 2048-2058 (2005).
- Versluis, A., Bank, A. J., Douglas, W. H. Fatigue and plaque rupture in myocardial infarction. Journal of Biomechanics. 39 (2), 339-347 (2006).
- ANSYS Inc. ANSYS Academic Research Mechanical, Release 19.0, Mechanical APDL Theory Reference, Structures with Material Nonlinearities, Hyperelasticity, Mooney-Rivlin. ANSYS Inc. , (2019).
- Dong, J., Sun, Z., Inthavong, K., Tu, J. Fluid-structure interaction analysis of the left coronary artery with variable angulation. Computer Methods in Biomechanics and Biomedical Engineering. 18 (14), 1500-1508 (2015).
- Johnston, B. M., Johnston, P. R., Corney, S., Kilpatrick, D. Non-Newtonian blood flow in human right coronary arteries: Steady state simulations. Journal of Biomechanics. 37 (5), 709-720 (2004).
- Abbasian, M., et al. Effects of different non-Newtonian models on unsteady blood flow hemodynamics in patient-specific arterial models with in-vivo validation. Computer Methods and Programs in Biomedicine. 186, (2020).
- Soulis, J. V., et al. Non-Newtonian models for molecular viscosity and wall shear stress in a 3D reconstructed human left coronary artery. Medical Engineering & Physics. 30 (1), 9-19 (2008).
- Liu, B., Tang, D. Influence of non-Newtonian properties of blood on the wall shear stress in human atherosclerotic right coronary arteries. Molecular & Cellular Biomechanics: MCB. 8 (1), (2011).
- Morbiducci, U., Ponzini, R., Grigioni, M., Redaelli, A. Helical flow as fluid dynamic signature for atherogenesis risk in aortocoronary bypass. A numeric study. Journal of Biomechanics. 40 (3), 519-534 (2007).
- Morbiducci, U., et al. In vivo quantification of helical blood flow in human aorta by time-resolved three-dimensional cine phase contrast magnetic resonance imaging. Annals of Biomedical Engineering. 37 (3), (2009).
- Sughimoto, K., et al. Effects of arterial blood flow on walls of the abdominal aorta: Distributions of wall shear stress and oscillatory shear index determined by phase-contrast magnetic resonance imaging. Heart and Vessels. 31 (7), 1168-1175 (2016).
- Ku, D. N., Giddens, D. P., Zarins, C. K., Glagov, S. Pulsatile flow and atherosclerosis in the human carotid bifurcation. Positive correlation between plaque location and low oscillating shear stress. Arteriosclerosis. 5 (3), 293-302 (1985).
- Mazzi, V., et al. Wall shear stress topological skeleton analysis in cardiovascular flows: Methods and applications. Mathematics. 9 (7), 720 (2021).
- Moraes, M. C., Cardenas, D. A. C., Furuie, S. S. Automatic lumen segmentation in IVOCT images using binary morphological reconstruction. BioMedical Engineering OnLine. 12 (1), 78 (2013).
- Akyildiz, A. C., et al. The effects of plaque morphology and material properties on peak cap stress in human coronary arteries. Computer Methods in Biomechanics and Biomedical Engineering. 19 (7), 771-779 (2016).
- Tang, D., et al. Quantifying effects of plaque structure and material properties on stress distributions in human atherosclerotic plaques using 3D FSI models. Journal of Biomechanical Engineering. 127 (7), 1185-1194 (2005).
- Li, J., et al. Multimodality intravascular imaging of high-risk coronary plaque. JACC: Cardiovascular Imaging. , (2021).
- Bourantas Christos, V., et al. Utility of multimodality intravascular imaging and the local hemodynamic forces to predict atherosclerotic disease progression. JACC: Cardiovascular Imaging. 13 (4), 1021-1032 (2020).
- Liao, R., Luc, D., Sun, Y., Kirchberg, K. 3-D reconstruction of the coronary artery tree from multiple views of a rotational X-ray angiography. The International Journal of Cardiovascular Imaging. 26 (7), 733-749 (2010).
- Holzapfel, G. A., Gasser, T. C., Ogden, R. W. A new constitutive framework for arterial wall mechanics and a comparative study of material models. Journal of Elasticity and the Physical Science of Solids. 61 (1), 1-48 (2000).
- Gholipour, A., Ghayesh, M. H., Zander, A., Mahajan, R. Three-dimensional biomechanics of coronary arteries. International Journal of Engineering Science. 130, 93-114 (2018).
- Akyildiz, A. C., et al. Effects of intima stiffness and plaque morphology on peak cap stress. BioMedical Engineering OnLine. 10 (1), 25 (2011).
- Baranger, J., Mertens, L., Villemain, O. Blood flow imaging with ultrafast doppler. Journal of Visualized Experiments: JoVE. (164), (2020).
- Westra, J., et al. Diagnostic performance of in-procedure angiography-derived quantitative flow reserve compared to pressure-derived fractional flow feserve: The FAVOR II Europe-Japan study. Journal of the American Heart Association. 7 (14), (2018).
- Torii, R., et al. The impact of plaque type on strut embedment/protrusion and shear stress distribution in bioresorbable scaffold. European Heart Journal - Cardiovascular Imaging. 21 (4), 454-462 (2020).
- Peirlinck, M., et al. Precision medicine in human heart modeling. Biomechanics and Modeling in Mechanobiology. , 1-29 (2021).
- Franke, K. B., et al. Current state-of-play in spontaneous coronary artery dissection. Cardiovascular Diagnosis and Therapy. 9 (3), 281 (2019).
- Alber, M., et al. Integrating machine learning and multiscale modeling-perspectives, challenges, and opportunities in the biological, biomedical, and behavioral sciences. NPJ Digital Medicine. 2 (1), 115 (2019).
Nachdrucke und Genehmigungen
Genehmigung beantragen, um den Text oder die Abbildungen dieses JoVE-Artikels zu verwenden
Genehmigung beantragenThis article has been published
Video Coming Soon
Copyright © 2025 MyJoVE Corporation. Alle Rechte vorbehalten